Эпилепсия как помочь при приступе: Врач рассказал, как правильно оказывать первую помощь при приступе эпилепсии
Врач рассказал, как правильно оказывать первую помощь при приступе эпилепсии
Во Всемирный день больного эпилепсией, Инна Щедеркина, врач-невролог детской Морозовской больницы Департамента здравоохранения Москвы, дала свои рекомендации о первой помощи больным во время эпилептического приступа.
Это состояние пугает окружающих, особенно увидевших его впервые. Приступ невозможно ни предотвратить, ни остановить. Важно понимать, что человек в это время ничего не осознает и не испытывает никакой боли.
Если вы оказались рядом, лучшей помощью будет ваше спокойствие и соблюдение следующих правил.
1. Во время приступа больного нельзя переносить, кроме тех случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
2. При повышенном слюноотделении и рвоте больного надо положить на бок или повернуть его голову на бок. Делать это следует мягко, не применяя силу.
3. Не пытайтесь ограничивать движения человека.
4. Не пытайтесь открыть рот человека, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой полости рта, верхней и нижней челюстей и самого языка. Важно понимать, что прикусывание языка возникает в самом начале приступа. Если больной прикусил язык или щёку, то травма уже произошла. Дальнейшие попытки открыть рот бесполезны и могут привести к травмам слизистой полости рта.
5. Нужно подождать, когда закончится приступ, находясь рядом с больным и внимательно наблюдая за его состоянием, чтобы правильно и полно описать проявления приступа врачу.
6. Очень важно засечь время, когда начался приступ, поскольку длительность приступа или серий приступов, приближающаяся к 30 минутам, означает, что больной входит в угрожающее его жизни состояние — эпилептический статус. В этой ситуации необходимо вызвать «Скорую медицинскую помощь».
7. После приступа, как правило, больной чувствует слабость, истощение или засыпает. В этом случае не надо его тревожить, чтобы дать возможность восстановиться нервным клеткам. Нужно убедиться, что приступ закончился и у больного наступил постприступный сон. Пациент без сознания, не реагирует на окружающих, «не пробуждается»; пациент после приступа реагирует как человек, которому «мешают спать». Необходимо оставаться рядом с больным и дождаться, когда закончится период спутанности сознания (если таковая развивается) и сознание полностью восстановится.
Нужно убедиться, что приступ закончился и у больного наступил постприступный сон. Пациент без сознания, не реагирует на окружающих, «не пробуждается»; пациент после приступа реагирует как человек, которому «мешают спать». Необходимо оставаться рядом с больным и дождаться, когда закончится период спутанности сознания (если таковая развивается) и сознание полностью восстановится.
Скачать инфографику
Как правильно оказать первую помощь при приступе эпилепсии — Российская газета
Вот уже 10 лет отмечается Всемирный день больного эпилепсией. Впервые он был проведен 26 марта — это был крик души девятилетней Кессиди Меган, которая с раннего возраста страдала этим заболеванием. Сверстники обижали девочку, считая ее умственно неполноценной. Пытаясь переубедить их и привлечь внимание к своей беде, девочка провела Фиолетовый день.
Инициатива ребенка нашла отклик среди представителей Ассоциации эпилепсии в Новой Шотландии, а впоследствии ее поддержали и в других международных организациях. Знаменитую телебашню в Торонто однажды даже в знак солидарности с «фиолетовым» движением на один вечер окрасили в фиолетовый цвет. Но важно не только здравое отношение к людям, страдающим этим недугом, но и практическая помощь, когда у них начинается очередной эпилептический приступ. Как оказать ее? Практическими советами с корреспондентом «РГ» поделилась Инна Щедеркина, врач-невролог детской Морозовской больницы департамента здравоохранения Москвы.
Знаменитую телебашню в Торонто однажды даже в знак солидарности с «фиолетовым» движением на один вечер окрасили в фиолетовый цвет. Но важно не только здравое отношение к людям, страдающим этим недугом, но и практическая помощь, когда у них начинается очередной эпилептический приступ. Как оказать ее? Практическими советами с корреспондентом «РГ» поделилась Инна Щедеркина, врач-невролог детской Морозовской больницы департамента здравоохранения Москвы.
— Это состояние пугает окружающих, особенно увидевших его впервые, — рассказала она. — Приступ невозможно ни предотвратить, ни остановить. Важно понимать, что человек в это время ничего не осознает и не испытывает никакой боли.
По словам врача, человеку, оказавшемуся рядом, лучшей помощью будет сохранение спокойствия и соблюдение следующих правил:
1. Во время приступа больного нельзя переносить, кроме случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
2. При повышенном слюноотделении и рвоте больного надо положить на бок или повернуть его голову на бок. Делать это следует мягко, не применяя силу.
При повышенном слюноотделении и рвоте больного надо положить на бок или повернуть его голову на бок. Делать это следует мягко, не применяя силу.
3. Не пытайтесь ограничивать движения человека.
4. Не пытайтесь открыть рот человека, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой полости рта, верхней и нижней челюстей и самого языка. Важно понимать, что прикусывание языка возникает в самом начале приступа. Если больной прикусил язык или щеку, то травма уже произошла. Дальнейшие попытки открыть рот бесполезны и могут привести к травмам слизистой полости рта.
5. Нужно подождать, когда закончится приступ, находясь рядом с больным и внимательно наблюдая за его состоянием, чтобы правильно и полно описать проявления приступа врачу.
6. Очень важно засечь время, когда начался приступ, поскольку длительность приступа или серий приступов, приближающаяся к 30 минутам, означает, что больной входит в угрожающее его жизни состояние — эпилептический статус.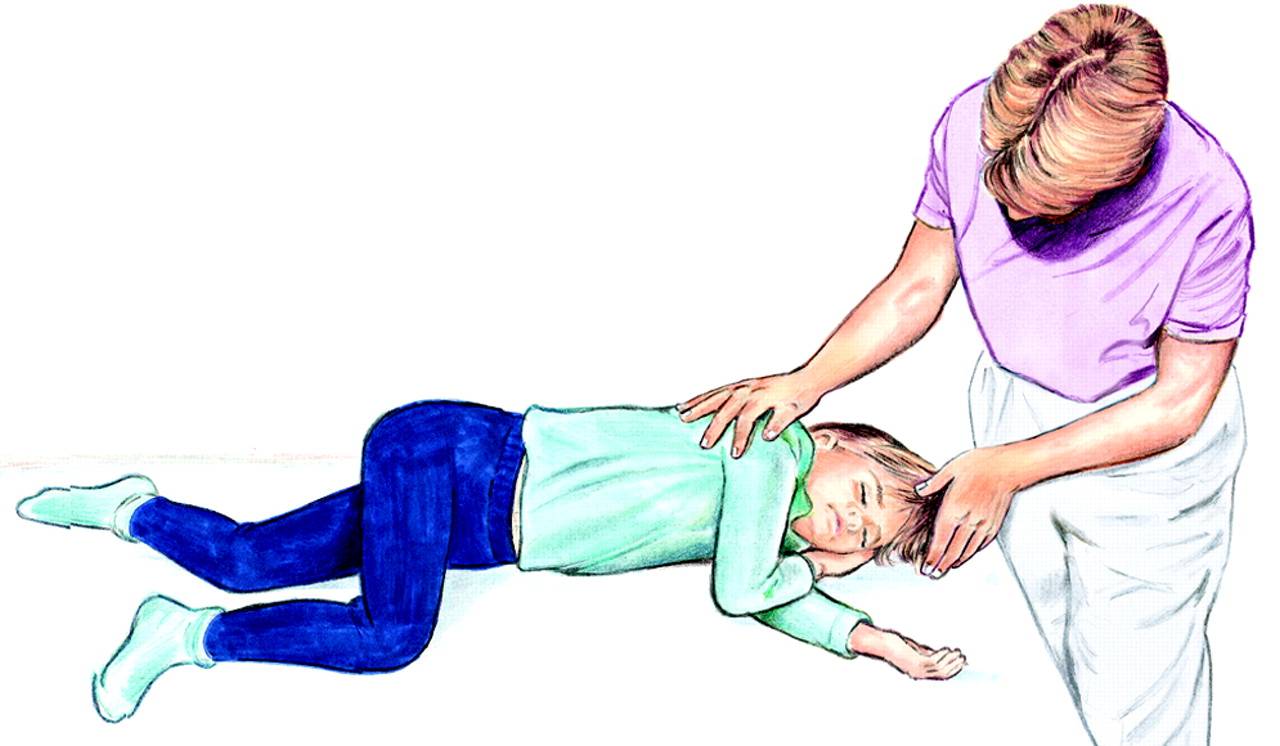 В этой ситуации необходимо вызвать «Скорую медицинскую помощь».
В этой ситуации необходимо вызвать «Скорую медицинскую помощь».
7. После приступа, как правило, больной чувствует слабость, истощение или засыпает. В этом случае не надо его тревожить, чтобы дать возможность восстановиться нервным клеткам. Нужно убедиться, что приступ закончился и у больного наступил постприступный сон. Пациент без сознания, не реагирует на окружающих, «не пробуждается»; пациент после приступа реагирует как человек, которому «мешают спать». Необходимо оставаться рядом с больным и дождаться, когда закончится период спутанности сознания (если таковая развивается) и сознание полностью восстановится.
Первая помощь при приступе эпилепсии: что делать, как предотвратить
Всем известно, что основным и самым пугающим признаком эпилепсии является эпилептический припадок. Он возникает спонтанно или под воздействием ряда провоцирующих факторов и может случиться с человеком в любое время и в любом месте: в транспорте, на работе, прогулке и т.д. Во время припадка пострадавший находится в беспамятстве и нуждается в помощи и поддержке находящихся вокруг него людей. Поэтому каждому из нас следует знать, что делать при приступе эпилепсии у человека?
Поэтому каждому из нас следует знать, что делать при приступе эпилепсии у человека?
Но обо всем по порядку. Начнем с того, что собой представляет эпилепсия и, собственно, эпилептический припадок.
Что такое «эпилепсия»?
Под эпилепсией подразумевается состояние, характеризующееся повторяющимися припадками, вызванными повышенной электрической активностью отдельного участка головного мозга. Если в процесс абнормальной электрической активности остается вовлеченным только один участок мозга – припадок называется парциальным, если же электрические импульсы распространяются на оба полушария – припадок называется генерализованным.
Парциальные припадки могут и не сопровождаться судорогами и потерей сознания, протекая в форме сенсорных галлюцинаций. Генерализованным припадкам чаще всего сопутствуют и нарушения сознания и судороги.
Отдельной формой эпилептического припадка можно выделить абсансы. Это необычайно короткие припадки (длятся десятки секунд) характеризующиеся внезапным впадением больного с состояние ступора: резко прекращается двигательная активность, зрачки не двигаются, обрывается речь, отсутствует реакция на какие-либо внешние раздражители. Чаще всего абсансы проявляются с 5-6 лет.
Чаще всего абсансы проявляются с 5-6 лет.
Причины появления эпилепсии?
Несмотря на то, что во всем мире насчитывается 50 млн. людей с эпилепсией, в большинстве случаев причины ее появления не установлены. Косвенными причинами эпилепсии считаются:
Наиболее часто эпилепсия дает о себе знать в детском и пожилом возрасте. Количество припадков может достигать 100 в месяц или проявляться раз в полгода/год.
Приступ эпилепсии – что делать?
Если у человека рядом с вами случился приступ эпилепсии – первая помощь состоит в проведении следующих мероприятий:
- Во время судорожного приступа человек находится в беспомощном состоянии и нуждается в посторонней помощи. Первое, что нужно сделать – это попросить отойти зевак, которые наверняка соберутся вокруг пострадавшего.
- Если приступ случился в оживленном месте (на переходе, проезжей части), осторожно переместите человека в безопасное место. Для этого подхватите его под руками и, придерживая голову, переместите с опасного участка.
 В противном случае перемещать пострадавшего нельзя.
В противном случае перемещать пострадавшего нельзя. - Обязательно запомните время начала судорожного приступа. Продолжительность приступа является критерием необходимости вызова скорой помощи. Так, если припадок продолжается более 5 минут – набирайте «103».
- Во время приступа постарайтесь зафиксировать голову пострадавшего между ногами, а под нее положите валик из одежды, это поможет предотвратить травмы, сопутствующие приступу. С этой же целью ослабьте воротник и другую тесную одежду на жертве.
- Если во время приступа у человека приоткрыт рот, просуньте туда уголок ткани, что убережет от прикусывания языка или щек. Если зубы сжаты, не пробуйте разжать, как и не пытайтесь вставить между зубами ложку или другой твердый предмет. Это приведет лишь к травме.
- Приступы эпилепсии сопровождаются обильным выделением слюны, которую следует вытирать чистой тканью или носовым платком. При обильном слюнотечении можно повернуть голову пострадавшего набок.
- Не стоит пробовать силой останавливать судорожные движения, так как спазмированные мышцы это не расслабит, а лишь послужит причиной возникновения травм и повреждений у пострадавшего.

- Обязательно проверяйте время. В том случае, если припадок продолжается более 5 минут, или после первого припадка начался второй – немедля вызывайте бригаду скорой.
- После того как припадок прекратился, переверните человека набок, чтобы избежать западания языка. Проверьте, свободны ли у него дыхательные пути.
- Помогите пострадавшему прийти в себя после приступа. Успокойте человека, не разрешайте ему совершать резких движений. В некоторых случаях приступ сопровождается непроизвольным мочеиспусканием. Убедите человека, что вы готовы ему помочь (в том числе, избежать психологического дискомфорта).
Что делать после приступа эпилепсии?
После эпилептического припадка у пострадавшего наблюдается слабость, вялость, спутанность сознания. Зачастую он не помнит произошедшего с ним, поэтому ваша задача успокоить его и объяснить что случилось.
В некоторых случаях человек может попросить вас помочь ему принять лекарства, которые у него имеются с собой. Самостоятельно давать какие-либо лекарства пострадавшему строго воспрещается.
Самостоятельно давать какие-либо лекарства пострадавшему строго воспрещается.
Узнайте у человека, были ли у него приступы эпилепсии ранее. Если это случилось впервые, вызовите скорую помощь. В противном случае обсудите с пострадавшим необходимость этого шага.
Весьма часто после приступа человек сразу же засыпает. Не будите его, так как ему необходимо отдохнуть. Находитесь рядом до его пробуждения.
Первая помощь при приступе эпилепсии у взрослых и детей отличаются тем, что ребенку следует обязательно вызывать бригаду скорой.
Ситуации, в случае которых следует вызывать скорую помощь:
- эпилептический приступ случился у человека впервые;
- продолжительность приступа была больше 5 минут;
- после припадка человек более 10 минут пребывает в бессознательном состоянии;
- эпилептический припадок случился у ребенка или человека преклонного возраста;
- приступ случился у беременной женщины;
- во время припадка человек получил травмы.

Как предотвратить приступ эпилепсии?
Большинству людей, страдающих эпилепсией, присуща аура – определенное ощущение или переживание, возникновение которого регулярно предшествует приступу. Характер ауры зависит от участка мозга, в котором локализирован судорожный очаг.
Так, аура может выражаться в повышении температуры, странном звуке, запахе или вкусе, чувстве тревожности, нарушении зрительного восприятия, головокружении, неприятных ощущениях в области живота, состоянии дежавю (виденного ранее) или жамевю (невиданного ранее) и т.д.
Знание человеком своей ауры важно не только в диагностике изменений функциональной активности мозга, но и во многих случаях помогает предотвратить развитие приступа. Например, если приступ начинается в условиях грусти или тоски, для предотвращения приступа следует избегать любых грустных или тоскливых мыслей.
В случае, когда присутствует обонятельная аура (ощущение непривычного запаха перед приступом), ее можно перебить, вдохнув более сильный и выраженный запах, например, запах нашатырного спирта.
Если началу приступа предшествует непроизвольное движение конечности, подавить припадок можно, совершив противоположное движение. Например, если сжатие ладони в кулак является предвестником приступа, распрямив ладонь или удерживая ее в спокойном состоянии можно его избежать.
Перебить начинающийся приступ эпилепсии можно, вызвав болевое или другое ощущение, по силе и интенсивности превосходящее ауру. Этого эффекта можно достичь сильными щипками, хлопками, быстрой ходьбой и т.д.
В том случае, если приступ эпилепсии случился впервые, вы зафиксировали учащение приступов или ранее назначенные вам препараты стали неэффективными в купировании эпилептических припадков, обратитесь к врачу-неврологу.
Первая помощь при приступе эпилепсии
Первая помощь при приступе эпилепсии
Эпилепсия- хроническое заболевание головного мозга, характеризующееся повторными, спонтанными (непровоцируемыми) приступами в виде нарушения двигательных, чувствительных, вегетативных, мыслительных или психических функции, возникающими вследствие чрезмерных разрядов нервных клеток в коре большого мозга. Эпилепсия может возникать в любом возрасте, однако чаще начинается в детстве и у пожилых. Это одно из наиболее частых заболеваний нервной системы, встречающееся у 0,5-1% населения развитых стран. Это означает, что около 50 миллионов людей во всём мире больны эпилепсией.
Эпилепсия может возникать в любом возрасте, однако чаще начинается в детстве и у пожилых. Это одно из наиболее частых заболеваний нервной системы, встречающееся у 0,5-1% населения развитых стран. Это означает, что около 50 миллионов людей во всём мире больны эпилепсией.
Эпилепсия- заболевание головного мозга, поддающееся лечению, до сих пор в обществе распространён ряд ошибок и предупреждений, связанный с диагнозом «эпилепсия». Больные до сих пор испытывают на себе бремя социальной стигматизации, что особенно характерно в тех странах, где в обществе и в медицинской среде не распространены современные знания об эпилепсии. Больные встречаются с ограничениями в различных сферах жизни, в том числе, при поиске работы, в процессе обучения. Нередко, чтобы избежать социальной стигматизации, больные скрывают диагноз, что может привести к непоправимым последствиям, представляющим угрозу для здоровья и жизни больного.
В настоящее время в среднем у 65-70% больных возможно полное прекращение приступов. При этом не всегда требуется пожизненная терапия, и во многих случаях в дальнейшем возможна постепенная отмена препарата. Также значительно улучшилось качество жизни больных эпилепсией.
При этом не всегда требуется пожизненная терапия, и во многих случаях в дальнейшем возможна постепенная отмена препарата. Также значительно улучшилось качество жизни больных эпилепсией.
Помощь больному во время приступа.
1.Если больной предчувствует приступ, он должен принять необходимые меры безопасности? Лечь на кровать или на землю, подальше от травмирующих предметов, ослабить галстук (у мужчин). Ребёнка нужно положить на плоскую кровать или пол, расстегнуть или ослабить тесную одежду, особенно у горла, чтобы освободить дыхательные пути. Вне дома ребёнка необходимо перенести в безопасное место (дальше от воды, уличного движения, острых предметов и углов), положить под голову что-нибудь мягкое (например, свёрнутую куртку, кофту). Необходимо защитить больного от травм, особенно, травмы головы.
2.Если судорожный приступ возникает внезапно и больной не предчувствует его, он сам не может защитить себя от травмы, и меры предосторожности должны быть приняты уже после начала приступа. Во время приступа больного нельзя переносить, кроме тех случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
Во время приступа больного нельзя переносить, кроме тех случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
3.При повышенном слюноотделении и рвоте больного надо положить на бок, чтобы он не захлебнулся. Делать это надо мягко, не применяя силу.
4.Не пытайтесь держать больного, ограничивая его движения. Также не нужно пытаться открыть рот больного, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой рта и языка. Помните, что при положении головы на бок западение языка никогда не возникает и рекомендации по разжиманию челюстей вытаскивания и даже фиксация языка не оправданы и вредны. Такое опасное осложнение приступа, как западение языка, приводящее к асфиксии и смерти, возникает лишь в случае положения головы лицом вверх с запрокидыванием головы назад. Ни в коем случае не допускайте такого положения головы!
5.Нужно подождать, когда закончится приступ, находясь рядом с больным и внимательно наблюдая за его состоянием, чтобы правильно и полно описать проявления приступа врачу.
Очень важно заметить время, когда начался приступ, поскольку длительность приступа или серий приступов, приближающаяся к 30минутам, означает, что больной входит в угрожающее его жизни состояние- эпилептический статус- опасное состояние, требующее неотложной госпитализации и интенсивной терапии.
После приступа больной засыпает. В этом случае не надо его тревожить, чтобы дать возможность восстановиться истощённым от приступа нервным клеткам. Необходимо оставаться рядом с больным и дождаться, когда закончится постприступный период и сознание полностью восстановится.
6.Во время приступа нельзя пытаться сдерживать и ограничивать судорожные движения больного, применяя силу. Также нельзя разжимать сжатые судорогой челюсти своими руками или твёрдым предметом. Нельзя поливать больного водой, делать искусственное дыхание. Также не рекомендуется пытаться разбудить больного после приступа, встряхивая его, постукивая, давая нюхать острые запахи или применять какие- либо другие способы.
7.Большинство приступов заканчиваются самостоятельно и продолжается кратковременно (несколько секунд или минут). Судорожные приступы обычно самопроизвольно прекращаются через 1-3минуты, и поэтому обычно больной не нуждается в помощи врача. Однако если продолжительность приступа превышает 5минут, необходимо вызвать врача, требуется внутримышечное или внутривенное введение препарата, прекращающих приступ.
Правила безопасности для больных с эпилепсией.
Больные эпилепсией должны стараться вести нормальный образ жизни, избегая чрезмерных неоправданных ограничений. Однако необходимо соблюдение ряда мер безопасности, особенно при сохранении приступов с потерей сознания.
Больной не должен находиться без страховки на высоте, у края платформы железнодорожных станций, около огня и вблизи водоёмов!
Правила безопасности в быту.
1.Все источники огня должны иметь надёжные покрытия, а нагревательные приборы должны быть убраны в безопасное место.
2.Если у ребёнка иногда возникают внезапные (без ауры) судорожные приступы, можно надеть на углы мебели пластиковые закруглённые пластинки.
3.По возможности двери, особенно ванной комнаты и туалета, должны открываться наружу, чтобы упавший ребёнок не заблокировал дверь. Также нежелательны задвижки и замки изнутри.
4.Принимать ванну ребёнок должен при неглубоком уровне воды и обязательно в присутствии взрослого. Вода не должна быть очень горячей. Душ должен быть закреплён высоко и надёжно.
5.Иногда больному рекомендуется носить специальные защитные приспособления, шлемы.
Провоцирующие факторы для возникновения приступов.
Обычно приступы возникают без предшествующих факторов (спонтанно, случайно) и полностью непредсказуемы. Однако у некоторых пациентов приступы провоцируются определёнными ситуациями (например, мелькающий свет, ограничение сна, стрессовые ситуации, сильные ощущения страха или гнева, приём некоторых лекарств или алкоголя, гипервентиляции). Если выявлены факторы, провоцирующие возникновение приступов, их нужно стараться избегать, это приведёт к уменьшению частоты приступов.
Если выявлены факторы, провоцирующие возникновение приступов, их нужно стараться избегать, это приведёт к уменьшению частоты приступов.
Рекомендации по образу жизни для больных эпилепсией.
1.Сон. Больному с эпилепсией необходимо спать достаточное количество часов в сутки, избегать нарушений ритма сна, ранних или резких пробуждений. Необходимо выбрать режим работы, соответствующий этому требованию, так как у многих больных ограничение сна провоцирует возникновение приступов. Необходимо избегать физических и психических перегрузок, правильно чередовать работу и отдых.
2.Питание.
Должно быть полноценным и содержать достаточное количество витаминов и минералов. Разработана специальная «кетогенная диета», как метод лечения резистентных и тяжёлых форм эпилепсии, однако она применяется только по показаниям, под контролем врача в специализированных медицинских центрах.
3.Алкоголь.
Повышает частоту и усиливает тяжесть приступов, а также усиливает побочные эффекты антиэпилептических препаратов, поэтому необходим полный отказ от употребления алкоголя!
4. Спорт.
Спорт.
Для больных эпилепсией исключен профессиональный спорт. Однако больные эпилепсией могут и должны заниматься спортом (лечебной физкультурой), соблюдая определённые правила и ограничения (особенно, при сохранении приступов). Запрещёнными являются виды спорта, связанные с подъёмом на высоту (альпинизм), скоростные виды спорта, контактные виды единоборств (например, бокс), водные виды спорта. Езда на велосипеде, катание на роликовых коньках, секйтборде или на коньках возможна при полном контроле над приступами или при наличии ауры и только с использованием защитных приспособлений, таких как шлем и наколенники; при этом необходимо избегать оживлённых улиц и площадей, дорог с интенсивным движением. Занятия спортом, связанные с подъёмом на большую высоту и опасностью падения, а также опасными спортивными снарядами при сохранении приступов должны быть исключены. У больных с приступами, провоцируемыми гипервентиляцией, опасно занятие теми видами спорта, при которых выражена гипервентиляция (т. е глубокое и частое дыхание).
е глубокое и частое дыхание).
Купаться ребёнок должен только со взрослыми, которые смогут оказать немедленную помощь при начальных проявлениях приступа (потеря согласованности, целенаправленности или замедление движений). Занятия плаванием возможны только в случаях стойкого медикаментозного контроля приступов, в присутствии инструктора, который знает о болезни и способен оказать помощь.
Йога, цигун и тайцзи- восточные системы, включающие физические и и психологические упражнения, а также контроль глубины дыхания, могут быть полезны больным эпилепсией.
Правила, которые необходимо соблюдать больному эпилепсией при просмотре телепередач:
1.Ребёнок не должен смотреть телевизор более 1-1,5часа
2.Расстояние до телевизора должно быть максимальным, насколько позволяет комната (не менее 2-х метров)
3.Обязательно дополнительное освещение комнаты для уменьшения светового контраста
4.Телевизор должен быть цветным с нерезко отрегулированным контрастом и высокой частотой развертки (100гц)
5. Для управления телевизором нужно пользоваться дистанционным пультом
Для управления телевизором нужно пользоваться дистанционным пультом
6.Чтобы уменьшить эффект мерцания при просмотре мелькающих картинок, вспышек нужно закрыть один глаз
7.Не следует смотреть телевизор, если больной не выспался, утомлен или чувствует себя не достаточно хорошо
Правила, которые необходимо соблюдать больному эпилепсией во время работы или игры на компьютере:
1.Продолжительность работы/игры на компьютере не должна превышать 1-1,5часа с обязательным перерывом через каждые 30минут на 10-15минут, которые необходимы для отдыха глаз
2.Расстояния от глаз до монитора должно быть не менее 35см для 14-дюймовых экранов
3.Обязательно дополнительное освещение комнаты для уменьшения светового контраста
4.На монитор не должны попадать блики от окон и других источников света
5.Монитор предпочтительно выбирать жидкокристаллический
6.Нельзя рассматривать мелкие детали изображения с близкого расстояния
7.Необходимо убрать из поля зрения другие мониторы и телевизоры
8.Не следует смотреть, работать/играть на компьютере, если больной не выспался, утомлён или плохо себя чувствует
Необходимо помнить, что источником световых мельканий могут служить не только телевизора и компьютеры, но и природные явления (яркие блики на воде, искрящийся снег в солнечный день, чередование света и тени, например, если смотреть из окна двигающегося поезда на мелькание стволов деревьев на закате)- такие явления часто встречаются в природе, они также могут провоцировать у больных с фоточувствительностью.
При интенсивной световой стимуляции рекомендуется закрыть один глаз.
В солнечные дни помогает ношение солнцезащитных очков.
Эпилепсия у детей — Часть 1
Судорожные приступы нередко наблюдаются у детей и взрослых. По данным Всемирной организации здравоохранения, до 10% населения планеты испытывают хотя бы один приступ в течение жизни. Чаще всего судороги отмечаются в детском и пожилом возрасте.
Эпилепсия — хроническое заболевание с повторными судорожными и бессудорожными приступами, возникающими из-за избыточных электрических разрядов в головном мозге. Существует множество форм эпилепсии с разными клиническими проявлениями и причинами — от наследственных болезней до последствий травм головного мозга. В настоящее время в неврологии выделилось отдельное направление, посвященное эпилепсии — эпилептология. Врач-невролог, специализирующийся на диагностике и лечении эпилепсии, называется эпилептологом.
Как выглядят приступы?
В специальной литературе описаны десятки типов приступов, и еще больше — их комбинаций, поэтому стоит ограничиться основными понятиями. Наиболее известны так называемые генерализованные тонико-клонические приступы с потерей сознания, напряжением и подергиваниями во всем теле. Кроме того, встречаются миоклонические приступы, представляющие собой короткие вздрагивания во всем теле или в какой-либо его части, часто без изменения сознания — например, вздрагивания рук с выпадением предметов из них, или внезапное падение как от удара под колени.
Тонические приступы проявляются достаточно длительным мышечным напряжением в любой части тела.
У детей часто приступ может выглядеть как напряжение и подрагивания руки, половины лица с нарушением речи при сохранении сознания.
В раннем возрасте нередко наблюдаются особые приступы — спазмы, представляющие собой кратковременные вздрагивания с разведением конечностей, или наоборот, «сжиманием в комок», повторяющимся несколько раз в течение короткого времени.
Один из частых типов приступов — абсанс, при котором ребенок застывает и не реагирует на обращения.
Важный признак при приступе — асимметрия движений, например, поворот головы и глаз в сторону, поднимание и напряжение одной руки, подергивание угла рта с одной стороны. Это может указывать на фокальный характер приступа, то есть его связь с какой-то конкретной ограниченной областью головного мозга.
Очень важно запомнить внешний вид пациента во время приступа, еще лучше — записать приступ на видео — вполне достаточно будет камеры мобильного телефона. Типичная картина приступов часто позволяет с самого начала оценить прогноз и определить необходимость и возможность лечения.
Всегда ли судороги связаны с эпилепсией?
Совсем не обязательно. Приступы разного рода — судорожные и бессудорожные — могут возникать у детей при повышении температуры (фебрильные судороги), отравлениях, обезвоживании, травмах головы, нарушениях мозгового кровообращения. Кроме того, внешне бывает трудно отличить от судорог обмороки, расстройства сна, некоторые формы мигрени, разнообразные двигательные расстройства, психологические нарушения. Важное отличие пароксизмов при большинстве перечисленных расстройств от эпилептических приступов — связь с провоцирующим фактором или острым повреждающим воздействием (травма, отравление, перегревание). При эпилепсии приступы в большинстве случаев спонтанны или вызываются простыми стимулами (световыми мельканиями, глубоким форсированным дыханием).
Риск повторных приступов
Для здорового ребенка риск повторения спонтанного приступа составляет 24% в течение 1 года. При наличии предшествующих неврологических нарушений (например, ДЦП) вероятность повторного приступа в течение года — 37%, а если приступы были повторными в течение суток — 70%. Тем не менее, если приступ сопутствовал какому-либо острому состоянию (перегревание, инфекция, травма), то риск обычно во много раз меньше.
Что делать при приступе судорог?
В большинстве случаев судорожные приступы заканчиваются самостоятельно в течение нескольких секунд или минут. Вне зависимости от причины приступа первая помощь заключается только в предотвращении травм и обеспечении свободного дыхания. Во время приступа больной должен находиться вдали от тяжелых, неустойчивых, колющих и режущих предметов. Не следует силой удерживать пациента. Ни в коем случае нельзя пытаться разжимать челюсти и доставать язык — это бесполезно. Для обеспечения проходимости дыхательных путей достаточно положить пациента на бок с поворотом лица вниз. В таком положении язык не западет и не перекроет дыхание. Попытки разжимания зубов часто заканчиваются травмами, обломки зубов могут попасть в дыхательные пути и вызвать остановку дыхания, вплоть до летального исхода. Избежать прикусывания языка после начала приступа обычно уже невозможно, а попытки достать язык приводят только к дополнительным травмам. Бесполезно делать человеку в судорожном приступе искусственное дыхание и массаж сердца. Таким образом, все, что нужно — это убрать опасные предметы подальше от больного, положить его на бок лицом вниз и вызвать скорую помощь. Одновременно желательно вспомнить о рекомендации проведения видеосъемки событий — это может делать помощник.
После окончания приступа больному нужно дать отдохнуть, возможна сонливость. Необходимо убедиться, что пациент пришел в себя, ориентируется в обстановке, нет нарушений речи и сохранены движения в конечностях (попросить ответить на простые вопросы, поднять и удерживать руки и ноги). До полного исчезновения нарушений сознания нельзя давать ничего есть и пить, чтобы исключить попадание пищи, воды или лекарств в дыхательные пути.
При некоторых типах приступов (например, абсансах и инфантильных спазмах) экстренная помощь в момент приступа часто не требуется.
Эпилепсия: первая доврачебная помощь во время приступа
Эпилепсия — хроническое заболевание. Хотя современная медицина нашла множество способов помощи больным, но все же от эпилептических приступов никто не застрахован.
Надо сказать, что далеко не всегда больному требуется посторонняя помощь. Это зависит от вида эпилепсии и сопровождающих ее приступов. Иногда больного достаточно усадить на лавочку, он находится в сознании, и нет судорог. При таких приступах ваша помощь больному обычно не нужна, он сам знает, что ему делать. Поэтому, усадив больного, выясните, нуждается ли он в вашей помощи. И при отрицательном ответе можете продолжить свой путь.
Но бывают и далеко не безобидные приступы. Эпилептический приступ (припадок) невозможно с чем-нибудь перепутать. Если вам хотя бы раз пришлось увидеть больного во время припадка, вы об этом никогда не забудете. Человек во время серьезного приступа падает, бьется в судорогах, не реагирует на окружающих, издает непонятные звуки. Увидев такой припадок впервые, можно испугаться, поддаться панике и даже убежать, но помните, что если рядом никого, кроме вас, нет, то просто некому будет оказать помощь, и человек может умереть.
Самое страшное, что человек во время припадка никак не может контролировать себя и впоследствии не помнит, что с ним происходило. Именно поэтому он полностью зависит от людей, находящихся в этот момент рядом. Иногда ваши знания о том, как помочь при эпилепсии, могут спасти жизнь человеку.
Чтобы правильно оказать помощь при эпилепсии, нужно знать, в какой последовательности и как поступать, а также помнить несколько важных правил.
Первая помощь при эпилепсии
Подготовка к приступу
Если вы увидели, что рядом стоящий человек начал резко падать, постарайтесь его подхватить и уложить на ровную поверхность. Если место не опасное, то лучше всего уложить больного тут же, никуда не перенося. Но если больной начал падать на проезжей части, на пешеходном переходе, если рядом есть опасные колющие, режущие предметы, может, стекло или мебель с острыми углами, то лучше всего отнести его подальше. Для начала просто подхватите больного под мышки и немного приподнимите ему голову, а затем осмотритесь и выберите самое безопасное место, переместив его туда.
Помощь при приступе эпилепсии
Не старайтесь сдержать приступы судорог или привести человека в сознание, главное — предотвратить падение и удары. Помните, что больной во время припадка ничего не чувствует. Под голову нужно положить скрученную одежду в роли подушки. Если рот приоткрыт, возьмите носовой платок или любой подручный материал и положите в рот, чтобы предотвратить прикусывание языка. Если зубы плотно сомкнуты, то не нужно пытаться открывать их силой, скорее всего это не удастся без нанесения травм. При обильном слюноотделении голову нужно повернуть на бок, для того, чтобы больной не захлебнулся собственной слюной. Оказывая помощь при эпилепсии, не стоит забывать, что приступ длится всего пару минут, поэтому самое главное — это переждать время припадка и проследить, чтобы пострадавший не поранился.
Во время приступа желательно придержать голову, можно руками, но если есть возможность, то лучше всего сесть и зажать голову больного между коленей, а руками слегка придавить сверху.
Если у больного остановилось дыхание, то не пугайтесь, такое встречается довольно часто и длится всего несколько минут.
Приступы эпилепсии могут сопровождаться непроизвольным мочеиспусканием (прикройте пакетом или какой-нибудь одеждой), поэтому доврачебная помощь при эпилепсии включает в себя помощь при выходе из приступа, когда больного нужно будет поддержать психологически.
Помощь после выхода из приступа
Когда судороги закончатся, и больной немного расслабится, нужно уложить пострадавшего на бок – восстановительная поза после приступа. Если при больном оказались лекарства, не стоит их давать без ведома пострадавшего, пока он не попросит.
Возможно, что больной попытается подняться, но при этом мышцы слабые, движения неуверенные. Попробуйте удержать больного от такого шага, дайте возможность восстановиться. Но если все же больной встал и пытается ходить, придержите его, сделайте пару шагов вместе с ним, а уже потом отпустите и посмотрите, сможет ли он дальше идти самостоятельно.
Обычно минут через 10 после приступа пострадавший полностью приходит в сознание и уже не нуждается в помощи. Позвольте ему самостоятельно решить, что делать дальше. При просьбе с его стороны оставайтесь рядом.
Оказание помощи при эпилепсии в общественных местах часто привлекает много народу и при выходе из приступа больной видит вокруг себя целую толпу, еще не понимая, что же с ним произошло, а окружающие начинают рассказывать, как он падал и как бился в судорогах. Поэтому, чтобы не смущать больного, постарайтесь вежливо попросить людей отойти, для оказания помощи достаточно одного человека. Чтобы больной не смущался и лишний раз не нервничал, разговаривайте с ним спокойно и не вдавайтесь в подробности. Когда больной встанет, он дальше сможет сделать все самостоятельно, побудьте с ним до этих пор.
Оказание помощи при эпилепсии не обязательно должно закончиться вызовом скорой. Во-первых, пока скорая помощь приедет, приступ уже закончится. А если у человека такие приступы бывают несколько раз в день, то вызов врача и вовсе не требуется.
В каких ситуациях нужно вызвать скорую помощь в обязательном порядке:
- если приступ произошел с беременной женщиной;
- приступ произошел с ребенком или пожилым человеком;
- приступ длился более 3 минут;
- во время приступа больной получил травму;
- если после приступа больной не приходит в сознание более 10 минут;
- если этот приступ первый.
Помощь при приступе эпилепсии: как помочь человеку
Информация в статье предоставлена в ознакомительных целях, не является руководством к действию и не должна рассматриваться как медицинская консультация или рекомендации к лечению со стороны сайта bookimed.com. Все решения о выборе методов лечения и медицинской помощи должны приниматься только профильным врачом после изучения медицинской ситуации пациента.
Что вы сделаете, если у человека рядом закружится голова? — Поможете ему присесть, предложите воды. Вы будете спокойны и уверены в своих действиях. А если человек упадет, и у него начнутся судороги? — Скорей всего подумаете, что это эпилепсия, и испугаетесь, потому что вряд ли сталкивались с этим ранее. Какими в таком случае будут ваши действия? Ведь человеку, у которого случился приступ, нужна помощь. Чтобы спасти ему жизнь, важно не паниковать и придерживаться простых правил.
О том, что делать и как оказать помощь при приступе эпилепсии мы расскажем в этой статье. Вся информация и статистические данные в ней предоставлены неврологами ведущих мировых клиник, с которыми сотрудничает Bookimed, и такими авторитетными организациями как Международная лига против эпилепсии, Американский фонд эпилепсии и др. Все данные проверены и подтверждены нашими медицинскими редакторами.
Как понять, что это именно эпилепсия
На самом деле не обязательно точно знать, что у человека эпилепсия, чтобы правильно помочь при приступе. Неврологи установили, что судороги могут возникать при высокой температуре тела, тепловом ударе или переохлаждении, пищевом или алкогольном отравлении, сильном эмоциональном потрясении. И во всех этих случаях правила оказания первой помощи будут одинаковые.
Это интересно:
- По данным Всемирной Организации Здравоохранения, около 10% людей во всем мире раз в жизни переносят приступ, похожий на эпилепсию, но не имеют этого заболевания.
- Эпилептические приступы не всегда сопровождаются судорогами. У человека могут слегка подергиваться рука или нога, напрягаться или полностью расслабляться мышцы в какой-то части тела, он может просто застывать на несколько секунд. Чаще всего такие приступы проходят незамеченными для окружающих.
- Специалисты Всемирной лиги против эпилепсии выделяют более 40 различных форм заболевания — от сильных конвульсий до простого замирания на несколько секунд.
Читайте подробнее о том, как распознать приступ эпилепсии
Первая помощь при приступе эпилепсии: порядок действий
Во время оказания первой помощи при приступе эпилепсии важно понимать, что сам по себе припадок не несет опасности для жизни. Наибольшая угроза — травмы головы и тела во время падения или от окружающих твердых предметов.
Что делать во время приступа эпилепсии:
- Убедитесь, что человек в безопасности, и рядом нет предметов, которые могут его травмировать.
- Подложите под голову что-то мягкое. Если есть тугой воротник, его необходимо ослабить.
- Засеките время и зафиксируйте продолжительность приступа. Будьте готовы к тому, что приступ может быть непредсказуемым. Он может начаться с незначительных симптомов, а закончиться сильными конвульсиями и потерей сознания, или наоборот. Его длительность может составляет всего несколько секунд или более 5 минут.
- Если вокруг собрались люди, попросите их отойти на несколько шагов назад. После конвульсий человек находится в стрессе, и толпа может еще больше его смутить.
Важно знать! Существует мнение, что во время эпилептического приступа можно проглотить язык и подавиться. Неврологи Американского фонда эпилепсии опровергают это заблуждение. При судорогах все мышцы в теле человека напряжены. В том числе и мышцы языка — он затвердевает и не может двигаться. Напрягаются также мышцы, которые отвечают за работу легких, поэтому нет смысла делать массаж сердца или искусственное дыхание. |
Что делать после приступа эпилепсии:
- Определите время завершения приступа и убедитесь, что он не начинается снова.
- Поверните человека набок, чтобы он мог свободно дышать. Сразу после приступа все мышцы расслабляются, поэтому в другом положении язык может перекрыть дыхательные пути.
- Проверьте дыхание и пульс.
- Убедитесь, что человек не травмирован и оставайтесь с ним пока он не придет в себя.
Не знаете, как легко повернуть на бок человека любой комплекции и как помочь ему при приступе эпилепсии? Смотрите видео от Bookimed.
Что делать нельзя:
- Не пытайтесь зафиксировать человека, пока у него приступ. Это может привести к травмам. Кроме того, человек в таком состоянии может вести себя агрессивно.
- Не пытайтесь разжать челюсти и ничего не засовывайте в рот. Если в этот момент начнут сокращаться мышцы лица, человек может сломать зубы или челюсть.
- Не делайте во время приступа массаж сердца. Он бесполезен, но вы можете сломать человеку ребра.
- Не давайте ему воду или таблетки до тех пор, пока он полностью не придет в себя.
Когда вызывать «скорую помощь»
Специалисты Американского фонда эпилепсии рекомендуют вызывать “скорую помощь” при приступе в таких случаях:
- конвульсии длятся более 5 минут;
- за одним приступом следует другой;
- после приступа человек не может дышать;
- эпизод произошел в воде;
- приступ закончился, но сердцебиение не номализовалось;
- у человека есть повреждения и ушибы;
- приступ случился у беременной женщины;
- человек говорит, что подобное с ним произошло впервые.
Как остановить приступ эпилепсии?
Важно понимать, что остановить приступ может только врач, при наличии специального оборудования и медикаментов. Если вы стали свидетелем приступа в общественном месте, наилучшая помощь — придерживаться перечисленных выше рекомендаций, собранных Американским фондом эпилепсии. Чтобы вам было проще их запомнить, мы создали краткую памятку, которую можно скачать и всегда иметь при себе.
Нажмите на картинку, чтобы просмотреть и скачать
Первый приступ у близкого человека: что делать дальше
Если первый приступ, похожий на эпилепсию, произошел у близкого человека, ведите себя спокойно и окажите ему необходимую помощь. После этого вызовите “скорую”.
Что делать дальше?
За время работы Bookimed помог более 4 000 пациентов из разных стран мира пройти диагностику и лечение эпилепсии. На основании своего опыта мы выделили такие основные шаги:
Выберете хорошего невролога. Подробнее о том, как это сделать, читайте здесь.
Пройдите комплексную диагностику. Согласно международным медицинским протоколам она должна включать:
- Общий и биохимический анализы крови, результаты которых позволят неврологу установить наличие заболеваний с похожими на эпилепсию симптомами.
- Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). Процедура позволяет оценить состояние головного мозга, обнаружить повреждение или новообразование, которые могут вызвать конвульсии, определить расположение эпилептогенного очага.
- Электроэнцефалографию (ЭЭГ) — запись электрической активности головного мозга. Наиболее показательной является длительная ЭЭГ, которая проводится в течение нескольких суток и фиксирует состояние головного мозга во время бодрствования, перехода в сон, сна.
Если после этих процедур врачи все еще не уверены в диагнозе, стоит пройти дополнительное обследование. Читайте подробнее о том, что оно может включать
После назначения лечения строго соблюдайте рекомендаций врача. Чтобы приступы не повторялись, важно своевременно принимать лекарства и придерживаться здорового образа жизни.
И главное — сохраняйте спокойствие. Эпилепсия — не приговор. По данным Американского фонда эпилепсии, 7 пациентов из 10 контролируют приступы с помощью правильных препаратов. Около 70% из них смогут полностью отказаться от приема лекарств через 2-3 года. Еще двоим пациентам помогает хирургическое лечение.
Как с эпилепсией жить полной жизнью читайте здесь
Смотрите видео о том, что делать, если вам или вашему близкому человеку поставили диагноз эпилепсия
ВАМ БУДЕТ ИНТЕРЕСНО:
Лучшая клиника для диагностики и лечения эпилепсии по мнению наших пациентов — Медицинский центр Текнон в Барселоне (Испания
)
Получить программу с ценами
Отлично
240 отзывов
66 отзывов о лечении эпилепсии
Смотрите больше клиник для лечения эпилепсии
Наиболее востребованный среди пациентов Bookimed невролог-эпилептолог — профессор Антонио Русси (Клиника Текнон, Барселона, Испания)
Смотрите других
неврологов
Отзывы о лечении эпилепсии
Как Bookimed может помочь вам и вашим близким?
➤ Врачи-координаторы Bookimed подберут для вас клинику и доктора, который специализируется на диагностике и лечении эпилепсии. Мы учтем особенности медицинского случая, ваши потребности и пожелания. Вы получите индивидуальную программу процедур со стоимостью и сможете заранее спланировать бюджет поездки.
➤ Bookimed — международный сервис по подбору медицинских решений и организации лечения более чем в 25 странах. Каждый месяц наши врачи-координаторы помогают 6 000 пациентов. Наша миссия — предоставить каждому необходимое медицинское решение и оказать помощь на всех этапах: от выбора клиники и организации поездки до возвращения домой. Мы остаемся на связи с вами 24/7, чтобы ваш путь к здоровью был простым и комфортным
➤ Услуги Bookimed для пациентов бесплатны. Подбор решения и организация поездки не влияют на ваш счет за лечение.
Оставьте обращение, чтобы получить консультацию врача-координатора Bookimed.
Первая помощь при изъятии Процедура
Теперь вы можете пройти сертификацию на получение первой помощи при изъятии!
О тренинге по оказанию первой помощи при изъятии
90-минутный курс по распознаванию приступов и сертификации по оказанию первой помощи — это формальный тренинг, предлагаемый Фондом эпилепсии, который обучает людей:
- Как распознать признаки припадка
- Как правильно оказать первую помощь при припадке
- Когда обращаться за помощью
Ближайшие даты обучения для веб-семинаров под руководством инструкторов:
- 20 мая 2021 в 6 п.м. ET — Сессия с участием Наоми Мануэль, Фонд эпилепсии, Гавайи, в рамках Месяца наследия американцев азиатского происхождения и коренных жителей Гавайев / островов Тихого океана
- 9 июня 2021 г., 15:00 ET — Особое внимание мужчинам и эпилепсии в связи с Месяцем мужского здоровья
- 22 июня 2021 г., 16:00 ET
- 8 июля 2021 г., 12:00 ч. ET
- 20 июля 2021 г., 20:00 ET — Особое внимание психическому здоровью меньшинств в знак признания Месяца психического здоровья национальных меньшинств
- 5 августа 2021 г. в 16:00 р.м. ET
- 17 августа 2021 г., 18:00 ET
Зарегистрируйтесь для участия в вебинаре по сертификации первой помощи при конфискации
Вы будете перенаправлены на портал обучения эпилепсии, где вы сможете создать учетную запись и начать свой путь к получению сертификата по оказанию первой помощи при эпилепсии.
Многие местные фонды эпилепсии предлагают местные курсы по оказанию первой помощи при приступах.
Найдите местный фонд эпилепсии
Почему так важна первая помощь при изъятии?
Знание, как помочь кому-либо во время припадка, может иметь значение и спасти жизнь.Хотя существует много разных типов припадков, во время многих из них человек может быть сбит с толку, не осознавать, что происходит, или потерять сознание. Человек может получить травму во время припадка, припадок может длиться слишком долго, или припадки могут сгруппироваться.
Кто должен иметь сертификат оказания первой помощи при изъятии?
В то время как каждый должен знать основы оказания первой помощи при эпилептических припадках, получение сертификата по оказанию первой помощи при припадках продвинет вас дальше. Вы узнаете как об эпилепсии, так и о припадках, в том числе о том, как распознать признаки припадка и как использовать основные меры первой помощи, а также о том, когда необходима неотложная медицинская помощь.
Сертификат первой помощи при изъятии предназначен для людей, которые:
- У кого-то из членов семьи, близкого человека или друга начались судороги.
- Найдите работу, на которой вы оказываете помощь людям с судорогами.
- У вас есть работа, на которой вы работаете с общественностью или работаете с человеком, у которого есть судороги.
- Тренерские или ведущие группы.
Как долго длится сертификация?
Срок действия сертификата — 2 года. Вам будет отправляться электронное письмо для повторной сертификации каждые 2 года с более коротким онлайн-курсом.
Доступны ли подразделения непрерывного образования?
Фонд эпилепсии назначен Национальной комиссией по санитарному просвещению, Inc., занимающейся вопросами непрерывного образования, контактными часами в области санитарного просвещения.
Эта программа предназначена для сертифицированных специалистов по санитарному просвещению (CHES) и / или для дипломированных специалистов по медицинскому просвещению (MCHES), которые могут получить до 1,5 общих контактных часов по вопросам образования Категории I. Максимальное количество доступных контактных часов для продолжения образования продвинутого уровня — 0.ID провайдера: 121739.
Эта программа поддерживается Центрами по контролю и профилактике заболеваний (CDC) Министерства здравоохранения и социальных служб США (HHS) в рамках гранта финансовой помощи в рамках соглашения о сотрудничестве № 1NU58DP006256-04-00, CFDA 93.850, финансируется пользователя CDC / HHS. Содержание принадлежит авторам и не обязательно отражает официальную точку зрения или одобрение CDC / HHS или правительства США.
За дополнительной информацией обращайтесь в отдел общественного здравоохранения и образования Фонда эпилепсии по адресу programs @ efa.орг.
Первая линия реакции при приступе — обеспечить общий уход и комфорт и обеспечить безопасность человека. Информация здесь относится ко всем типам припадков. Здесь вы найдете конкретные шаги по реагированию на различные типы припадков.
Помните
Для большинства приступов первая помощь — это все, что требуется. Шаги просты — Останься. Безопасный. Сторона — их может делать каждый.
Щелкните изображение, чтобы загрузить
Английский плакат
Загрузить плакат первой помощи при изъятии
Плакат на упрощенном китайском
ОСТАВАЙТЕСЬ с этим человеком и начните рассчитывать время припадка.
- Сохраняйте спокойствие — это поможет сохранять спокойствие и другим. Спокойно и ободряюще разговаривайте с человеком во время и после приступа — это поможет, когда он оправится от приступа.
- Проверьте медицинское удостоверение.
- Посмотрите на часы и отсчитайте время захвата от начала до конца активного захвата.
- Выбор времени припадка поможет вам определить, нужна ли экстренная помощь.
- Хотя большинство припадков длятся всего несколько минут, припадки могут быть непредсказуемыми.Некоторые из них могут начаться с незначительных симптомов, но приводят к потере сознания или падению, которое может вызвать травму. Другие припадки могут закончиться за секунды.
Обеспечьте БЕЗОПАСНОСТЬ человека.
- Отодвигайтесь или направляйте подальше от опасных или острых предметов.
- Если человек блуждает или сбит с толку, помогите ему избежать опасных ситуаций. Например, осторожно отводите их от транспортных средств, платформ поездов или метро, с высоты или от острых предметов.
- Поощряйте людей отступить и дать человеку немного места.Просыпаться в толпе может смущать и сбивать с толку человека после припадка.
- Попросите кого-нибудь остаться поблизости на случай, если потребуется дополнительная помощь.
Переверните человека на СТОРОНУ, если он не бодрствует и не осознает.
- Сделайте так, чтобы человеку было максимально комфортно.
- Ослабьте тесную одежду вокруг шеи.
- Если они в курсе, помогите им сесть в безопасном месте.
- Если они подвержены риску падения, судорожного или тонико-клонического припадка:
- Положите их на пол.
- Положите под голову что-нибудь маленькое и мягкое.
- Переверните их на бок так, чтобы их рот был обращен к земле. Это предотвращает закупорку дыхательных путей слюной и помогает человеку легче дышать.
- Во время судорог может показаться, что человек перестал дышать. Это происходит, когда мышцы груди напрягаются во время тонической фазы припадка. Когда эта часть припадка заканчивается, мышцы расслабляются, и дыхание возобновляется.
- Как правило, искусственное дыхание не требуется во время этих вызванных приступами изменений дыхания человека.
ЗАПРЕЩАЕТСЯ класть им в рот какие-либо предметы.
- Не кладите человеку в рот такие предметы, как ложка, палка или бумажник.
- Не волнуйтесь — человек не может проглотить язык во время припадка.
- Мышцы челюсти и лица могут напрягаться во время припадка, заставляя человека укусить. Если это произойдет, когда что-то находится во рту, человек может сломать и проглотить этот предмет или сломать зубы!
- Спасательные лекарства, которые помещаются в щеку, могут быть введены, если это рекомендовано их медицинской бригадой.
- Не давайте человеку пить воду, таблетки или пищу, пока он не проснется. Пища, жидкость или таблетки могут попасть в легкие, а не в желудок, если они попытаются выпить или поесть, не осознавая полностью.
НЕ сдерживать.
- Попытка остановить движение или насильно удержать человека не останавливает припадок.
- Сдерживание человека может привести к травмам и сделать человека более растерянным, возбужденным или агрессивным. Во время припадка люди не дерутся специально.Но если их сдерживать, когда они сбиты с толку, они могут реагировать агрессивно.
- Если человек пытается ходить, позвольте ему ходить в безопасном, закрытом помещении, если это возможно.
ОСТАВАЙТЕСЬ с ними, пока они не проснутся и не бодрствуют после припадка.
- Большинство приступов заканчиваются за несколько минут.
- Травма может произойти во время или после припадка, требуя помощи других людей.
- Если кажется, что человек задыхается, поверните его на бок и позвольте ему помочь.Если они не могут самостоятельно кашлять и очищать дыхательные пути или у них возникают затруднения с дыханием, немедленно позвоните в службу 911.
- Будьте чуткими и поддерживающими. Попросите других сделать то же самое.
- Судороги могут быть пугающими как для человека, у которого есть один, так и для других. Люди могут быть смущены или сбиты с толку из-за того, что произошло. Помните об этом, когда человек просыпается.
- Убедите человека, что он в безопасности.
- Как только они станут внимательными и смогут общаться, расскажите им, что произошло, очень простыми словами.
- Предложите остаться с человеком, пока он не будет готов вернуться к нормальной деятельности, или позвоните кому-нибудь, чтобы он остался с ним.
Когда звонить 911
- Припадок длится более 5 минут
- Повторные изъятия
- Затрудненное дыхание
- Изъятие происходит в воде
- Человек ранен, беременен или болен
- Человек не возвращается в обычное состояние
- Первое изъятие
- Человек обращается за медицинской помощью
Узнать больше
Посетите наш интернет-магазин
В нашем интернет-магазине также есть плакаты, брошюры, закладки и многое другое о первой помощи при изъятиях.Многие из них доступны на английском и испанском языках и доступны для скачивания в цифровом виде.
Получите инструменты, необходимые для повышения осведомленности о первой помощи при припадках.
Первая помощь при всех судорогах
Эпилептические припадки можно разделить на два основных типа: фокальные припадки и генерализованные припадки. Приступы могут варьироваться от одного человека к другому, и то, как люди страдают, и то, как они восстанавливаются после приступов, различается. Как лучше всего помочь человеку во время припадка, зависит от типа припадка и его влияния.
Фокусные припадки
Очаговые припадки (ранее простые парциальные припадки)
- , поскольку человек может чувствовать себя странно или расстраиваться, успокоение его может быть полезным.
Припадки с нарушением сознания (ранее сложные парциальные припадки)
- не сдерживайте человека, это может его расстроить или смутить
- аккуратно уведи их от любой опасности, например, от прогулки по дороге
- говорят мягко и спокойно, так как они могут быть сбиты с толку.Если вы заговорите громко или схватите их, они могут не понять и расстроиться или ответить агрессивно.
После изъятия:
- они могут чувствовать усталость и хотеть спать. Было бы полезно напомнить им, где они находятся.
- оставайтесь с ними, пока они не выздоровеют и не смогут безопасно вернуться к тому, что они делали раньше. Некоторые люди выздоравливают быстро, но другим может потребоваться больше времени, чтобы снова почувствовать себя нормальным.
Очаговые и двусторонние тонические клонические приступы (ранее вторично генерализованные припадки)
Иногда фокальный припадок распространяется на обе стороны мозга.Это называется фокальным или двусторонним тоническим клоническим приступом. Некоторые люди называют фокальный припадок «аурой» или «предупреждением», поскольку он предупреждает их о том, что может последовать тонический клонический припадок.
- Если вы или этот человек знаете о предупреждении, ему может потребоваться помощь, чтобы добраться до безопасного места до того, как произойдет тонический клонический приступ.
Генерализованные изъятия
Отсутствие изъятий
- оставайтесь с человеком и осторожно уводите его от любой опасности.
Тонические и атонические припадки
- успокоить их может быть полезно
- , если они ранены, им может потребоваться медицинская помощь.
Миоклонические припадки
Миоклонический означает «мышечный толчок», и эти припадки включают подергивание конечности или части конечности. Они часто происходят вскоре после пробуждения, кратковременны и могут происходить группами (многие из них происходят близко друг к другу по времени).
Как помочь:
- вам не нужно ничего делать, чтобы помочь во время припадка, кроме как следить за тем, чтобы человек не поранился.
Тонические клонические и клонические судороги
Как помочь при захвате:
- успокойся
- проверьте время, чтобы узнать, как долго длится припадок (поскольку может быть риск эпилептического статуса — см. Ниже)
- перемещайте человека только в опасном месте, например на дороге.Вместо этого отодвиньте от них любые предметы (например, мебель), чтобы они не поранились
- положите ему под голову что-нибудь мягкое (например, джемпер) или обхватите его голову руками, чтобы оно не упало на землю
- не зажимайте — дайте захвату произойти
- в рот ничего не кладут — язык не проглотят
- попытаться остановить других людей.
Как помочь, когда тряска утихнет:
- осторожно перекатите их на бок в положение для восстановления
- : если дыхание затруднено или шумно, осторожно откройте рот и убедитесь, что ему ничто не блокирует дыхательные пути.
- Сотри им слюну изо рта
- постарайтесь свести к минимуму смущение.Если они намочились, сделайте это как можно более конфиденциально (например, накройте их пальто).
- оставайтесь с ними, пока они полностью не выздоровеют. Им может потребоваться мягкое заверение.
Некоторые люди быстро восстанавливаются после тонического клонического припадка, но часто они очень устают, хотят спать и могут не чувствовать себя нормально в течение нескольких часов, а иногда и дней.
У большинства людей припадки проходят сами по себе, и человеку не потребуется медицинская помощь.Однако, если вы не уверены, выздоравливает ли кто-то после припадка, он поранился во время припадка или у вас есть какие-либо опасения по поводу него, вы можете подумать о , когда вызывать скорую помощь.
Некоторые люди могут пораниться во время припадка. Зубные травмы могут быть обычным явлением.
Эпилептический статус
Приступы обычно длятся одинаковое время каждый раз, когда случаются, и проходят сами по себе. Однако иногда припадки не прекращаются или один приступ следует за другим, и человек не выздоравливает между ними.Если это продолжается 5 минут и более, это называется эпилептическим статусом или «статусом».
Статус не является обычным явлением, но может возникнуть при любом типе припадка, и человеку, возможно, потребуется обратиться к врачу.
Статус при тоническом клоническом припадке требует неотложной медицинской помощи, и человеку потребуется срочная медицинская помощь. Важно вызвать скорую помощь, если припадок продолжается более 5 минут. См. , когда набирать 999.
Некоторым людям прописывают лекарства неотложной помощи , буккальный мидазолам или ректальный диазепам, чтобы остановить приступ.Лица, осуществляющие уход, нуждаются в обучении по оказанию неотложной помощи. Для человека важно иметь индивидуальный письменный протокол (план) о том, когда его давать, чтобы лицо, осуществляющее уход, ему следовало.
Дополнительная информация о нашем курсе обучения неотложной помощи .
Чем еще я могу помочь?
Проверка продолжительности захвата важна для предотвращения статуса (см. Выше). Еще одна важная причина для проверки времени и продолжительности припадка заключается в том, чтобы вы могли впоследствии передать эту информацию человеку, у которого был припадок.Многие люди ведут записи своих припадков, и описание припадка и его продолжительности может быть важной информацией, которую они могут записать и передать своему специалисту.
Информация предоставлена: 2 августа
10 методов лечения эпилепсии — от минимального до максимального риска | Мозг
Эпилепсия — это заболевание, при котором припадки могут возникать в любое время и в любом месте. Эпилептический припадок — это чрезмерная неконтролируемая вспышка электрической активности нервных клеток в головном мозге — по сути, электрическая буря.Есть много типов припадков, которые вызывают симптомы, начиная от молниеносных мышечных подергиваний продолжительностью менее секунды до судорог всего тела продолжительностью две или три минуты.
Эпилепсия, если ее не контролировать, может значительно ухудшить качество жизни человека и привести к серьезным травмам или смерти. И каждый человек, страдающий эпилепсией, реагирует на лечение уникальным и часто непредсказуемым образом, поэтому нам нужно как можно больше методов лечения.
Медицинское сообщество постоянно тестирует и утверждает новые методы лечения.Вот 10 методов лечения, как базовых, так и расширенных, которые я попытался ранжировать от наименьшего к наибольшему риску. Однако почти все виды лечения сопряжены с определенной степенью риска. Тщательно обсудите возможные варианты со своим неврологом, чтобы выбрать лучшее лечение для вас.
Запишитесь на прием , чтобы обсудить варианты лечения эпилепсии. Для получения информации об эпилепсии и судорогах en español, посетите нашу страницу «Эпилепсия и судороги».
1. Изменение образа жизни и дополнительные или альтернативные методы лечения
Этой теме слишком часто пренебрегают, но она может иметь большое положительное влияние на контроль над приступами.Хотя существует мало доказательств эффективности большинства дополнительных и альтернативных лекарств, изменения в здоровом образе жизни могут иметь большое значение для снижения риска возникновения судорог.
Ваш невролог должен ответить на следующие вопросы перед тем, как разработать план лечения:
● Как у вас качество сна?
● У вас хроническое беспокойство, депрессия или чрезмерный стресс?
● Принимаете ли вы другие лекарства, которые могут повлиять на лечение эпилепсии или напрямую повысить риск возникновения припадка?
● Влияет ли употребление алкоголя, кофеина или травяных препаратов на контроль над приступами?
Дополнительные и альтернативные методы лечения, указанные ниже, могут быть добавлены в ваш план лечения.Поскольку медицинских исследований их эффективности при эпилепсии не так много, важно обсуждать каждое лечение со своим неврологом:
● Иглоукалывание
● Аэробные упражнения
● Биологическая обратная связь (обучение добровольному контролю судорог)
● Медитация
● Йога
Я без колебаний рекомендую всем своим пациентам аэробные упражнения и медитацию — и то, и другое, как правило, беспроигрышное лечение! Редко, когда врачи рекомендуют только изменение образа жизни или дополнительные / альтернативные методы лечения эпилепсии; однако иногда они могут работать.
Недавно у меня был пациент, у которого после однократного приступа диагностировали генетическую форму эпилепсии. Она была студенткой, у которой приступ случился после нескольких ночей, когда она не ложилась спать допоздна, и
.
чрезмерное употребление алкоголя. Было ясно, что риск ее припадка был выше, чем обычно. Однако возможно, что при более здоровом образе жизни этого не произойдет. Обсудив варианты, она и ее родители решили отложить прием лекарств и сначала попытаться изменить образ жизни, в том числе больше спать и свести к минимуму употребление алкоголя или отказаться от него.
Существует не так много доказательств того, что лечебные травы помогают при эпилепсии. Но медицинская марихуана, занимающая четвертое место в этом списке, доказывает, что растения содержат химические вещества, которые могут остановить эпилептические припадки (см. Ниже). В настоящее время мы не знаем никакой другой натуральной травы, которая помогает при судорогах. Фактически, некоторые травы, такие как китайская трава ма хуанг, могут вызывать или усугублять судороги. Ма хуанг — это натуральный эфедра, который похож на гормон-стимулятор в нашем организме. Стимуляторы, как правило, усугубляют судороги, поэтому врачи пока не решаются рекомендовать какие-либо лечебные травы.
2. Диета
В течение многих лет для борьбы с некоторыми видами эпилепсии использовалась специальная диета. Одна из них — кетогенная диета — привлекла внимание публики благодаря фильму 1997 года «Не навреди». В этом фильме, основанном на реальных событиях, Мерил Стрип играет мать сына, эпилепсия которого не поддается лечению обычными методами, в том числе хирургией эпилепсии. Она отвозит его в Медицинский центр Джона Хопкинса, который впервые применил кетогенную диету и продемонстрировал ее эффективность.Ее сын прекрасно отреагировал на диету и избавился от припадков.
Строгая кетогенная диета. Он сильно ограничивает углеводы и максимизирует жиры и белки. Эта низкоуглеводная диета вызывает кетоз — альтернативный метаболический путь в организме, который так или иначе работает против судорог. Допускается изменение количества жиров и белков относительно количества углеводов. Одним из таких вариантов является модифицированная диета Аткинса.
Кетогенная диета сложна и используется в основном для детей.Несколько исследований показали его эффективность у взрослых, но, как и следовало ожидать, большинству взрослых трудно соблюдать такую строгую диету. Выбор этого типа терапии требует поддержки со стороны опытных медсестер, диетологов и врачей, которые могут помочь в выборе еды и напитков.
3. Лекарства, одобренные FDA
Лекарства, прошедшие строгие научные испытания и получившие одобрение Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), являются основой лечения эпилепсии.Но прежде чем начать лечение, мы должны убедиться, что у человека действительно эпилепсия. До 10 процентов людей в течение жизни страдают эпилептическим припадком. Однако они не обязательно страдают эпилепсией. Например, у человека может случиться припадок из-за приема определенного наркотика. Это будет разовое событие и не будет представлять собой эпилепсию. Эпилепсия — это неврологическое заболевание, которое вызывает неожиданные и повторяющиеся эпилептические припадки.
Диагноз включает тщательное изучение неврологического анамнеза, 30-минутное исследование мозговых волн (электроэнцефалограмму или ЭЭГ) и визуализацию головного мозга (магнитно-резонансную томографию или МРТ).
Иногда нам требуется более длительный период для наблюдения за мозгом. Например, мы иногда запрашиваем 72-часовую ЭЭГ, которую обычно проводят дома. Если диагноз неясен, мы помещаем пациента в отделение мониторинга эпилепсии (EMU), где мы используем видео и ЭЭГ для наблюдения за припадками пациента. Когда мы полностью понимаем тип эпилепсии у пациента и уверены, что необходимы лекарства, мы выбираем правильный из примерно 23 возможных.
Первое лекарство может оказаться неэффективным или вызвать непереносимые побочные эффекты.Обычно мы пробуем второе лекарство само по себе, но иногда требуется два или более. К сожалению, от 30 до 40 процентов пациентов вообще не реагируют на лекарства, и мы должны рассмотреть другие методы лечения.
4. Медицинская марихуана
Медицинская марихуана — это термин, который теперь относится к одному из более чем 80 химических соединений, обнаруженных в растении каннабис, — маслу каннабидиола или маслу CBD. Это лечение привлекло внимание всей страны в 2013 году после рассказа Шарлотты, ребенка, живущего с синдромом Драве в Колорадо.Синдром Драве — тяжелая форма генетической эпилепсии, и каждый день у Шарлотты было много припадков. Масло CBD помогло эффективно справиться с судорогами Шарлотты, что привело к официальным клиническим исследованиям, доказавшим его эффективность.
В масле
CBD отсутствует соединение тетрагидроканнабинол (THC), поэтому оно не вызывает каких-либо значительных эффектов изменения настроения («кайф»), по крайней мере, по сравнению с курением листьев марихуаны. По состоянию на май 2018 года было проведено два крупных научно обоснованных клинических исследования, которые показали, что Epidiolex, форма масла CBD, ожидающая утверждения FDA, относительно безопасна и эффективна при синдроме Драве и синдроме Леннокса-Гасто.Он был одобрен научным консультативным комитетом FDA, но окончательное одобрение еще не получено. В настоящее время масло CBD стоит дорого. Нам нужны дополнительные исследования, чтобы оценить его эффективность при других типах эпилепсии и его возможных отдаленных последствиях.
5. Исследования лекарств
В любое время пациента могут пригласить принять участие в испытании экспериментального лекарства. Примерно с 1993 года все лекарства получали одобрение FDA. Часто пациентов приглашают присоединиться к испытаниям после того, как они не смогли принять ряд других одобренных FDA лекарств.
Преимущества участия в клиническом исследовании:
● Доступ к новым лекарствам
● Тесная поддержка и наблюдение со стороны эпилептической бригады
● Возможность помочь медицинским исследователям в разработке новых методов лечения
Цель клинических испытаний лекарств — убедиться, что они безопасны и эффективны. Клинические испытания — это экспериментальные исследования, поэтому участие в них сопряжено с определенным риском. Тем не менее, группы клинических исследований следуют чрезвычайно строгим федеральным, государственным и больничным рекомендациям, чтобы минимизировать риски.
6. Экстракраниальные нейростимуляторы
Нейростимуляторы обеспечивают электрическую стимуляцию мозга. Некоторые стимулируют нервы, которых нет в головном мозге, которые затем передают электрическую стимуляцию в мозг; мы называем их экстракраниальными стимуляторами.
Первой и наиболее распространенной стимуляцией этого типа является стимуляция блуждающего нерва (VNS), при которой электрод оборачивается вокруг блуждающего нерва на левой стороне шеи, а компьютерная батарея имплантируется под кожу ниже ключицы.Мы начинаем со стимулятора, который подает 30-секундный электрический импульс каждые пять минут. У каждого пациента есть магнит, который немедленно активирует устройство с большей интенсивностью в случае припадка. Более новые версии VNS также могут вызывать стимул, когда сердцебиение пациента идет слишком быстро, что часто случается при эпилептическом припадке.
Другой тип нейростимуляции, который в настоящее время исследуется, — это внешняя стимуляция тройничного нерва. Эта терапия стимулирует нерв на лице и не требует хирургического вмешательства.
7. Иммунотерапия
Иногда эпилепсия возникает из-за того, что иммунная система пациента атакует мозг. Аутоиммунная эпилепсия — относительно недавно признанная причина эпилепсии, которую невозможно контролировать с помощью одних только противосудорожных препаратов.
Обычно у пациента вырабатываются антитела, которые атакуют части мозга, и эти антитела можно идентифицировать с помощью анализа крови. У некоторых пациентов есть аутоиммунная эпилепсия, но в настоящее время антитела не могут быть идентифицированы.
Варианты лечения включают:
● Высокие дозы стероидов
● Введение набора человеческих антител через вены
● Плазмаферез для фильтрации крови от болезнетворных антител
● Другие лекарства, подавляющие чрезмерно активную иммунную систему
8. Чувствительная нейростимуляция (RNS
® )
Если эпилептические припадки происходят из одной конкретной области мозга и их нельзя остановить с помощью лекарств или других методов лечения, которые мы обсуждали, пациент может быть кандидатом на внутричерепную нейростимуляцию.
Для этого сначала необходимо точно определить, откуда берутся припадки — очаг припадка. Иногда это можно сделать, записав судороги пациента с помощью электродов на коже черепа с помощью видео-ЭЭГ. Однако часто нам необходимо использовать внутричерепные электроды для уверенного определения местоположения очага припадка.
Если пациент не хочет хирургического вмешательства, если имеется более одного очага припадка или если удаление очага припадка было бы слишком рискованным, пациент может выбрать внутричерепную автоматическую нейростимуляцию, систему, разработанную NeuroPace Inc.
Нейрохирург вводит электроды в одну или несколько областей мозга, где начинаются припадки. Электроды обнаруживают начало припадка и вызывают немедленный электрический импульс в очаге припадка, который, как мы надеемся, остановит припадок. Это как тушить огонь огнем. Это похоже на автоматические дефибрилляторы сердца для пациентов с потенциально смертельной сердечной аритмией. Основные риски — инфекции кожи головы и кровотечение при установке электродов.
9. Глубокая стимуляция мозга (DBS)
DBS похож на RNS®, но электроды имплантируются в глубокую область мозга, называемую таламусом.Было показано, что он эффективен при фокальных припадках, которые начинаются последовательно в одной конкретной области мозга. В отличие от RNS, он стимулирует на регулярной основе, а не запускается только тогда, когда начинается припадок. Стимуляция происходит непосредственно в головном мозге. Также, в отличие от RNS, нет необходимости локализовать место начала припадка. По состоянию на май 2018 года FDA одобрило DBS для пациентов с фокальной эпилепсией.
10. Хирургия головного мозга
Операция на головном мозге по удалению очага припадка — наиболее эффективный метод полного купирования припадков.Во-первых, мы должны найти очаг припадка и убедиться, что его можно безопасно удалить. Это всегда предполагает пребывание в отделении мониторинга эпилепсии для записи приступов с одновременным видео и ЭЭГ.
Иногда очаг припадка невозможно определить с помощью электродов на коже черепа, и нам нужно поместить электроды непосредственно в мозг. Это называется внутричерепной ЭЭГ. Наиболее частым местом в головном мозге при хирургическом вмешательстве при эпилепсии является височная доля. Примерно от 60 до 80 процентов пациентов избавляются от припадков с помощью этого типа хирургии.
Новый метод — лазерная хирургия , который включает в себя разрушение очага припадка теплом, а не его удаление. Этот метод особенно полезен при припадках, исходящих от глубоких структур головного мозга, и он гораздо менее инвазивен. Другие типы операций включают «разъединения», при которых очаг припадка не удаляется, а хирургическим путем предотвращается его распространение на другие области мозга.
Цель состоит в том, чтобы остановить все приступы и избежать побочных эффектов, которые могут повлиять на качество или безопасность жизни пациента. Процесс иногда может быть трудным, но мы никогда не сдадимся. Я надеюсь, что к тому времени, когда вы это прочтете, будет еще больше одобренных и проходящих тестирование препаратов. Обязательно подробно обсудите со своим неврологом актуальный план лечения, который лучше всего подходит для вас.
Mayfield Brain & Spine, Цинциннати
Обзор
Припадок (также называемый припадком, заклинанием, конвульсией или приступом) является видимым признаком проблемы в электрической системе мозга.Один приступ может иметь множество причин, например, высокая температура, недостаток кислорода, отравление, травма, опухоль, инфекция или после операции на головном мозге. Большинство приступов контролируются лекарствами. Если приступы повторяются неоднократно, возможно, у вас хроническое заболевание, называемое эпилепсией.
Что такое конфискация?
Ваш припадок является результатом аномального электрического разряда в вашем мозгу. Это ненормальное «короткое замыкание» может вызвать изменение поведения без вашего ведома о том, что происходит.Во время припадка вы можете упасть, смотреть в пространство, делать рывки или испытывать странное ощущение в животе. Вы не можете контролировать происходящее во время припадка. Единственное, что вы помните о припадке, может быть, когда вы просыпаетесь от людей, которые задают такие вопросы, как «Как вас зовут?» «Где ты?» и «Какой сегодня день?»
У некоторых припадков есть «триггеры», такие как мигание света, недостаток сна, стресс, лекарства или низкий уровень сахара в крови.
Что делать при изъятии
В большинстве случаев приступ длится менее 3 минут, поэтому к тому времени, когда готово к введению лекарства неотложной помощи, приступ закончился.Самое важное во время припадка — сохранять спокойствие и защищать человека, у которого случился припадок.
Следующие рекомендации применимы к тонико-клоническим припадкам (судороги, grand mal) или сложным парциальным припадкам.
- Подушка под голову. Удар головой о твердую поверхность во время припадка может привести к травме головы. Используйте любой доступный мягкий предмет и, при необходимости, ногу.
- Ослабьте плотный галстук, чтобы облегчить дыхание.
- Переверните человека на бок. Это положение помогает языку опускаться в сторону рта, оставляя дыхательные пути свободными для нормального дыхания.
- Не вставляйте никакие предметы в рот человека. Предмет во рту не помешает прикусывать язык, и человек не проглотит язык, как думают некоторые. Фактически, если какой-либо предмет попадает в рот, вы можете причинить больший вред, сломав зубы или потеряв предмет в горле, что приведет к удушью.
- Не удерживайте человека во время припадка, если нет опасности. Если вы это сделаете, они могут стать агрессивными. Позвольте им делать то, что они хотят. Поговорите с ними мягким голосом, чтобы успокоить их.
После этого сообщите человеку, что у него был припадок, и убедитесь, что он дышит нормально. Проверьте осведомленность человека, задав несколько вопросов, например: «Где ты?» или «Какой сегодня день?» Если произошел тонико-клонический приступ, сообщите об этом врачу.
Когда звонить 911
Припадок продолжается более 5-10 минут (эпилептический статус). Удобно рассчитать время приступа с часами, потому что кратковременный приступ может показаться более длительным, чем он есть на самом деле.
Два или более приступа происходят одновременно.
Есть травмы от захвата.
Это первый припадок в жизни человека.
Человек беременен.
Если у вас есть подозрения, что что-то не так, ПОЗВОНИТЕ. Лучше звонить слишком часто, чем не звонить.
Что вызывает судороги?
Примерно 70% припадков имеют неизвестные причины. У каждого десятого человека в течение жизни случаются приступы. Известные причины включают:
Неврологический
недостаток кислорода в головном мозге
отравление (свинец, окись углерода)
травма головы
генетический дефект в головном мозге
опухоль головного мозга
артериовенозная мальформация (АВМ)
после операции на головном мозге
инфекция (менингит, энцефалит, абсцесс)Сердечно-сосудистая система
инсульт
Нерегулярное кровяное давление
Нерегулярное сердцебиение (аритмия)Другое
почечная или печеночная недостаточность
нарушения обмена веществ
низкий уровень сахара в крови (диабет), гипогликемия
беременность
отказ от наркотиков или алкоголя
высокая температура (фебрильные судороги) обычно у детейПсихологический (неэпилептический приступ)
истерия или паника
гипервентиляция
психическое заболевание
Часто путают с припадками состояние, называемое синкопе, которое представляет собой обморок, вызванный отсутствием притока крови к мозгу.Обморок может быть вызван излечимым сердечно-сосудистым заболеванием.
Виды изъятий
Приступы делятся на генерализованные, очаговые или с неизвестным началом. Фокальные припадки возникают в одной части мозга и включают в себя фокальное сознание и фокальное нарушение сознания. Генерализованные судороги охватывают весь мозг и включают генерализованные тонико-клонические, абсансные, миоклонические, а также тонические, клонические и атонические приступы.
Приступы с генерализованным началом
Если у вас этот тип приступа, задействован весь мозг, и вы теряете сознание.В этом случае арест может быть осуществлен в одной из следующих шести форм:
- Тонико-клонический приступ («grand mal»): вы становитесь неподвижным и можете упасть, стоя. Ваши мышцы переключаются между периодами спазма (тоника) и расслабления с помощью рывков (клонический). Вы можете прикусить язык. Ваше дыхание затруднено, вы можете непроизвольно мочиться или испражняться.
- Тонический приступ: ваши мышцы обычно напрягаются без ритмичных подергиваний.Это скованность или ригидность также затрагивает дыхательные мышцы, и вы можете кричать или стонать.
- Клонический припадок: ваши мышцы ритмично подергиваются, не напрягаясь.
- Atonic Seizure (атака с падением): внезапно теряется контроль над мышцами, что приводит к падению, если вы стоите.
- Миоклонический припадок: ваши руки и ноги резко подергиваются. Эти припадки часто возникают вскоре после того, как вы просыпаетесь, либо сами по себе, либо в сочетании с другими формами генерализованного припадка.
- Приступ отсутствия («petit mal»): ваше сознание ненадолго прерывается без каких-либо других признаков, за исключением, возможно, дрожания ваших век. Эти припадки чаще всего случаются у детей.
Фокальные приступы
Если у вас фокальный приступ, нарушение мозговой активности начинается в определенной области вашего мозга. Характер этих припадков обычно определяется функцией пораженной области мозга.Например, если затронута область моторной коры, ваша рука или нога может неконтролируемо подергиваться. Фокальные припадки ранее назывались «частичными». Есть три типа фокальных припадков:
- Focal Aware Seizure: вы не теряете сознание и осознаете, но можете быть не в состоянии ответить. Ваша рука или нога могут ритмично подергиваться, или вы можете испытывать необычные вкусовые ощущения или ощущения, такие как ощущение «иголки и иголки» в определенной части вашего тела.Если фокальный припадок перерастает в приступ другого типа, его часто называют «предупреждением» или «аурой». Приступы с фокальным сознанием (ранее называвшиеся простыми парциальными припадками) кратковременны, и после их окончания человек продолжает свою деятельность.
- Фокальный припадок с нарушением сознания: припадок обычно начинается с пустого или пустого взгляда, и ваше осознание меняется, даже если припадок не включает судорог. Вы можете возиться с одеждой, причмокивать, бродить и вообще запутаться.Этот тип приступа обычно длится 2–4 минуты и затрагивает височные доли головного мозга, но также может поражать лобные и теменные доли. Человек не помнит о припадке и впоследствии может чувствовать себя усталым или сбитым с толку. Часто этому предшествует аура или предупреждение. (Ранее называемые комплексными парциальными припадками.)
- Очаговый приступ к двустороннему тонико-клоническому припадку: это очаговый припадок, который начинается в одной области, а затем распространяется на весь мозг, вызывая скованность тела (тонизирующий) и судорожные движения (клонический).Старый термин для этого типа — вторично-генерализованный приступ.
Какие методы лечения доступны?
Лекарство
Ваш врач может назначить лекарство, называемое противоэпилептическим препаратом, или противосудорожным средством, используемым для лечения судорог. Эти препараты принимают каждый день, иногда несколько раз в день, столько, сколько необходимо. Лекарства помогают контролировать судороги. Существует более двух десятков лекарств от судорог. Обычные противосудорожные препараты включают Дилантин (фенитоин), Тегретол (карбамазепин), Депакот (вальпроевая кислота) и фенобарбитал.Несколько недавних лекарств, таких как ламиктал (ламотриджин), нейронтин (габапентин), церебикс (фосфенитоин), кеппра (леветирацетам) и фелбатол (фелбамат), были одобрены с 1993 года для лечения судорожных расстройств. Эти препараты можно использовать по отдельности или в комбинации друг с другом, когда судороги трудно контролировать.
Ваш врач может назначить противосудорожные препараты на короткое время после перенесенной операции на головном мозге, травмы головы или кровоизлияния в мозг. Если у вас нет судорог, дозу препарата обычно снижают до тех пор, пока она не будет купирована в течение короткого времени.Однако этот период может варьироваться в зависимости от вашего состояния и конкретной проблемы.
Как и у всех лекарств, есть побочные эффекты и лекарственные взаимодействия. Наиболее частые побочные эффекты включают усталость, сонливость, тошноту и нечеткость зрения. Также эти препараты могут снизить эффективность противозачаточных таблеток.
Хирургия
Если лекарства не контролируют ваши приступы, то хирургическое вмешательство в той части мозга, которая вызывает приступы (например, резекция головного мозга, отключение или стимуляция), может помочь в лечении этого состояния.В этом случае вам следует обсудить этот вариант со своим врачом (см. Хирургия эпилепсии).
Клинические испытания
Клинические испытания — это научные исследования, в ходе которых новые методы лечения — лекарства, средства диагностики, процедуры, вакцины и другие методы лечения — тестируются на людях, чтобы убедиться, что они безопасны и эффективны. Постоянно проводятся исследования для улучшения стандартов медицинского обслуживания и изучения новых лекарственных и хирургических методов лечения. Вы можете найти информацию о текущих клинических исследованиях, включая их соответствие критериям, протокол и места участия в Интернете: Национальные институты здравоохранения (NIH), Clinicaltrials.правительство спонсирует многие испытания; частные промышленные предприятия и фармацевтические компании также спонсируют испытания. Centerwatch.com
Источники и ссылки
Если у вас есть дополнительные вопросы, свяжитесь с Mayfield Brain & Spine по телефону 800-325-7787 или 513-221-1100.
Ссылки
Фонд эпилепсии Epilepsy.com
Глоссарий
противосудорожное средство: препарат, предотвращающий или купирующий судороги.
артериовенозная мальформация (АВМ): врожденное заболевание, при котором имеется ненормальное соединение между артериями и венами без промежуточного капиллярного русла.
эпилепсия: хроническое заболевание, характеризующееся повторяющимися припадками, вызывающими внезапную потерю или изменение сознания и судороги или мышечные спазмы.
генерализованный припадок: припадок всего мозга.
частичный припадок: припадок, затрагивающий только часть мозга.
припадок: неконтролируемые судороги, спазм или серия рывков лица, туловища, рук или ног.
эпилептический статус: припадок, который длится более 5 минут и требует немедленной медицинской помощи из-за недостатка кислорода в головном мозге.
обморок: обморок, вызванный резким снижением притока крови к мозгу.
опухоль: аномальная ткань, которая растет быстрее, чем нормальная ткань; опухоль может быть доброкачественной (не раковой) или злокачественной (рак).
обновлено> 7.2018
рассмотрено> Джордж Мэндибур, доктор медицины, клиника Мэйфилд, Цинциннати, Огайо
Mayfield Certified Health Info материалов написаны и разработаны клиникой Mayfield Clinic.Мы соблюдаем стандарт HONcode в отношении достоверной информации о здоровье. Эта информация не предназначена для замены медицинских рекомендаций вашего поставщика медицинских услуг.
Быстрая инъекция помогает остановить эпилептические припадки
АРХИВНОЕ СОДЕРЖАНИЕ: В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого. Обратите внимание на дату публикации или последнего рецензирования каждой статьи. Никакой контент на этом сайте, независимо от даты, никогда не должен использоваться вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Эпилептический припадок — это страшно испытать, и почти так же страшно наблюдать. Человек теряет сознание и падает на землю. Его или ее мышцы сокращаются спазмами, вызывая неконтролируемые подергивания и подергивания. Спазмы челюстных мышц могут привести к прикусыванию языка. Дыхание становится затруднительным и может даже ненадолго остановиться. Судороги приводят к тому, что некоторые люди теряют контроль над мочевым пузырем или кишечником.
К счастью, большинство приступов проходят сами по себе через пару минут.Любые, которые длятся более пяти-десяти минут (врачи называют такие длительные припадки эпилептическим статусом ), требуют неотложной медицинской помощи и должны быть остановлены лекарствами, вводимыми внутривенно врачом или специалистом скорой медицинской помощи. Ежегодно более 50 000 человек в Соединенных Штатах умирают от затяжных приступов, вызванных либо повреждением мозга в результате самого припадка, либо несчастными случаями, связанными с потерей сознания в середине приступа.
Исследование, опубликованное на прошлой неделе в журнале New England Journal of Medicine , показывает, что ручной автоинъектор — очень похожий на эпиграммы, используемые людьми с опасной для жизни аллергией — можно использовать для лечения непрекращающихся припадков. самостоятельно.Это может открыть путь к домашнему лечению эпилептических припадков.
Мышцы важнее вены
Для испытания более 4000 техников скорой медицинской помощи были обучены назначать препараты для остановки судорог, называемые бензодиазепинами, двумя способами: через внутривенную линию, вводимую в вену руки (текущее стандартное лечение), и с помощью устройства, которое автоматически вводит препарат в бедро. Внутривенное введение работает быстрее, но может быть трудно провести внутривенное введение в руку человека, страдающего судорогой.Инъекция в бедро действует немного медленнее, но сделать это намного проще.
За 18 месяцев бригады скорой медицинской помощи отреагировали на 893 длительных приступа. Половина людей с эпилептическим статусом получала бензодиазепин внутривенно, другая половина — в виде инъекции в бедро. Мышечная инъекция работала быстрее и лучше. Он остановил приступ у 73% людей еще до того, как они прибыли в больницу. Внутривенное введение купировало приступ в 63% случаев.
Минуты имеют значение
Припадки, которые быстро заканчиваются, не повреждают мозг.Те, которые длятся дольше пяти минут, могут вызвать необратимое повреждение мозга и инвалидность. Чем дольше припадок продолжается более 10 минут, тем труднее купировать его с помощью лекарств. И до одного из пяти человек умирают от длительного приступа. Таким образом, чем раньше противосудорожное лекарство попадет в мозг, тем лучше.
Если вы когда-нибудь станете свидетелем припадка, сохраняйте спокойствие и сделайте все возможное, чтобы все остальные успокоились. Вот несколько шагов, которые вы можете предпринять:
Позвоните 911, или попросите кого-нибудь сделать это.
Время захвата. Эта информация будет полезна, когда прибудет бригада скорой медицинской помощи. Постарайтесь запомнить как можно больше подробностей, чтобы рассказать фельдшерам и врачу позже.
Оказываю поддержку. Не пытайтесь удерживать человека или силой что-либо ему в рот, даже если язык кровоточит. Чтобы предотвратить травму головы, аккуратно положите под голову мягкий плоский предмет, например куртку. Уберите все твердые или острые предметы, которые находятся рядом с человеком.
Когда рывки прекратятся, осторожно перекатите человека на бок. Когда человек просыпается, успокойте и предоставьте транспорт или другую помощь, которая может потребоваться.
Взгляд вперед
Это одно исследование — не зеленый свет для врачей давать автоинъекторы, наполненные противосудорожными препаратами, всем своим пациентам, у которых есть судороги. Однако при дальнейших испытаниях на безопасность это, скорее всего, произойдет. Это могло бы избавить этих людей и их семьи от мучительного ожидания приезда скорой помощи, чтобы остановить захват.Правильное обучение использованию этих инъекторов также будет важным.
Помимо автоинжекторов, исследователи также тестируют назальный спрей, содержащий бензодиазепин. Это может доставить лекарство в мозг даже быстрее, чем автоматический инъектор.
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента.
Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты,
никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Комментарии для этой публикации закрыты.
7 вещей, которые вы должны сделать, чтобы помочь человеку с эпилептическим припадком
Эпилептические припадки могут поразить человека в любой момент. И если вы заботитесь о нем или о ней, вы должны знать, как действовать в этой чрезвычайной ситуации.
Когда кто-то перед вами падает в обморок из-за эпилептического припадка, это может быть абсолютно травмоопасно. В то время ничего не делать, потому что быстрая первая помощь при припадке может иметь большое значение.
В основном видно, что люди склонны следить за такими вещами, как выдувание воздуха в рот, покачивание груди человека, брызги воды или, в некоторых случаях, заставляют пострадавшего чувствовать запах носка. Но, по мнению экспертов, ни один из этих способов не является эффективным способом справиться с приступом.
Вот почему сегодня у нас есть доктор Чандранат Тивари, нейрохирург больницы Аполло Спектра, Мумбаи, чтобы быть нашим путеводным светом и помочь нам понять, что такое эпилептический припадок и как реагировать, если вы видите, что кто-то теряет сознание из-за приступа.
Эпилептический припадок — неврологическое расстройство
Если говорить простым языком, то это расстройство снижает электрическую активность мозга. Когда эти сигналы искажаются, это вызывает приступы судорог, которые иногда приводят к потере сознания и бессознательному состоянию.
«Распространенная терминология называется подгонкой. Но когда ваше тело схватывает во время припадка, это превращается в припадки.У человека должна быть серия припадков, чтобы вызвать эпилепсию », — говорит д-р Тивари.
Он продолжил:
Приступ — самый частый симптом эпилепсии, но единичный припадок не означает, что у вас эпилепсия. Чтобы это обнаружить, должно быть как минимум два неспровоцированных припадка.
Вот инструкция по оказанию первой помощи при припадке.
Доктор Тивари рекомендует, чтобы перед тем, как помочь кому-то, вам самому нужно быть спокойным и собранным, чтобы вы могли хорошо справиться с ситуацией.После этого он рекомендует вам выполнить следующие семь шагов:
1. Прежде всего, переместите человека в более безопасное место, чтобы предотвратить дальнейшие травмы. Он говорит: «В случае частичного приступа, когда глаза человека трепещут, усадите его поудобнее».
2. Если человек лежит на полу, перекатите его на бок. Это предотвращает удушье в случае выделения изо рта выделений.
Эпилепсия может поразить кого угодно, и эпилептические припадки могут вызвать в любой момент. Изображение предоставлено Shutterstock.
3. Не создавайте кучу вокруг человека, у которого эпилептический припадок. Если рядом стоят люди, попросите их освободить место и не прикрывать человека. Убедитесь, что есть надлежащие дыхательные пути, чтобы человек мог дышать свободно. При необходимости отведите человека на открытое место.
4. Ничего не кладите в рот человеку. По словам доктора Тивари, вам не нужно добавлять какие-либо лекарства, воду или ложку.«Не пытайтесь сделать сердечно-легочную реанимацию или сердцебиение, так как вы можете еще больше заблокировать процесс дыхания», — говорит он.
Также смотрите:
5. Развяжите одежду. Застегните пуговицу воротника, пуговицу на рукавах, снимите обувь, галстук и т. Д., Чтобы они могли расслабиться.
6. Не трясите и не двигайте человека резко.
7.Ищите помпу, поскольку люди с этим заболеванием носят дыхательные помпы. Внимательно прочтите инструкции и используйте их соответственно.
«Обычно припадки длятся недолго. Но если человек не приходит в сознание, вы должны позвать на помощь. В противном случае есть вероятность, что у человека может быть серия припадков, что не является хорошим признаком. У вас также должен быть номер службы экстренной помощи 102 на вашем быстром наборе », — заключает д-р Тивари.
Эпилепсии и припадки: надежда через исследования
Что такое эпилепсия?
Эпилепсия — это хроническое неврологическое заболевание, при котором скопления нервных клеток или нейронов в головном мозге иногда сигнализируют ненормально и вызывают судороги.Нейроны обычно генерируют электрические и химические сигналы, которые воздействуют на другие нейроны, железы и мышцы, вызывая человеческие мысли, чувства и действия. Во время приступа многие нейроны срабатывают (сигнализируют) одновременно — до 500 раз в секунду, намного быстрее, чем обычно. Этот всплеск чрезмерной электрической активности, происходящий в то же время, вызывает непроизвольные движения, ощущения, эмоции и поведение, а временное нарушение нормальной нейронной активности может вызвать потерю сознания.
Эпилепсия может рассматриваться как расстройство спектра из-за ее различных причин, разных типов приступов, ее способности различаться по степени тяжести и влиянию от человека к человеку, а также из-за ряда сопутствующих состояний. У некоторых людей может быть судорог [1] (внезапное начало повторяющегося общего сокращения мышц) и они могут потерять сознание. Другие могут просто прекратить то, что они делают, ненадолго потерять сознание и на короткое время смотреть в космос.У некоторых людей приступы случаются очень редко, в то время как другие люди могут испытывать сотни приступов каждый день. Также существует множество различных типов эпилепсии, возникающих по разным причинам. Недавнее использование термина «эпилепсия» подчеркивает разнообразие типов и причин.
Обычно считается, что человек страдает эпилепсией, пока у него не будет двух или более неспровоцированных приступов, разделенных как минимум 24 часами. Напротив, спровоцированный приступ вызван известным провоцирующим фактором, таким как высокая температура, инфекции нервной системы, острая черепно-мозговая травма или колебания уровня сахара или электролитов в крови.
Эпилепсия может развиться у любого. Около 2,3 миллиона взрослых и более 450 000 детей и подростков в Соединенных Штатах в настоящее время страдают эпилепсией. Ежегодно эпилепсия диагностируется у 150 000 человек. Эпилепсия поражает как мужчин, так и женщин всех рас, этнических групп и возрастов. Только в Соединенных Штатах ежегодные затраты, связанные с эпилепсией, оцениваются в 15,5 миллиардов долларов в виде прямых медицинских расходов и потери или снижения заработка и производительности.
У большинства людей с диагнозом эпилепсия есть припадки, которые можно контролировать с помощью лекарственной терапии и хирургического вмешательства. Однако от 30 до 40 процентов людей, страдающих эпилепсией, продолжают иметь приступы, потому что доступные методы лечения не позволяют полностью контролировать их (так называемая трудноизлечимая или лекарственно-устойчивая эпилепсия).
Хотя многие формы эпилепсии требуют пожизненного лечения для контроля припадков, у некоторых людей припадки в конечном итоге проходят.Шансы на избавление от приступов не так высоки для взрослых или детей с тяжелыми синдромами эпилепсии, но возможно, что приступы со временем уменьшатся или даже прекратятся. Это более вероятно, если эпилепсия начинается в детстве, хорошо контролируется лекарствами или если человеку была сделана операция по удалению мозгового фокуса аномальных клеток.
Многие люди с эпилепсией ведут продуктивную жизнь, но некоторые из них серьезно пострадают от эпилепсии. Успехи медицины и исследований за последние два десятилетия привели к лучшему пониманию эпилепсий и припадков.В настоящее время доступно более 20 различных лекарств и различные диетические методы лечения и хирургические методы (включая два устройства), которые могут обеспечить хороший контроль над приступами. Устройства могут регулировать активность мозга, чтобы уменьшить частоту приступов. Предварительная нейровизуализация может выявить аномалии головного мозга, приводящие к припадкам, которые можно вылечить с помощью нейрохирургии. Даже изменение диеты может эффективно лечить некоторые виды эпилепсии. Исследования основных причин эпилепсии, включая идентификацию генов некоторых форм эпилепсии, привели к значительно лучшему пониманию этих расстройств, что может привести к более эффективным методам лечения или даже к новым способам предотвращения эпилепсии в будущем.
[1] Термины, выделенные курсивом, появляются в глоссарии в конце этого документа.
верх
Что вызывает эпилепсию?
У эпилепсии есть много возможных причин, но почти для половины людей, страдающих эпилепсией, причина неизвестна. В других случаях эпилепсия явно связана с генетическими факторами, аномалиями развития мозга, инфекциями, черепно-мозговой травмой, инсультом, опухолями головного мозга или другими идентифицируемыми проблемами. Все, что нарушает нормальный паттерн нейрональной активности — от болезни до повреждения мозга и аномального развития мозга — может привести к судорогам.
Эпилепсия может развиваться из-за нарушения мозговых проводников, дисбаланса нервных сигналов в головном мозге (при котором некоторые клетки либо чрезмерно возбуждают, либо чрезмерно препятствуют отправке сообщений другими клетками мозга) или некоторой комбинации этих факторов. В некоторых педиатрических условиях нарушение мозгового кровообращения вызывает другие проблемы, например, интеллектуальные нарушения.
У других людей попытки мозга восстановить себя после травмы головы, инсульта или другой проблемы могут непреднамеренно вызвать аномальные нервные связи, которые приводят к эпилепсии.Пороки развития головного мозга и нарушения мозговых проводников, возникающие во время развития мозга, также могут нарушать активность нейронов и приводить к эпилепсии.
Генетика
Генетические мутации могут играть ключевую роль в развитии некоторых эпилепсий. Многие типы эпилепсии поражают нескольких членов семьи, связанных с кровью, что указывает на сильный наследственный генетический компонент. В других случаях генные мутации могут происходить спонтанно и способствовать развитию эпилепсии у людей, не имеющих семейного анамнеза заболевания (так называемые мутации « de novo »).В целом, по оценкам исследователей, сотни генов могут играть роль в заболеваниях.
Несколько типов эпилепсии были связаны с мутациями в генах, которые предоставляют инструкции для ионных каналов, «ворот», которые контролируют поток ионов в клетки и из них, помогая регулировать передачу сигналов нейронов. Например, большинство младенцев с синдромом Драве , типом эпилепсии, связанной с приступами, начинающимися в возрасте до одного года, несут мутацию в гене SCN1A, которая вызывает приступы, воздействуя на ионные каналы натрия.
Генетические мутации также связаны с расстройствами, известными как прогрессирующие миоклонические эпилепсии , которые характеризуются сверхбыстрыми мышечными сокращениями (миоклонус) и судорогами с течением времени. Например, болезнь Лафора , тяжелая прогрессирующая форма миоклонической эпилепсии, которая начинается в детстве, связана с геном, который помогает расщеплять углеводы в клетках мозга.
Мутации в генах, которые контролируют миграцию нейронов — критический шаг в развитии мозга — могут привести к появлению в головном мозге неправильно расположенных или неправильно сформированных нейронов, называемых корковой дисплазией, что может вызвать пропуски срабатывания этих неправильно спаянных нейронов и привести к эпилепсии.
Другие генетические мутации могут не вызывать эпилепсию, но могут влиять на заболевание другими способами. Например, одно исследование показало, что многие люди с определенными формами эпилепсии имеют аномально активную версию гена, которая приводит к устойчивости к противосудорожным препаратам. Гены также могут контролировать предрасположенность человека к припадкам или порог припадков , влияя на развитие мозга.
Другие заболевания
Эпилепсия может развиваться в результате повреждения мозга, связанного со многими типами состояний, нарушающих нормальную деятельность мозга.Судороги могут прекратиться после лечения и разрешения этих состояний. Однако шансы избавиться от приступов после лечения первичного расстройства неопределенны и варьируются в зависимости от типа расстройства, пораженной области мозга и степени повреждения головного мозга до лечения. Примеры состояний, которые могут привести к эпилепсии, включают:
- Опухоли головного мозга, в том числе связанные с нейрофиброматозом или комплексом туберозного склероза, два унаследованных состояния, которые вызывают рост доброкачественных опухолей, называемых гамартомами, в головном мозге
- Травма головы
- Алкоголизм или абстиненция
- Болезнь Альцгеймера
- Инсульты, сердечные приступы и другие состояния, при которых мозг лишается кислорода (значительная часть впервые возникшей эпилепсии у пожилых людей возникает в результате инсульта или другого цереброваскулярного заболевания)
- Аномальное образование кровеносных сосудов (артериовенозные мальформации) или кровотечение в головном мозге (кровоизлияние)
- Воспаление головного мозга
- Инфекции, такие как менингит, ВИЧ и вирусный энцефалит
Церебральный паралич или другие неврологические аномалии развития также могут быть связаны с эпилепсией.Около 20 процентов судорог у детей можно отнести к неврологическим нарушениям развития. Эпилепсия часто возникает одновременно у людей с аномалиями развития мозга или другими нарушениями развития нервной системы. Приступы более распространены, например, среди людей с расстройством аутистического спектра или интеллектуальными нарушениями. В одном исследовании у трети детей с расстройством аутистического спектра была резистентная к лечению эпилепсия.
Триггеры захвата
Триггеры припадков не вызывают эпилепсию, но могут спровоцировать первые припадки у восприимчивых людей или могут вызвать припадки у людей с эпилепсией, которые в остальном хорошо контролируют припадки с помощью своих лекарств.Триггеры приступов включают употребление алкоголя или абстинентный синдром, обезвоживание или пропуск приема пищи, стресс и гормональные изменения, связанные с менструальным циклом. В опросах людей, страдающих эпилепсией, стресс является наиболее частым триггером приступов. Воздействие токсинов или ядов, таких как свинец или угарный газ, уличные наркотики или даже чрезмерно большие дозы антидепрессантов или других прописанных лекарств, также может вызвать судороги.
Недостаток сна является мощным триггером судорог.Нарушения сна распространены среди людей, страдающих эпилепсией, и соответствующее лечение сопутствующих расстройств сна часто может привести к улучшению контроля над приступами. Определенные типы судорог, как правило, возникают во время сна, в то время как другие чаще встречаются во время бодрствования, что подсказывает врачам, как лучше всего отрегулировать прием лекарств.
У некоторых людей визуальная стимуляция может вызвать припадки при состоянии, известном как светочувствительная эпилепсия. Стимуляция может включать в себя такие вещи, как мигающий свет или движущиеся узоры.
верх
Какие бывают судороги?
Припадки делятся на две основные категории — фокальных припадков и генерализованных припадков . Однако в каждой из этих категорий есть много разных типов припадков. На самом деле врачи описали более 30 различных типов припадков.
Фокальные припадки
Фокальные припадки возникают только в одной части мозга. Около 60 процентов людей, страдающих эпилепсией, страдают фокальными припадками.Эти припадки часто описываются областью мозга, в которой они возникают. У многих людей диагностируют фокальные припадки лобной доли или медиальной височной доли.
При некоторых фокальных припадках человек остается в сознании, но может испытывать моторные, сенсорные или психические чувства (например, интенсивное dejà vu или воспоминания) или ощущения, которые могут принимать разные формы. Человек может испытывать внезапные и необъяснимые чувства радости, гнева, печали или тошноты. Он также может слышать, обонять, пробовать на вкус, видеть или чувствовать то, что не является реальным, и может двигать только одной частью тела, например, одной рукой.
При других фокальных припадках у человека наблюдается изменение сознания, которое может вызывать сновидения. Человек может демонстрировать странное повторяющееся поведение, такое как моргание, подергивание, движения рта (часто, например, жевание или глотание, или даже ходьба по кругу). Эти повторяющиеся движения называются автоматизмами . Более сложные действия, которые могут показаться целенаправленными, также могут происходить непроизвольно. Люди также могут продолжать занятия, которые они начали до начала припадка, например, мытье посуды в повторяющейся непродуктивной манере.Эти припадки обычно длятся всего минуту или две.
Некоторые люди с фокальными припадками могут испытывать аур — необычные ощущения, предупреждающие о надвигающемся припадке. Ауры обычно представляют собой фокальные припадки без прерывания осознания (например, dejà vu или необычное ощущение в животе), но некоторые люди испытывают истинное предупреждение перед настоящим припадком. Симптомы индивидуума и прогрессирование этих симптомов каждый раз имеют тенденцию быть похожими. Другие люди, страдающие эпилепсией, сообщают о продроме , ощущении, что приступ неизбежен, продолжительностью несколько часов или дней.
Симптомы фокальных припадков легко спутать с другими расстройствами. Странное поведение и ощущения, вызванные фокальными припадками, также можно принять за симптомы нарколепсии, обморока или даже психического заболевания. Чтобы отличить эпилепсию от других заболеваний, может потребоваться несколько тестов и тщательное наблюдение.
Обобщенные изъятия
Генерализованные судороги являются результатом аномальной нейронной активности, которая быстро проявляется с обеих сторон головного мозга.Эти припадки могут вызвать потерю сознания, падения или массивные сокращения мышц. К множеству видов генерализованных припадков относятся:
- Приступ отсутствия с может вызвать впечатление, что человек смотрит в космос с легким подергиванием мышц или без него.
- Тонические приступы вызывают скованность мышц тела, в основном мышц спины, ног и рук.
- Клонические судороги вызывают повторяющиеся подергивания мышц с обеих сторон тела.
- Миоклонические припадки вызывают подергивания или подергивания верхней части тела, рук или ног.
- Атонические припадки вызывают потерю нормального мышечного тонуса, что часто приводит к тому, что пострадавший падает или непроизвольно опускает голову.
- Тонико-клонические приступы вызывают комбинацию симптомов, включая скованность тела и повторяющиеся подергивания рук и / или ног, а также потерю сознания.
- Вторичные генерализованные припадки.
Не все приступы можно легко определить как очаговые или генерализованные. У некоторых людей приступы начинаются как фокальные, но затем распространяются на весь мозг. У других людей могут быть оба типа припадков, но без четкой картины.
Некоторые люди выздоравливают сразу после приступа, в то время как другим могут потребоваться минуты или часы, чтобы почувствовать себя так, как до приступа. В это время они могут чувствовать усталость, сонливость, слабость или растерянность. После фокальных припадков или припадков, начавшихся с очага, могут появиться местные симптомы, связанные с функцией этого очага.Определенные характеристики состояния после припадка (или пост-иктального ) состояния могут помочь определить местонахождение области мозга, в которой произошел припадок. Классический пример — паралич Тодда, временная слабость в пораженной части тела в зависимости от того, где в мозгу произошел очаговый припадок. Если фокус находится в височной доле, постиктальные симптомы могут включать языковые или поведенческие нарушения, даже психоз. После припадка у некоторых людей может возникнуть головная боль или боль в сокращенных мышцах.
верх
Какие бывают виды эпилепсии?
Подобно тому, как существует много разных видов припадков, существует много разных видов эпилепсии. Были идентифицированы сотни различных синдромов эпилепсии — расстройств, характеризующихся определенным набором симптомов, среди которых эпилепсия является одним из основных симптомов. Некоторые из этих синдромов являются наследственными или вызваны мутациями de novo . Для других синдромов причина неизвестна.Синдромы эпилепсии часто описываются по их симптомам или по месту их возникновения в головном мозге.
Абсентная эпилепсия характеризуется повторяющимися припадками, которые вызывают кратковременную потерю сознания. Эти припадки почти всегда начинаются в детстве или подростковом возрасте и, как правило, передаются в семье, что позволяет предположить, что они могут быть, по крайней мере, частично вызваны генетическими факторами. Люди могут демонстрировать бесцельные движения во время припадков, такие как подергивание руки или быстро мигающие глаза, в то время как другие могут не иметь заметных симптомов, за исключением коротких периодов времени, когда кажется, что они смотрят в космос.Сразу после припадка человек может возобновить то, что он или она делал. Однако эти припадки могут происходить настолько часто (в некоторых случаях до 100 и более в день), что человек не может сконцентрироваться в школе или в других ситуациях. В детстве абсансная эпилепсия обычно прекращается, когда ребенок достигает половой зрелости. Хотя у большинства детей с абсансной эпилепсией в детстве прогноз благоприятный, могут быть долгосрочные негативные последствия, и у некоторых детей абсансные приступы будут продолжаться и в зрелом возрасте и / или у них будут развиваться другие типы приступов.
Эпилепсия лобной доли — распространенный синдром эпилепсии, характеризующийся короткими фокальными припадками, которые могут возникать кластерами. Это может повлиять на часть мозга, которая контролирует движение, и включает судороги, которые могут вызывать мышечную слабость или аномальные, неконтролируемые движения, такие как скручивание, размахивание руками или ногами, отклонение глаз в одну сторону или гримасу, и обычно связаны с некоторой потерей. осознания. Припадки обычно возникают, когда человек спит, но могут возникать и в бодрствующем состоянии.
Височная эпилепсия , или TLE, является наиболее распространенным синдромом эпилепсии с фокальными припадками. Эти припадки часто связаны с аурой тошноты, эмоций (например, дежавю или страх) или необычным запахом или вкусом. Сам припадок представляет собой кратковременный период нарушения сознания, который может проявляться в виде приступа пристального взгляда, состояния сна или повторяющихся автоматизмов. TLE часто начинается в детстве или подростковом возрасте. Исследования показали, что повторные приступы височных долей часто связаны с усадкой и рубцеванием (склерозом) гиппокампа.Гиппокамп важен для памяти и обучения. Неясно, вызывает ли локализованная бессимптомная судорожная активность в течение многих лет склероз гиппокампа.
Неокортикальная эпилепсия характеризуется припадками, исходящими из коры головного мозга или внешнего слоя. Приступы могут быть как очаговыми, так и генерализованными. Симптомы могут включать необычные ощущения, зрительные галлюцинации, эмоциональные изменения, мышечные сокращения, судороги и множество других симптомов, в зависимости от того, где в головном мозге возникают припадки.
Есть много других типов эпилепсии, которые начинаются в младенчестве или детстве. Например, детских спазмов — это группы приступов, которые обычно начинаются в возрасте до 6 месяцев. Во время этих припадков младенец может опустить голову, дернуть рукой, согнуться в талии и / или кричать. Дети с синдромом Леннокса-Гасто имеют несколько различных типов припадков, включая атонические припадки, которые вызывают внезапные падения и также называются дроп-атаками .Начало припадка обычно в возрасте до четырех лет. Эту тяжелую форму эпилепсии очень сложно лечить эффективно. Энцефалит Расмуссена — прогрессирующая форма эпилепсии, при которой половина мозга показывает хроническое воспаление. Некоторые синдромы детской эпилепсии, такие как детская абсансная эпилепсия, имеют тенденцию переходить в ремиссию или полностью прекращаться в подростковом возрасте, тогда как другие синдромы, такие как ювенильная миоклоническая эпилепсия (которая проявляется судорожными движениями при пробуждении) и синдром Леннокса-Гасто, обычно присутствуют на всю жизнь, как только они развиваются.У детей с синдромом Драве припадки начинаются в возрасте до одного года, а в младенчестве они переходят в другие типы припадков.
Гамартома гипоталамуса — это редкая форма эпилепсии, которая впервые возникает в детстве и связана с пороками развития гипоталамуса в основании головного мозга. У людей с гамартомой гипоталамуса бывают припадки, напоминающие смех или плач. Такие припадки часто остаются нераспознанными, и их трудно диагностировать.
верх
Когда приступы не являются эпилепсией?
Хотя любой припадок является поводом для беспокойства, наличие припадка само по себе не означает, что у человека эпилепсия.Первые припадки, фебрильные припадки, неэпилептические явления и эклампсия (опасное для жизни состояние, которое может возникнуть у беременных женщин) являются примерами состояний, включающих припадки, которые могут не быть связаны с эпилепсией. Независимо от типа припадка, о его возникновении важно сообщить врачу.
Первые изъятия
У многих людей в какой-то момент жизни случается единичный припадок, который может быть спровоцированным или неспровоцированным, что означает, что они могут возникать как с очевидным пусковым фактором, так и без него.Если человек не пострадал от повреждения головного мозга или в семейном анамнезе не имеется эпилепсии или других неврологических отклонений, за большинством единичных припадков обычно не следуют дополнительные припадки. Медицинские расстройства, которые могут спровоцировать приступ, включают низкий уровень сахара в крови, очень высокий уровень сахара в крови у диабетиков, нарушения уровня солей в крови (натрия, кальция, магния), эклампсию во время или после беременности, нарушение функции почек или нарушение функции печень. Недосыпание, пропуск приема пищи или стресс могут быть спусковыми крючками у восприимчивых людей.
У многих людей с первым приступом никогда не будет второго, и врачи часто советуют не начинать прием противосудорожных препаратов на этом этапе. В некоторых случаях, когда присутствуют дополнительные факторы риска эпилепсии, медикаментозное лечение после первого припадка может помочь предотвратить припадки в будущем. Имеющиеся данные свидетельствуют о том, что может быть полезно начать прием противосудорожных препаратов после того, как у человека случился второй неспровоцированный припадок, поскольку после этого вероятность будущих припадков значительно возрастает.Человек с уже существующей проблемой мозга, например, перенесенным инсультом или черепно-мозговой травмой, будет иметь более высокий риск повторного приступа. В целом решение о начале приема противосудорожных препаратов основывается на оценке врачом многих факторов, влияющих на вероятность возникновения нового припадка у этого человека.
В одном исследовании, в котором наблюдали людей в среднем в течение 8 лет, у 33 процентов людей был второй приступ в течение 4 лет после первоначального приступа.Люди, у которых не было второго приступа в течение этого времени, не имели приступов до конца исследования. Для людей, у которых действительно был второй приступ, риск третьего приступа к концу 4 лет составлял около 73 процентов. Среди тех, у кого был третий неспровоцированный припадок, риск четвертого составил 76 процентов.
Фебрильные судороги
Нередко во время болезни с высокой температурой у ребенка случаются судороги. Эти припадки называются фебрильными припадками .Прием противосудорожных препаратов после фебрильного приступа обычно не оправдан, если не присутствуют другие определенные условия: эпилепсия в семейном анамнезе, признаки нарушения нервной системы до приступа или относительно длительный или сложный приступ. Риск последующих нефебрильных судорог невелик, если не присутствует один из этих факторов.
Результаты исследования, финансируемого Национальным институтом неврологических расстройств и инсульта (NINDS), показали, что определенные результаты с использованием диагностической визуализации гиппокампа могут помочь определить, какие дети с длительными фебрильными припадками впоследствии подвергаются повышенному риску развития эпилепсии.
Исследователи также идентифицировали несколько различных генов, которые влияют на риски, связанные с фебрильными судорогами в определенных семьях. Изучение этих генов может привести к новому пониманию того, как возникают фебрильные судороги, и, возможно, указать способы их предотвращения.
Неэпилептические события
По оценкам, от 5 до 20 процентов людей с диагнозом эпилепсия на самом деле имеют неэпилептические припадки (НЭП), которые внешне напоминают эпилептические припадки, но не связаны с припадочным электрическим разрядом в головном мозге.Неэпилептические события могут быть названы психогенными неэпилептическими припадками или ПНЭС, которые не реагируют на противосудорожные препараты. Вместо этого ПНЭС часто лечат когнитивно-поведенческой терапией, чтобы уменьшить стресс и улучшить самосознание.
История травматических событий является одним из известных факторов риска ПНЭС. Людей с ПНЭС следует обследовать на предмет основного психического заболевания и лечить соответствующим образом. Два исследования вместе показали уменьшение приступов и меньшее количество сопутствующих симптомов после лечения когнитивно-поведенческой терапией.У некоторых людей, страдающих эпилепсией, в дополнение к эпилептическим припадкам бывают психогенные припадки.
Другие неэпилептические явления могут быть вызваны нарколепсией (внезапные приступы сна), синдромом Туретта (повторяющиеся непроизвольные движения, называемые тиками), сердечной аритмией (нерегулярное сердцебиение) и другими заболеваниями с симптомами, напоминающими судороги. Поскольку симптомы этих расстройств очень похожи на эпилептические припадки, их часто принимают за эпилепсию.
верх
Есть ли особые риски, связанные с эпилепсией?
Хотя большинство людей с эпилепсией ведут полноценный активный образ жизни, существует повышенный риск смерти или серьезной инвалидности, связанной с эпилепсией.Может быть повышенный риск суицидальных мыслей или действий, связанных с некоторыми противосудорожными препаратами, которые также используются для лечения мании и биполярного расстройства. С эпилепсией связаны два опасных для жизни состояния: эпилептический статус и внезапная неожиданная смерть при эпилепсии (SUDEP) .
Эпилептический статус
Эпилептический статус — это потенциально опасное для жизни состояние, при котором у человека либо наблюдается аномально длительный приступ, либо он не полностью приходит в сознание между повторяющимися приступами.Эпилептический статус может быть судорожным (при котором наблюдаются внешние признаки припадка) или бессудорожным (при котором отсутствуют внешние признаки и диагностируется с помощью аномальной ЭЭГ). Неконвульсивный эпилептический статус может проявляться в виде продолжительного приступа спутанности сознания, возбуждения, потери сознания или даже комы.
Любой припадок продолжительностью более 5 минут следует рассматривать как эпилептический статус. Есть некоторые свидетельства того, что 5 минут достаточно, чтобы повредить нейроны, и что припадки вряд ли прекратятся сами по себе, поэтому необходимо немедленно обращаться за медицинской помощью.Одно исследование показало, что 80 процентов людей с эпилептическим статусом, которые получали лекарства в течение 30 минут после начала припадка, в конечном итоге прекращали приступы, тогда как только 40 процентов выздоравливали, если прошло 2 часа до приема лекарств. Смертность может достигать 20 процентов, если лечение не будет начато немедленно.
Исследователи пытаются сократить время, необходимое для приема противосудорожных препаратов. Ключевой проблемой было создание внутривенного (IV) канала для доставки инъекционных противосудорожных препаратов человеку, страдающему судорогами.Исследование эпилептического статуса, финансируемое NINDS, показало, что, когда парамедики доставляли лекарство мидазолам в мышцы с помощью автоинъектора, аналогичного системе доставки лекарства EpiPen, используемой для лечения серьезных аллергических реакций, приступы можно было остановить значительно раньше, чем когда фельдшеры не торопились. вводить лоразепам внутривенно. Кроме того, доставка лекарств с помощью автоинжектора была связана с более низким уровнем госпитализации по сравнению с внутривенным введением (см. Новость NINDS ).
Внезапная необъяснимая смерть при эпилепсии (SUDEP)
По причинам, которые плохо изучены, люди с эпилепсией имеют повышенный риск внезапной смерти без видимой причины. Некоторые исследования показывают, что ежегодно примерно один случай SUDEP возникает на каждые 1000 человек, страдающих эпилепсией. Для некоторых этот риск может быть выше в зависимости от нескольких факторов. Люди с более трудными для контроля приступами, как правило, имеют более высокую частоту SUDEP.
SUDEP может возникнуть в любом возрасте.Исследователи до сих пор не уверены, почему возникает SUDEP, хотя некоторые исследования указывают на нарушение функции сердца и дыхания из-за аномалий генов (которые вызывают эпилепсию, а также влияют на работу сердца). Люди с эпилепсией могут снизить риск SUDEP, тщательно принимая все противосудорожные препараты в соответствии с предписаниями. Несоблюдение предписанной дозировки лекарства на регулярной основе может увеличить риск SUDEP у людей с эпилепсией, особенно у тех, кто принимает более одного лекарства от эпилепсии.
верх
Как диагностируется эпилепсия?
Используется ряд тестов, чтобы определить, есть ли у человека форма эпилепсии, и если да, то какие у него приступы.
Визуализация и мониторинг
Электроэнцефалограмма, или ЭЭГ, может оценить, есть ли какие-либо обнаруживаемые отклонения в мозговых волнах человека, и может помочь определить, будут ли полезны противосудорожные препараты. Этот наиболее распространенный диагностический тест эпилепсии регистрирует электрическую активность, обнаруживаемую электродами, помещенными на кожу головы.У некоторых людей, у которых диагностирован определенный синдром, могут быть отклонения в мозговой деятельности, даже если они не испытывают приступа. Однако некоторые люди продолжают демонстрировать нормальную электрическую активность даже после приступа. Это происходит, если аномальная активность генерируется глубоко в головном мозге, где ЭЭГ не может ее обнаружить. Многие люди, не страдающие эпилепсией, также показывают необычную мозговую активность на ЭЭГ. По возможности, ЭЭГ следует проводить в течение 24 часов после первого припадка.В идеале ЭЭГ следует проводить, когда человек находится в сонном состоянии, а также когда он или она бодрствует, потому что активность мозга во время сна и сонливость часто более выявляют активность, напоминающую эпилепсию. Видеомониторинг может использоваться вместе с ЭЭГ для определения характера припадков у человека и исключения других расстройств, таких как психогенные неэпилептические припадки, сердечная аритмия или нарколепсия, которые могут выглядеть как эпилепсия.
Магнитоэнцефалограмма (МЭГ) обнаруживает магнитные сигналы, генерируемые нейронами, чтобы помочь обнаружить поверхностные аномалии в активности мозга.МЭГ можно использовать при планировании хирургической стратегии для удаления очаговых областей, участвующих в припадках, при минимальном вмешательстве в функции мозга.
Наиболее часто используемые сканирования мозга включают КТ (компьютерную томографию), ПЭТ (позитронно-эмиссионную томографию) и МРТ (магнитно-резонансную томографию). КТ и МРТ выявляют структурные аномалии мозга, такие как опухоли и кисты, которые могут вызывать судороги. Тип МРТ, называемый функциональной МРТ (фМРТ), может использоваться для определения нормальной мозговой активности и выявления отклонений в его функционировании.ОФЭКТ (однофотонная эмиссионная компьютерная томография) иногда используется для обнаружения очагов приступов в головном мозге. Модификация ОФЭКТ, называемая иктальной ОФЭКТ, может быть очень полезной при локализации области мозга, вызывающей судороги. Человеку, поступившему в больницу для мониторинга эпилепсии, в течение 30 секунд после припадка вводится индикатор кровотока для ОФЭКТ, затем изображения кровотока в головном мозге во время припадка сравниваются с изображениями кровотока, сделанными между припадками. Область начала припадка показывает на снимке область с высоким кровотоком.ПЭТ-сканирование можно использовать для выявления областей мозга с более низким, чем обычно, метаболизмом, характерным для эпилептического очага после прекращения припадка.
История болезни
Подробное изучение истории болезни, включая симптомы и продолжительность припадков, по-прежнему является одним из лучших доступных методов для определения типа припадков и любой формы эпилепсии. Медицинский анамнез должен включать подробную информацию о любых прошлых заболеваниях или других симптомах, которые могли быть у человека, а также о семейном анамнезе судорог.Поскольку люди, перенесшие припадок, часто не помнят, что произошло, учетные записи лиц, осуществляющих уход, или другие рассказы о припадках имеют жизненно важное значение для этой оценки. Человека, испытавшего припадок, спрашивают о любых тревожных событиях. Наблюдателей попросят предоставить подробное описание событий на временной шкале, которые они произошли.
Анализы крови
Образцы крови могут быть взяты для скрининга метаболических или генетических нарушений, которые могут быть связаны с припадками. Их также можно использовать для проверки основных заболеваний, таких как инфекции, отравление свинцом, анемия и диабет, которые могут вызывать или запускать судороги.В отделении неотложной помощи это стандартная процедура для выявления воздействия рекреационных наркотиков на людей с первым приступом.
Тесты на развитие, неврологические и поведенческие тесты
Тесты, разработанные для измерения двигательных способностей, поведения и интеллектуальных способностей, часто используются как способ определить, как эпилепсия влияет на человека. Эти тесты также могут помочь понять, какой у человека тип эпилепсии.
верх
Можно ли предотвратить эпилепсию?
В настоящее время нет лекарств или других методов лечения, которые, как было показано, предотвращали эпилепсию.В некоторых случаях факторы риска, приводящие к эпилепсии, можно изменить. Надлежащая дородовая помощь, включая лечение высокого кровяного давления и инфекций во время беременности, может предотвратить повреждение головного мозга у развивающегося плода, которое впоследствии может привести к эпилепсии и другим неврологическим проблемам. Лечение сердечно-сосудистых заболеваний, высокого кровяного давления и других заболеваний, которые могут повлиять на мозг в зрелом и старческом возрасте, также может предотвратить некоторые случаи эпилепсии. Профилактика или раннее лечение инфекций, таких как менингит, в группах высокого риска также может предотвратить случаи эпилепсии.Кроме того, использование ремней безопасности и велосипедных шлемов, а также правильное закрепление детей в автомобильных креслах может предотвратить некоторые случаи эпилепсии, связанной с травмой головы.
Как лечить эпилепсию?
Точный диагноз типа эпилепсии имеет решающее значение для поиска эффективного лечения. Есть много разных способов успешно контролировать припадки. Врачи, которые лечат эпилепсию, представляют разные области медицины и включают неврологов, педиатров, детских неврологов, терапевтов и семейных врачей, а также нейрохирургов.Эпилептолог — это человек, прошедший повышение квалификации и специализирующийся на лечении эпилепсий.
После диагностики эпилепсии важно как можно скорее начать лечение. Исследования показывают, что лекарства и другие методы лечения могут быть менее успешными, если судороги и их последствия станут очевидными. Существует несколько подходов к лечению, которые можно использовать в зависимости от человека и типа эпилепсии. Если приступы не контролируются быстро, следует рассмотреть вопрос о направлении к эпилептологу в специализированный центр эпилепсии, чтобы можно было тщательно рассмотреть варианты лечения, включая диетические подходы, лекарства, устройства и хирургическое вмешательство, чтобы получить оптимальное лечение приступов.
Лекарства
Наиболее распространенный подход к лечению эпилепсии — назначение противосудорожных препаратов. Сегодня доступно более 20 различных противосудорожных препаратов, все с разными преимуществами и побочными эффектами. Большинство приступов можно контролировать с помощью одного препарата (так называемый монотерапия ). Решение о том, какое лекарство прописать и в какой дозировке, зависит от множества различных факторов, включая тип приступа, образ жизни и возраст, частоту приступов, побочные эффекты лекарств, лекарства от других состояний, а для женщины — от того, беременна она или будет. забеременеть.Выбор лучшего препарата и дозировки может занять несколько месяцев. Если одно лечение не принесло результатов, другое может подействовать лучше.
Противосудорожные препараты включают:
| Общий | Фирменное наименование (США) |
|---|---|
| Карбамазепин | Карбатрол, Тегретол |
| Клобазам | Фризиум, Онфи |
| Клоназепам | Клонопин |
| Диазепам | Диастат, диазепам, валиум |
| Дивалпроекс натрия | Depakote, Depakote ER |
| эсликарбазепина ацетат | Aptiom |
| Эзогабин | Potiga |
| Фелбамате | Фельбатол |
| Габапентин | Нейронтин |
| Лакозимид | Вымпат |
| Ламотриджин | Lamictal |
| Леветирацетам | Кеппра, Кеппра XR |
| Лоразепам | Ативан |
| Окскарбазепин | Oxtellar, Oxtellar XR, Трилептал |
| Перампанель | Fycompa |
| Фенобарбитал | |
| фенитоин | Дилантин, Фенитек, |
| Прегабалин | Lyrica |
| Примидон | Мысолин |
| Руфинамид | Банзель |
| Тиагабина гидрохлорид | Габитрил |
| Топирамат | Топамакс, Топамакс XR |
| Вальпроевая кислота | Депакене |
| Вигабатрин | Сабрил |
В июне 2018 г.Управление по санитарному надзору за качеством пищевых продуктов и медикаментов одобрило каннабидиол (эпидолекс, полученный из марихуаны) для лечения судорог, связанных с синдромом Леннокса-Гасто и синдромом Драве, у детей в возрасте от 2 лет и старше. Препарат содержит лишь небольшое количество психоактивного элемента в марихуане и не вызывает эйфории, связанной с наркотиком. В ноябре 2019 года FDA одобрило таблетки ценобамата для лечения взрослых с частичными приступами. FDA также одобрило препарат тенфлурамин для снижения частоты судорожных припадков, связанных с синдромом Драве, у детей в возрасте от 2 лет и старше.
У многих людей, страдающих эпилепсией, припадки можно контролировать с помощью монотерапии в оптимальной дозировке. Комбинирование лекарств может усилить побочные эффекты, такие как усталость и головокружение, поэтому врачи обычно назначают только одно лекарство, когда это возможно. Однако при некоторых формах эпилепсии, которые не поддаются монотерапии, иногда все же необходимы комбинации лекарств.
При запуске любого нового противосудорожного препарата сначала обычно назначают низкую дозу, а затем постепенно повышают ее, иногда с контролем уровня в крови, чтобы определить, когда будет достигнута оптимальная дозировка.Для достижения оптимального контроля приступов при минимизации побочных эффектов может потребоваться время. Последние обычно хуже, когда впервые начинают принимать новое лекарство.
Большинство побочных эффектов противосудорожных препаратов относительно незначительны, например, утомляемость, головокружение или увеличение веса. Противосудорожные препараты по-разному влияют на настроение: одни могут усугубить депрессию, другие — улучшить депрессию или стабилизировать настроение. Однако могут возникнуть тяжелые и опасные для жизни реакции, такие как аллергические реакции или повреждение печени или костного мозга.Противосудорожные препараты могут взаимодействовать со многими другими лекарствами потенциально опасным образом. Некоторые противосудорожные препараты могут вызывать ускорение метаболизма других лекарств в печени и снижать эффективность других, как, например, в случае оральных контрацептивов. Поскольку люди могут становиться более чувствительными к лекарствам с возрастом, может потребоваться время от времени проверять уровень лекарств в крови, чтобы видеть, необходимы ли корректировки дозировки. Эффективность лекарства со временем может снизиться, что может увеличить риск судорог.Некоторые цитрусовые фрукты и продукты, в частности сок грейпфрута, могут препятствовать расщеплению многих лекарств, в том числе противосудорожных, вызывая их накопление в организме, что может усугубить побочные эффекты.
Некоторым людям, страдающим эпилепсией, можно посоветовать прекратить прием противосудорожных препаратов после того, как 2-3 года прошло без припадков. Другим можно посоветовать подождать от 4 до 5 лет. Прекращение приема лекарств всегда должно производиться под наблюдением врача.Очень важно продолжать прием противосудорожных препаратов до тех пор, пока они прописаны. Слишком раннее прекращение приема лекарств — одна из основных причин, по которой у людей, у которых не было припадков, появляются новые припадки, что может привести к эпилептическому статусу. Некоторые данные также свидетельствуют о том, что неконтролируемые приступы могут вызвать изменения в мозге, которые затруднят лечение приступов в будущем.
Вероятность того, что человек в конечном итоге сможет прекратить прием лекарств, зависит от возраста человека и его или ее типа эпилепсии.Более половины детей, у которых наступает ремиссия на фоне приема лекарств, могут в конечном итоге прекратить прием лекарств без новых приступов. Одно исследование показало, что 68 процентов взрослых, у которых не было приступов в течение 2 лет до прекращения приема лекарств, смогли сделать это, не повторяя приступов, а 75 процентов смогли успешно прекратить прием лекарств, если у них не было приступов в течение 3 лет. Однако шансы на успешное прекращение приема лекарств не так хороши для людей с семейным анамнезом эпилепсии, тех, кто нуждается в нескольких лекарствах, тех, кто страдает фокальными припадками, и тех, кто продолжает иметь аномальные результаты ЭЭГ во время лечения.
Существуют определенные синдромы, при которых не следует использовать определенные противосудорожные препараты, поскольку они могут усугубить припадки. Например, карбамазепин может усугубить эпилепсию у детей с синдромом Драве.
Диета
Диетические подходы и другие методы лечения могут быть более подходящими в зависимости от возраста человека и типа эпилепсии. Кетогенная диета с высоким содержанием жиров и очень низким содержанием углеводов часто используется для лечения лекарственно-устойчивых эпилепсий.Диета вызывает состояние, известное как кетоз, что означает, что для выживания организм переходит на расщепление жиров, а не углеводов. Кетогенная диета эффективно снижает судороги у некоторых людей, особенно у детей с определенными формами эпилепсии. Исследования показали, что более 50 процентов людей, которые пробуют кетогенную диету, имеют более чем 50-процентное улучшение контроля над припадками и 10 процентов избавляются от припадков. Некоторые дети могут прекратить кетогенную диету через несколько лет и у них не будет припадков, но это делается под строгим наблюдением и контролем врача.
Кетогенную диету нелегко поддерживать, так как она требует строгого соблюдения ограниченного набора продуктов. Возможные побочные эффекты включают нарушение роста из-за дефицита питательных веществ и накопление мочевой кислоты в крови, что может привести к образованию камней в почках.
Исследователи изучают модифицированные версии и альтернативы кетогенной диете. Например, исследования показывают многообещающие результаты для модифицированной диеты Аткинса и лечения с низким гликемическим индексом, оба из которых менее ограничительны и их легче соблюдать, чем кетогенная диета, но хорошо контролируемые рандомизированные контролируемые исследования еще не оценили эти подходы. .
Хирургия
Обследование людей для хирургического вмешательства обычно рекомендуется только после того, как фокальные припадки сохраняются, несмотря на то, что человек попробовал по крайней мере два надлежащим образом выбранных и хорошо переносимых лекарства, или если имеется идентифицируемое поражение головного мозга (дисфункциональная часть мозга), которое считается вызвать судороги. Когда кого-то считают подходящим кандидатом на операцию, эксперты обычно соглашаются, что ее следует провести как можно раньше.
Хирургическая оценка учитывает тип приступа, пораженную область мозга и важность области мозга, в которой возникают приступы (называемой фокусом), для повседневного поведения.Перед операцией за людьми, страдающими эпилепсией, проводят интенсивное наблюдение, чтобы определить точное место в головном мозге, где начинаются припадки. Имплантированные электроды можно использовать для регистрации активности с поверхности мозга, что дает более подробную информацию, чем внешняя ЭЭГ кожи головы. Хирурги обычно избегают операций в областях мозга, которые необходимы для речи, движения, ощущений, памяти и мышления или других важных способностей. ФМРТ можно использовать для обнаружения таких «красноречивых» участков мозга, задействованных у человека.
Хотя операция может значительно уменьшить или даже остановить приступы у многих людей, любая операция связана с определенным уровнем риска. Операция по поводу эпилепсии не всегда успешно уменьшает приступы и может привести к когнитивным или личностным изменениям, а также к инвалидности даже у людей, которые являются отличными кандидатами на нее. Тем не менее, когда лекарства не действуют, несколько исследований показали, что хирургическое вмешательство с большей вероятностью избавит человека от припадков по сравнению с попытками использовать другие лекарства.Любой, кто думает об операции по поводу эпилепсии, должен быть обследован в центре эпилепсии, имеющим опыт хирургических методов, и должен обсудить со специалистами по эпилепсии баланс между риском хирургического вмешательства и желанием избавиться от приступов.
Даже когда операция полностью прекращает судороги, важно продолжать прием противосудорожных препаратов в течение некоторого времени. Врачи обычно рекомендуют продолжать прием лекарств в течение как минимум двух лет после успешной операции, чтобы избежать повторения приступов.
Хирургические процедуры для лечения эпилепсии включают:
- Операция по удалению очага припадка заключается в удалении определенной области мозга, в которой возникают припадки. Это наиболее распространенный тип хирургического вмешательства при эпилепсии, который врачи могут называть лобэктомией или поражением , и подходит только для фокальных припадков, которые возникают только в одной области мозга. В целом, у людей больше шансов избавиться от припадков после операции, если у них есть небольшой, четко очерченный судорожный очаг.Наиболее распространенный тип лобэктомии — резекция височной доли , , которая выполняется людям с медиальной височной эпилепсией. У таких людей один гиппокамп (их два, по одному с каждой стороны мозга) на МРТ виден сморщенным и покрытым рубцами.
- Множественное субпиальное рассечение может быть выполнено, когда судороги возникают в части головного мозга, которую невозможно удалить. Он включает в себя серию надрезов, которые предназначены для предотвращения распространения припадков на другие части мозга, оставляя при этом нормальные способности человека нетронутыми.
- Каллозотомия , или разрыв сети нейронных связей между правой и левой половинами ( полушарий, ) головного мозга, выполняется в первую очередь у детей с тяжелыми приступами, которые начинаются в одной половине мозга и распространяются на другую сторону. . Мозолотомия может положить конец приступам падения и другим генерализованным припадкам. Однако процедура не останавливает судороги в той части мозга, где они возникают, и эти очаговые приступы могут даже усугубиться после операции.
- Гемисферэктомия и полусферотомия вовлекают удаление половины коры головного мозга или внешнего слоя. Эти процедуры используются преимущественно у детей, у которых есть судороги, которые не поддаются лечению из-за повреждения, затрагивающего только половину мозга, как это происходит при таких состояниях, как энцефалит Расмуссена. Хотя этот тип хирургии является чрезмерным и проводится только в случае неудачи других методов лечения, при интенсивной реабилитации дети могут восстановить многие способности.
- Термическая абляция при эпилепсии, также называемая лазерной интерстициальной термотерапией, направляет определенное количество энергии в конкретную целевую область мозга, вызывающую припадки (очаг припадка). Энергия, которая превращается в тепловую, разрушает клетки мозга, вызывая судороги. Лазерная абляция менее инвазивна, чем открытая операция на головном мозге при лечении эпилепсии.
Устройства
Электростимуляция мозга остается терапевтической стратегией, представляющей интерес для людей с лекарственно-устойчивыми формами эпилепсии, которые не являются кандидатами на операцию.
Устройство для стимуляции блуждающего нерва для лечения эпилепсии было одобрено Управлением по контролю за продуктами и лекарствами США (FDA) в 1997 году. Стимулятор блуждающего нерва хирургическим путем имплантируется под кожу груди и прикрепляется к блуждающему нерву в нижней части шеи. . Устройство передает короткие импульсы электрической энергии в мозг через блуждающий нерв. В среднем эта стимуляция снижает судороги примерно на 20-40 процентов. Люди обычно не могут прекратить прием лекарств от эпилепсии из-за стимулятора, но у них часто бывает меньше приступов, и они могут уменьшить дозировку своих лекарств.
Реагирующая стимуляция включает использование имплантированного устройства, которое анализирует паттерны мозговой активности для выявления предстоящего припадка. После обнаружения устройство выполняет вмешательство, такое как электрическая стимуляция или лекарство быстрого действия, чтобы предотвратить возникновение припадка. Эти устройства также известны как системы с обратной связью. NeuroPace, одно из первых устройств с обратной связью с обратной связью, получило предварительное одобрение FDA в конце 2013 года и доступно для взрослых с рефрактерной эпилепсией (трудно поддающейся лечению эпилепсией, которая плохо поддается испытанию как минимум двух лекарств).
Экспериментальные устройства: не одобрены FDA для использования в США (по состоянию на март 2015 г.)
- Глубокая стимуляция мозга с помощью слабых электрических импульсов была опробована в качестве лечения эпилепсии в нескольких различных областях мозга. Он включает в себя хирургическую имплантацию электрода, подключенного к имплантированному генератору импульсов, подобному кардиостимулятору, для доставки электрической стимуляции в определенные области мозга для регулирования электрических сигналов в нейронных цепях.Стимуляция области, называемой передним таламическим ядром, была особенно полезной для обеспечения хотя бы частичного облегчения припадков у людей, у которых были лекарственно-устойчивые формы расстройства.
- Отчет о стимуляции тройничного нерва (с использованием электрических сигналов для стимуляции частей тройничного нерва и пораженных областей мозга) показал эффективность, аналогичную таковой для стимуляции блуждающего нерва, с показателями респондентов около 50 процентов. (Респондент определяется как человек, у которого частота приступов снизилась более чем на 50%.Отсутствие приступов, хотя и сообщается, остается редкостью для обоих методов. На момент написания этой статьи устройство для стимуляции тройничного нерва было доступно для использования в Европе, но еще не было одобрено в США.
- Чрескожная магнитная стимуляция заключается в размещении устройства вне головы для создания магнитного поля, индуцирующего электрический ток в близлежащих областях мозга. Было показано, что он снижает активность коры головного мозга, связанную со специфическими синдромами эпилепсии.
верхняя
Как эпилепсия влияет на повседневную жизнь?
Большинство людей с эпилепсией могут делать то же самое, что и люди без расстройства, и вести успешную и продуктивную жизнь. В большинстве случаев это не влияет на выбор работы или производительность. Однако одна треть или более людей с эпилепсией могут иметь сопутствующие когнитивные или нейропсихиатрические симптомы, которые могут негативно повлиять на качество их жизни. Многим людям, страдающим эпилепсией, значительно помогают доступные методы лечения, а у некоторых могут пройти месяцы или годы без припадков.Однако у людей с резистентной к лечению эпилепсией может быть до сотен припадков в день или один припадок в год с иногда инвалидизирующими последствиями. В среднем наличие резистентной к лечению эпилепсии связано с повышенным риском когнитивных нарушений, особенно если приступы развились в раннем детстве. Эти нарушения могут быть связаны с основными состояниями, связанными с эпилепсией, а не с самой эпилепсией.
Психическое здоровье и стигматизация
Депрессия часто встречается у людей, страдающих эпилепсией.Подсчитано, что каждый третий человек, страдающий эпилепсией, в течение своей жизни будет иметь депрессию, часто с сопутствующими симптомами тревожного расстройства. У взрослых депрессия и тревога — два наиболее частых диагноза, связанных с психическим здоровьем. У взрослых опросник для выявления депрессии, специально разработанный для лечения эпилепсии, помогает специалистам в области здравоохранения выявлять людей, нуждающихся в лечении. Депрессию или тревогу у людей с эпилепсией можно лечить с помощью консультирования или большинства тех же лекарств, которые используются у людей, не страдающих эпилепсией.Людям, страдающим эпилепсией, не следует просто соглашаться с тем, что депрессия является частью эпилепсии, и им следует обсуждать симптомы и чувства с медицинскими работниками.
Дети, страдающие эпилепсией, также имеют более высокий риск развития депрессии и / или синдрома дефицита внимания и гиперактивности по сравнению с их сверстниками. У некоторых детей появлению припадков могут предшествовать поведенческие проблемы.
Дети особенно уязвимы перед эмоциональными проблемами, вызванными незнанием или незнанием других людей об эпилепсии.Это часто приводит к стигматизации, издевательствам или поддразниванию ребенка, страдающего эпилепсией. Такой опыт может привести к поведению избегания в школе и других социальных условиях. Консультационные службы и группы поддержки могут помочь семьям положительно справиться с эпилепсией.
Вождение автомобиля и отдых
Большинство штатов и округ Колумбия не выдадут водительские права больным эпилепсией, если это лицо не может документально подтвердить, что у него / нее не было припадков в течение определенного периода времени (период ожидания варьируется от нескольких месяцев до нескольких лет. ).Некоторые штаты делают исключения из этой политики, когда судороги не нарушают сознание, происходят только во время сна или имеют длинные ауры или другие предупреждающие знаки, которые позволяют человеку избегать вождения, когда возможен приступ. Исследования показывают, что риск несчастного случая, связанного с припадком, уменьшается по мере увеличения времени, прошедшего с момента последнего припадка. Лицензии коммерческих водителей имеют дополнительные ограничения. Кроме того, людям, страдающим эпилепсией, следует проявлять особую осторожность, если работа связана с работой с механизмами или транспортными средствами.
Риск судорог также ограничивает выбор людей в развлечениях. Людям может потребоваться принять меры предосторожности при занятиях лазанием, парусным спортом, плаванием или работой на лестницах. Исследования не показали увеличения числа приступов из-за занятий спортом, хотя в этих исследованиях не уделялось особого внимания какой-либо активности. Есть данные, свидетельствующие о том, что регулярные упражнения могут улучшить контроль над приступами у некоторых людей, но это следует делать под наблюдением врача. Польза от занятий спортом может перевесить риски, и тренеры или другие руководители могут принять соответствующие меры предосторожности.Следует принимать меры, чтобы избежать обезвоживания, перенапряжения и гипогликемии, поскольку эти проблемы могут увеличить риск судорог.
Образование и трудоустройство
По закону, людям с эпилепсией (или инвалидностью) в Соединенных Штатах не может быть отказано в трудоустройстве или доступе к какой-либо образовательной, развлекательной или другой деятельности из-за их эпилепсии. Однако для людей, страдающих эпилепсией, все еще существуют серьезные препятствия в учебе и на работе. Противосудорожные препараты могут вызывать побочные эффекты, нарушающие концентрацию внимания и память.Детям с эпилепсией может потребоваться дополнительное время для завершения школьной работы, и иногда им может потребоваться повторение инструкций или другой информации. Учителям следует сказать, что делать, если у ребенка в их классе случился приступ, а родителям следует поработать со школьной системой, чтобы найти разумные способы удовлетворить любые особые потребности, которые могут быть у их ребенка.
Беременность и материнство
Женщины, страдающие эпилепсией, часто беспокоятся о том, смогут ли они забеременеть и родить здорового ребенка.Сама по себе эпилепсия не влияет на возможность забеременеть. При правильном планировании, дополнительном приеме витаминов и корректировке лекарств до беременности шансы женщины с эпилепсией иметь здоровую беременность и здорового ребенка сравнимы с женщинами без хронических заболеваний.
Дети родителей, страдающих эпилепсией, имеют примерно 5-процентный риск развития этого состояния в какой-то момент в течение жизни по сравнению с примерно 1-процентным риском у ребенка в общей популяции.Однако риск развития эпилепсии увеличивается, если у одного из родителей явно наследственная форма заболевания. Родители, которые обеспокоены тем, что их эпилепсия может быть наследственной, могут пожелать проконсультироваться с генетическим консультантом, чтобы определить риск передачи заболевания.
Другие потенциальные риски для развивающегося ребенка женщины, страдающей эпилепсией или принимающей противосудорожные препараты, включают повышенный риск серьезных врожденных пороков развития (также известных как врожденные дефекты) и неблагоприятных воздействий на развивающийся мозг.Типы врожденных дефектов, о которых чаще всего сообщалось при применении противосудорожных препаратов, включают заячью губу или волчью пасть, проблемы с сердцем, аномальное развитие спинного мозга (расщепление позвоночника), урогенитальные дефекты и дефекты скелета конечностей. Известно, что некоторые противосудорожные препараты, особенно вальпроат, увеличивают риск рождения ребенка с врожденными дефектами и / или проблемами развития нервной системы, включая нарушения обучаемости, общие умственные нарушения и расстройство аутистического спектра. Важно, чтобы женщина работала с группой врачей, в которую входят ее невролог и акушер, чтобы узнать о любых особых рисках, связанных с ее эпилепсией, и о лекарствах, которые она может принимать.
Хотя запланированная беременность имеет важное значение для обеспечения здоровой беременности, эффективный контроль рождаемости также важен. Некоторые противосудорожные препараты, которые повышают метаболическую способность печени, могут влиять на эффективность гормональных контрацептивов (например, противозачаточные таблетки, вагинальное кольцо). Женщинам, которые принимают эти индуцирующие ферменты противосудорожные препараты и используют гормональные контрацептивы, возможно, потребуется перейти на другой вид контроля рождаемости, который будет более эффективным (например, различные внутриматочные спирали, прогестиновые имплантаты или длительные инъекции).
Перед планируемой беременностью женщина с эпилепсией должна встретиться со своим лечащим врачом, чтобы повторно оценить текущую потребность в противосудорожных препаратах и определить а) оптимальное лекарство, чтобы сбалансировать контроль над приступами и избежать врожденных дефектов и б) самую низкую дозу для лечения. в запланированную беременность. Любой переход на новое лекарство или дозировку следует, по возможности, проводить постепенно до наступления беременности. Если судороги контролируются в течение 9 месяцев до беременности, у нее больше шансов сохранить контроль над приступами во время беременности.Для всех женщин, страдающих эпилепсией во время беременности, примерно у 15-25 процентов судороги ухудшаются, но еще у 15-25 процентов наступает улучшение. Поскольку организм женщины во время беременности меняется, дозу противосудорожного препарата следует увеличить. Для большинства лекарств ежемесячный мониторинг уровня противосудорожных препаратов в крови может помочь обеспечить постоянный контроль над приступами. Многие врожденные дефекты, наблюдаемые при приеме противосудорожных препаратов, возникают в первые шесть недель беременности, часто до того, как женщина узнает о своей беременности.Кроме того, до 50 процентов беременностей в США являются незапланированными. По этим причинам обсуждение лекарств должно происходить на раннем этапе между медицинским работником и любой женщиной, страдающей эпилепсией, которая находится в детородном возрасте.
Для всех женщин, которые думают о беременности, прием фолиевой кислоты до зачатия и продолжение приема во время беременности является важным способом снижения риска врожденных дефектов и задержки развития. До начала беременности также следует принимать пренатальные поливитамины.Беременным женщинам с эпилепсией следует много спать и избегать других триггеров или пропущенных лекарств, чтобы избежать обострения приступов.
Большинство беременных женщин, страдающих эпилепсией, могут роды с тем же выбором, что и женщины, без каких-либо медицинских осложнений. Во время схваток и родоразрешения важно, чтобы женщине разрешили принимать те же препараты и дозы противосудорожных препаратов в обычное время; ей часто полезно приносить лекарства из дома. Если судорожный припадок действительно произошел во время схваток и родоразрешения, при необходимости могут быть введены внутривенные препараты короткого действия.Новорожденные женщины, страдающие эпилепсией, редко испытывают симптомы отмены противосудорожных препаратов матери (если только она не принимает фенобарбитал или постоянную дозу бензодиазепинов), но симптомы быстро исчезают и обычно не возникают серьезные или долгосрочные последствия. .
Использование противосудорожных препаратов считается безопасным для женщин, которые предпочитают кормить ребенка грудью. В очень редких случаях ребенок может стать чрезмерно сонным или плохо питаться, и за этими проблемами следует внимательно следить.Однако эксперты считают, что преимущества грудного вскармливания перевешивают риски, за исключением редких случаев. Одно крупное исследование показало, что дети, которых вскармливали грудью матери с эпилепсией, принимавшие противосудорожные препараты, показали лучшие результаты по шкалам обучения и развития, чем дети, которых не кормили грудью. Дозировку противосудорожного препарата обычно корректируют еще раз в послеродовом периоде, особенно если доза была изменена во время беременности.
При соответствующем подборе безопасных противосудорожных лекарств во время беременности, использовании дополнительной фолиевой кислоты и, в идеале, при планировании до беременности, большинство женщин с эпилепсией могут иметь здоровую беременность с хорошими исходами для них самих и их развивающегося ребенка.
верх
Какие исследования эпилепсии проводят NINDS?
Миссия Национального института неврологических расстройств и инсульта (NINDS) состоит в том, чтобы получить фундаментальные знания о мозге и нервной системе и использовать эти знания для уменьшения бремени неврологических заболеваний. NINDS является составной частью Национального института здоровья (NIH), ведущего сторонника биомедицинских исследований в мире. NINDS проводит и поддерживает исследования, чтобы лучше понять и диагностировать эпилепсию, разработать новые методы лечения и, в конечном итоге, предотвратить эпилепсию.Исследователи надеются узнать об эпилептогенезе этих расстройств — как развиваются эпилепсии, и как, где и почему нейроны начинают проявлять аномальные паттерны возбуждения, вызывающие эпилептические припадки.
Механизмы
Исследователи узнают больше о фундаментальных процессах, известных как механизмы, которые приводят к эпилептогенезу. С каждым обнаруженным механизмом появляются новые потенциальные цели для лекарственной терапии, чтобы прервать процессы, ведущие к развитию эпилепсии.Фундаментальные научные исследования продолжают изучать, как нейротрансмиттеры (химические вещества, передающие сигналы от одной нервной клетки к другой) взаимодействуют с клетками мозга, чтобы контролировать нервные импульсы, и как ненейронные клетки в головном мозге способствуют припадкам. Например, исследования сосредоточены на роли гамма-аминомасляной кислоты (ГАМК), ключевого нейромедиатора, подавляющего активность центральной нервной системы. Исследования ГАМК привели к созданию лекарств, которые изменяют количество этого нейромедиатора в головном мозге или изменяют реакцию мозга на него.Исследователи также изучают роль возбуждающих нейромедиаторов, таких как глутамат. В некоторых случаях эпилепсия может быть результатом изменения способности поддерживающих клеток мозга, называемых глией, регулировать уровень глутамата. Исследователи обнаружили, что когда астроциты — тип глиальных клеток, которые играют важную роль в хозяйстве, удаляя чрезмерные уровни глутамата — нарушены, уровни глутамата чрезмерно повышаются в промежутках между клетками мозга, что может способствовать возникновению судорог.
Гематоэнцефалический барьер играет важную защитную роль между системами кровообращения и жидкостью, окружающей мозг, поскольку он не дает токсинам из крови достигать мозга. Однако этот защитный слой клеток и других компонентов также может блокировать попадание в мозг потенциально полезных лекарств. Ученые ищут способы преодолеть этот барьер ради расширения терапевтических возможностей. Например, в одном исследовании люди с лекарственно-устойчивой эпилепсией получали инфузии нейромедиаторов непосредственно в эпилептический очаг.
В другом исследовании ученые изучают белок, который является частью гематоэнцефалического барьера, называемый P-гликопротеином (P-gp). Уровни P-gp выше у людей с эпилепсией, чем у людей без него. Эти разные уровни P-gp могут объяснить, почему у некоторых людей возникают судороги, которые плохо поддаются лечению. Исследователи, финансируемые NINDS, хотят увидеть, может ли изменение уровня P-gp повлиять на реакцию на лекарства от эпилепсии.
Серотонин, химический состав мозга, помогает нейронам общаться.Предыдущие исследования показывают, что активность серотонина может быть ниже в областях мозга, где начинаются судороги, и что повышение активности рецептора серотонина на нервных клетках может помочь предотвратить судороги. Исследователи, финансируемые NINDS, изучают экспериментальное лекарство, направленное на повышение активности рецепторов серотонина, чтобы увидеть, может ли оно снизить частоту приступов у людей, чьи припадки плохо контролируются противосудорожными препаратами.
Исследования показали, что клеточная мембрана, которая окружает каждый нейрон, играет важную роль при эпилепсии, поскольку позволяет нейронам генерировать электрические импульсы.Ученые изучают детали структуры мембраны, то, как молекулы входят в мембраны и выходят из них, и как клетка питает и восстанавливает мембрану. Нарушение любого из этих процессов может привести к судорогам.
Текущие исследования направлены на разработку более совершенных моделей на животных, которые более точно отражают механизмы, вызывающие эпилепсию у людей, чтобы их можно было использовать для более эффективного скрининга потенциальных методов лечения эпилепсии.
Оздоровительные процедуры
Программа скрининга противоэпилептической терапии (ETSP) NINDS предоставляет бесплатную услугу скрининга соединений для определения лекарств-кандидатов для лечения эпилепсии.ASP ежегодно проверяет сотни новых химических агентов от академических, промышленных и государственных участников, используя батарею моделей потенциальной эффективности и вероятности побочных эффектов. Результаты сравниваются с результатами, полученными со стандартными продаваемыми противоэпилептическими препаратами. ASP сыграл роль в идентификации и разработке множества продаваемых на рынке противосудорожных препаратов, включая фелбамат, топирамат, лакозамид и ретигабин. Текущие усилия подчеркивают неудовлетворенные медицинские потребности при эпилепсии, такие как лечение рефрактерной эпилепсии, развитие эпилепсии у ранее не пораженных людей и прогрессирование болезни.
Исследователи, финансируемые NINDS, ищут комбинации препаратов, которые помогут повысить эффективность медикаментозной терапии. Например, одно исследование изучает способность лекарства от тревожности увеличивать активность мозга в определенных областях, что, в свою очередь, может уменьшить эпилептические припадки.
Неонатальные судороги часто приводят к эпилепсии, а также к значительным когнитивным и двигательным нарушениям. В то же время для этих новорожденных отсутствуют безопасные и полностью эффективные противосудорожные препараты.Текущие варианты лечения обычно неэффективны и имеют серьезные побочные эффекты. Исследователи, финансируемые NINDS, работают над определением лучших вариантов лечения новорожденных и их проверкой в рандомизированных контролируемых исследованиях.
Исследователи продолжают совершенствовать технологии, чтобы помочь в диагностике эпилепсии и выявлении источника (очага) припадков в головном мозге. Например, решетки электродов, которые достаточно гибки, чтобы соответствовать сложной поверхности мозга, обеспечивают беспрецедентный доступ для регистрации и стимуляции активности мозга и, возможно, обеспечивают способ лечения.Хотя эти массивы еще не использовались на людях, они представляют собой многообещающий шаг вперед к расширенным возможностям диагностики и лечения эпилепсии.
Исследователи стремятся сделать операцию по поводу эпилепсии более безопасной, сведя к минимуму языковой дефицит, который может возникнуть впоследствии. Используя функциональную магнитно-резонансную томографию (фМРТ), а также другие технологии визуализации, исследователи помогают улучшить предоперационное планирование, более точно отображая области мозга, которые важны для способности понимать язык и говорить на нем, что поможет хирургам сохранить эти области. во время операции.Врачи также экспериментируют со сканированием мозга, называемым функциональной магнитно-резонансной томографией (фМРТ), магнитно-резонансной спектроскопией (MRS), которая может обнаруживать отклонения в биохимических процессах мозга, и с ближней инфракрасной спектроскопией, методом, который может определять уровни кислорода в ткани мозга.
Исследователи также продолжают разрабатывать малоинвазивные подходы для лечения очага эпилепсии с помощью тепла (термоабляция), транскраниального ультразвука или мощного рентгеновского излучения (стереотаксическая радиохирургия).Например, малоинвазивная лазерная хирургия под контролем МРТ изучается для лечения эпилепсий, связанных с опухолями, таких как гамартомы гипоталамуса и комплекс туберозного склероза. Техника включает в себя сверление очень маленького отверстия в черепе, через которое вводится тепловой лазер для абляции эпилептогенной зоны под контролем МРТ.
Генетика
Успехи в понимании генома человека стимулировали постоянные усилия по идентификации генов, ответственных за эпилептические состояния.NINDS активно поддерживает исследования генов, ответственных за эпилепсию и расстройства познания человека, которые закрепляются на раннем этапе развития мозга. Непрерывный прогресс в выявлении генетических причин эпилепсии может способствовать лечению и медицинскому ведению людей, а в случае наследственных мутаций поможет пострадавшим семьям понять свои риски.
NINDS учредила свою программу центров эпилепсии без стен в 2010 году для устранения проблем и пробелов в исследованиях эпилепсии.Инновационная программа поощряет сотрудничество, включая обмен данными и ресурсами, между исследователями из различных дисциплин и учреждений независимо от географического положения, что может привести к прогрессу в профилактике, диагностике или лечении эпилепсий и связанных с ними сопутствующих заболеваний.
Epi4K — это центр эпилепсии без стен, финансируемый NINDS, целью которого является определение генетической основы различных эпилепсий. Исследователи Epi4K анализируют геномы как минимум 4000 человек с хорошо изученной эпилепсией.Благодаря этой работе исследователи успешно идентифицировали мутации, связанные с синдромом Драве, детскими спазмами и синдромом Леннокса-Гасто. Наиболее важно то, что эти открытия дадут исследователям основу для проверки агентов на их потенциальные терапевтические эффекты.
Открытие генетических мутаций, связанных со специфическими синдромами эпилепсии, предполагает возможность использования генно-направленной терапии для противодействия эффектам этих мутаций. Генная терапия остается предметом многих исследований на животных моделях эпилепсии, и число потенциальных подходов продолжает расширяться.Обычный подход в исследованиях генной терапии использует модифицированные вирусы, чтобы они были безвредными, для введения новых генов в клетки мозга, которые затем действуют как «фабрики» для производства потенциально терапевтических белков.
Клеточная терапия отличается от генной терапии тем, что вместо введения генетического материала клеточная терапия включает трансплантацию целых клеток в мозг. Например, в исследованиях на животных исследователи, финансируемые NINDS, успешно контролировали судороги у мышей путем трансплантации специальных типов нейронов, которые производят тормозной нейромедиатор ГАМК, в область гиппокампа их мозга.
SUDEP (Внезапная необъяснимая смерть при эплиепсии)
NINDS, некоммерческие непрофессиональные и профессиональные организации, а также Центры по контролю и профилактике заболеваний предоставляют значительные средства для исследований, направленных на лучшее понимание факторов риска и механизмов SUDEP, которые могут указать путь к разработке стратегий скрининга и профилактики.
Ранние исследования описали определенные паттерны ЭЭГ, которые могут помочь идентифицировать людей с повышенным риском SUDEP. Некоторые устройства, находящиеся на ранних стадиях разработки, предназначены для предупреждения о том, что приступ может подвергнуть кого-либо риску заражения SUDEP.
Второй проект Центра эпилепсии без стен, финансируемый NINDS, — Центр исследований SUDEP — в настоящее время реализуется и включает в себя некоторых из ведущих мировых экспертов по SUDEP. Группа изучит потенциальные причины SUDEP, выяснит признаки или симптомы, которые могут сделать еще одного человека восприимчивым к SUDEP, и определит биологические процессы, которые могут быть мишенями для предотвращения SUDEP.
верх
Как я могу помочь в исследованиях эпилепсии?
Есть много способов, которыми люди с эпилепсией и их семьи могут помочь в продвижении исследований.
- Беременные женщины, принимающие противосудорожные препараты, могут помочь исследователям узнать, как эти препараты влияют на нерожденных детей, участвуя в Регистре беременных с противоэпилептическими препаратами, который ведется отделением генетики и тератологии больницы общего профиля Массачусетса. Женщины, зарегистрированные в регистре, получают учебные материалы по планированию до зачатия и перинатальному уходу и их просят предоставить информацию о здоровье их детей. (Эта информация остается конфиденциальной.) Информацию о реестре можно получить на веб-сайте реестра беременных противоэпилептических препаратов или по телефону 1-888-233-2334. Информация также доступна на сайтах спонсируемого NIH исследования «Материнские исходы и влияние противоэпилептических препаратов на развитие нервной системы» (MONEAD).
- Участие в клиническом исследовании — прекрасная возможность помочь исследователям найти более эффективные способы безопасного выявления, лечения или профилактики эпилепсии и, следовательно, дать людям надежду сейчас и в будущем. NINDS проводит клинические исследования эпилепсии в исследовательском кампусе NIH в Бетесде, штат Мэриленд, и поддерживает исследования эпилепсии в медицинских исследовательских центрах США.Но учеба может быть завершена только в том случае, если люди добровольно участвуют в ней. Участвуя в клиническом исследовании, здоровые люди и люди, страдающие эпилепсией, могут значительно улучшить жизнь людей, страдающих этим расстройством. Заинтересованные лица должны поговорить со своим лечащим врачом о клинических исследованиях и помочь улучшить качество жизни всех людей, страдающих эпилепсией. Для получения информации об участии в клиническом исследовании в NIH и контактной информации по каждому исследованию см. Http: // Patientinfo.ninds.nih.govи ищите эпилепсию. Для получения информации о дополнительных клинических исследованиях эпилепсии, финансируемых NINDS, и способах участия см. Http://www.clinicaltrials.gov и выполните поиск по запросу «epilepsy AND NINDS».
- Люди с эпилепсией могут помочь в дальнейших исследованиях, приняв меры для пожертвования тканей во время операции по поводу эпилепсии или в момент смерти. Исследователи используют ткань для изучения эпилепсии и других заболеваний, чтобы лучше понять, что вызывает судороги. Ниже приведены некоторые банки мозга, которые принимают ткани от людей с эпилепсией.В каждом банке мозга могут быть разные протоколы регистрации потенциального донора. Людям настоятельно рекомендуется связаться с банком мозга напрямую, чтобы заранее спланировать и узнать, что необходимо сделать, до момента донорства ткани.
NIH NeuroBioBank — это попытка Национальных институтов здравоохранения координировать сеть поддерживаемых им банков мозга в США. Ткань мозга и данные собираются, оцениваются, хранятся и предоставляются исследователям через сеть хранилищ мозга и тканей стандартизированным способом для изучения неврологических, психических расстройств и нарушений развития, включая эпилепсию.Список участвующих репозиториев NIH NeuroBioBank и дополнительных банков мозга доступен на веб-сайте NIH NeuroBioBank.
верх
Что делать, если вы видите, что у кого-то эпилептический припадок
- Переверните человека на бок, чтобы не подавиться жидкостью или рвотой.
- Подложите подушку для головы человека.
- Снимите тесную одежду с шеи.
- Не запрещайте человеку двигаться или бродить, если он или она не находится в опасности.
- ЗАПРЕЩАЕТСЯ класть человеку в рот ничего, даже лекарства или жидкости. Это может вызвать удушье или повредить челюсть, язык или зубы человека. Помните, что люди не могут глотать язык во время припадка или в любое другое время.
- Удалите все опасные предметы, в которые человек может попасть или наступить во время захвата.
- Отметьте, как долго длится припадок и какие симптомы возникли, чтобы при необходимости сообщить об этом врачу или персоналу неотложной помощи.
- Оставайтесь с этим человеком, пока припадок не закончится.
Позвоните 911, если:
- Человек беременен или болен диабетом.
- Захват произошел в воде.
- Припадок длится более 5 минут.
- Человек не начинает нормально дышать или не приходит в сознание после прекращения припадка.
- Еще один приступ начинается до того, как человек приходит в сознание.
- Человек повредил себя во время припадка.
- Это первый припадок, или вы думаете, что это может быть.В случае сомнений проверьте, есть ли у человека медицинская идентификационная карта или украшения, в которых указано, что у него эпилепсия или судорожное расстройство.
После окончания припадка человек, вероятно, будет вялым и усталым. У него также может болеть голова, и он может быть смущен или сбит с толку. Постарайтесь помочь человеку найти место для отдыха. При необходимости предложите вызвать такси, друга или родственника, чтобы помочь человеку благополучно добраться домой.
Не пытайтесь остановить человека от блуждания, если он или она не в опасности.
Не трясите человека и не кричите.
Оставайтесь с человеком, пока он или она не придет в состояние полной боевой готовности.
верх
Где я могу получить дополнительную информацию?
Для получения дополнительной информации о неврологических расстройствах или исследовательских программах, финансируемых Национальным институтом неврологических расстройств и инсульта, свяжитесь с Институтом мозговых ресурсов и информационной сети (BRAIN) по телефону:
BRAIN
P.O. Box 5801
Bethesda, MD 20824
800-352-9424
Информацию также можно получить в следующих организациях:
Граждане, объединившиеся для исследования эпилепсии (CURE)
223 W.Erie
Suite 2 SW
Chicago, IL 60654
[email protected]
Тел: 312-255-1801; 800-765-7118
Факс: 312-255-1809
Фонд эпилепсии
8301 Professional Place East, Suite 200
Landover, MD 20785-7223
[email protected]
Тел: 301-459-3700; 800-EFA-1000 (332-1000)
Факс: 301-577-2684
Альянс семейных опекунов / Национальный центр опеки
785 Market St.
Suite 750
San Francisco, CA 94103
info @ caregiver.org
Tel: 415-434-3388; 800-445-8106
Факс: 415-434-3508
Национальный совет по информации пациента и образование
200-A Monroe Street
Люкс 212
Rockville, MD 20850
[email protected]
Телефон: 301-340-3940
Факс: 301-340-3944
Caregiver Action Network (ранее Национальная ассоциация семейных опекунов)
1130 Connecticut Avenue, NW
Suite 500
Вашингтон, округ Колумбия 20036
[email protected]
Tel: 202-454-3970
Национальная организация по редким заболеваниям (NORD)
55 Kenosia Avenue
Danbury, CT 06810
orphan @ rarediseases.org
Tel: 203-744-0100; Голосовая почта: 800-999-NORD (6673)
Факс: 203-798-2291
Фонд Чарли для кетогенной терапии
515 Ocean Avenue
Suite 602N
Санта-Моника, Калифорния
[email protected]
Тел .: 310-393-2347
Факс: 310-453-4585
Проект терапии эпилепсии
P.O. Box 742
10. N. Pendleton Street
Middleburg, VA 20118
[email protected]
Тел .: 540-687-8077
Факс: 540-687-8066
Регистр беременных с противоэпилептическими препаратами
Больница общего профиля Массачусетса
121 Комната Иннербелт-Роуд 220
Сомервилл, Массачусетс 02143
info @ aedpregnancyregistry.org
Тел .: 888-AED-AED4 (233-2334)
Факс: 617-724-8307
Фонд синдрома Драве
P.O. Box 16536
West Haven, CT 06516
Тел .: 203-392-1950
Альянс трудноизлечимой детской эпилепсии
PO Box 365
6360 Shallowford Road
Lewisville, NC 27023
[email protected]
Тел .: 336-946-1570
Факс: 336-946-1571
Hope for Hypothalamic Hamartomas (Надежда для HH)
P.O. Box 721
Waddell, AZ 85355
admin @ hopeforhh.org
RE Children’s Project
79 Christie Hill Road
Darien, CT 06820
[email protected]
Тел .: 917-971-2977
LGS Foundation
192 Lexington Avenue
Suite 216
New York, NY 10016
[email protected]
Тел .: 718-374-3800
верх
Примечание. Из-за большого количества синдромов эпилепсии и методов лечения в этой брошюре рассматриваются лишь некоторые из них. Дополнительную информацию можно получить у специалистов здравоохранения, в медицинских библиотеках, организациях, защищающих интересы пациентов, или позвонив в Управление по связям с общественностью NINDS.
абсанс-эпилепсия — эпилепсия, при которой у человека возникают повторные абсансы.
абсансные припадки — припадки, наблюдаемые при абсансной эпилепсии, при которых человек испытывает кратковременную потерю сознания. Человек может смотреть в космос в течение нескольких секунд, и у него могут наблюдаться подергивания или легкие подергивания мышц. Более старый термин для абсансных припадков — мелкие припадки.
атонические припадки — припадки, вызывающие внезапную потерю мышечного тонуса, также называемые дроп-атаками.
ауры — необычные ощущения или движения, предупреждающие о надвигающемся, более тяжелом припадке. Эти ауры на самом деле являются простыми фокальными припадками, при которых человек сохраняет сознание.
автоматизмы — автоматические непроизвольные или механические действия.
клонические припадки — припадки, вызывающие повторяющиеся судорожные движения мышц с обеих сторон тела.
судороги — внезапные сильные сокращения мышц, которые могут быть вызваны судорогами.
мозолистое тело — операция, при которой рассекается мозолистое тело или сеть нейронных связей между правым и левым полушариями
déjà vu — ощущение, что что-то уже случалось раньше.
de novo — новый, впервые.
Синдром Драве — разновидность трудноизлечимой эпилепсии, которая начинается в младенчестве.
дроп-атаки — припадки, вызывающие внезапные падения; еще один термин для атонических припадков.
синдромы эпилепсии — расстройства с определенным набором симптомов, которые включают эпилепсию.
фебрильные судороги — судороги у младенцев и детей, связанные с высокой температурой.
очаговые припадки — припадки, возникающие только в одной части мозга.
лобная эпилепсия — разновидность эпилепсии, которая возникает в лобной доле головного мозга. Обычно это группа коротких припадков с внезапным началом и прекращением.
генерализованные припадки — припадки, возникающие в результате аномальной активности нейронов во многих частях мозга. Эти припадки могут вызвать потерю сознания, падения или аномальные движения, такие как судороги.
grand mal seizures — старый термин для обозначения тонико-клонических припадков.
полушария — правая и левая половины головного мозга.
гемисферэктомия — операция, связанная с удалением или выведением из строя одного полушария головного мозга.
гемисферотомия — удаление половины внешнего слоя головного мозга (коры).
гамартома гипоталамуса — редкая форма детской эпилепсии, которая связана с пороками развития гипоталамуса у основания головного мозга.
инфантильные спазмы — приступы приступов, которые обычно начинаются в возрасте до 6 месяцев. Во время этих припадков младенец может сгибаться и кричать.
трудноизлечимая — трудно поддается лечению; от 30 до 40 процентов людей, страдающих эпилепсией, будут продолжать испытывать приступы даже при самом лучшем доступном лечении.
ювенильная миоклоническая эпилепсия — тип эпилепсии, характеризующийся внезапными мышечными (миоклоническими) подергиваниями, которые обычно начинаются в детском или подростковом возрасте.
кетогенная диета — строгая диета, богатая жирами и с низким содержанием углеводов, которая заставляет организм расщеплять жиры вместо углеводов для выживания.
Болезнь Лафора — тяжелая прогрессирующая форма эпилепсии, которая начинается в детстве и связана с геном, который помогает расщеплять углеводы.
Синдром Леннокса-Гасто — тип эпилепсии, которая начинается в детстве и обычно вызывает несколько различных видов припадков, в том числе абсанс.
поражение — поврежденная или дисфункциональная часть головного мозга или других частей тела.
lesionectomy — хирургическое удаление определенного поражения головного мозга.
лобэктомия — хирургическое удаление доли головного мозга.
монотерапия — лечение одним противоэпилептическим препаратом.
множественный субпиальный разрез — тип операции, при которой хирурги делают серию разрезов в головном мозге, предназначенных для предотвращения распространения припадков на другие части мозга, сохраняя при этом нормальные способности человека.
миоклонические припадки — припадки, вызывающие внезапные подергивания или подергивания, особенно в верхней части тела, руках или ногах.
неокортикальная эпилепсия — эпилепсия, которая возникает в коре головного мозга или внешнем слое.Припадки могут быть как очаговыми, так и генерализованными и могут вызывать странные ощущения, галлюцинации или эмоциональные изменения.
несудорожный — любой тип припадка, не включающий резкие мышечные сокращения.
неэпилептические припадки — любые явления, которые выглядят как припадки, но не являются результатом аномальной мозговой деятельности. Неэпилептические явления могут включать психогенные припадки или симптомы заболеваний, таких как нарушения сна, синдром Туретта или сердечная аритмия.Псевдоприпадок — более старый термин для обозначения неэпилептических припадков.
post-ictal — после изъятия.
продром — ощущение неизбежности припадка, которое может длиться часы или дни до припадка.
прогрессирующая миоклоническая эпилепсия — тип эпилепсии, связанный с аномалией в гене, кодирующем белок цистатин B. Этот белок регулирует ферменты, расщепляющие другие белки.
Энцефалит Расмуссена — прогрессирующий тип эпилепсии, при котором половина мозга постоянно воспалена.
реактивная стимуляция — форма лечения, при которой используется имплантированное устройство для обнаружения приближающегося припадка и проведения вмешательства, такого как электрическая стимуляция или лекарство быстрого действия для предотвращения припадка.
очаг припадка — область мозга, где возникают припадки.
порог припадков — термин, обозначающий предрасположенность человека к припадкам.
судорожные припадки — явления, которые вызывают припадки у некоторых людей.Триггеры припадков не вызывают эпилепсию, но могут привести к первым припадкам или вызвать прорывные припадки у людей, которые в остальном хорошо контролируют припадки с помощью своих лекарств.
эпилептический статус — потенциально опасное для жизни состояние, при котором припадок ненормально затягивается. Хотя не существует строгого определения времени, когда приступ переходит в эпилептический статус, большинство людей согласны с тем, что любой припадок продолжительностью более 5 минут с практической точки зрения следует рассматривать как эпилептический статус.Повторные припадки без прихода в сознание между событиями также считаются формой эпилептического статуса.
внезапная неожиданная смерть при эпилепсии (SUDEP) — смерть, наступившая внезапно без видимой причины. Эпилепсия увеличивает риск необъяснимой смерти примерно в два раза.
височная эпилепсия — наиболее частый эпилептический синдром с фокальными припадками.
Резекция височной доли — вид операции по поводу височной эпилепсии, при которой удаляется вся или часть пораженной височной доли головного мозга.
тонические припадки — припадки, вызывающие жесткость мышц тела, как правило, мышц спины, ног и рук.
тонико-клонические припадки — припадки, вызывающие комплекс симптомов, включая потерю сознания, окоченение тела и повторяющиеся подергивания рук и ног. В прошлом эти припадки иногда называли большими припадками.
Стимулятор блуждающего нерва — хирургически имплантированное устройство, которое посылает короткие импульсы электрической энергии в мозг через блуждающий нерв и помогает некоторым людям снизить судорожную активность.
верх
«Эпилепсия: надежда благодаря исследованиям», NINDS, дата публикации апрель 2015 г.
Публикация NIH № 15-156
Вернуться на страницу информации об эпилепсии
См. Список всех расстройств NINDS
Publicaciones en Español
Подготовлено:
Офис коммуникаций и связей с общественностью
Национальный институт неврологических расстройств и инсульта
Национальные институты здравоохранения
Bethesda, MD 20892
Материалы
NINDS, связанные со здоровьем, предоставляются только в информационных целях и не обязательно представляют собой одобрение или официальную позицию Национального института неврологических расстройств и инсульта или любого другого федерального агентства.Консультации по лечению или уходу за отдельным пациентом следует получать после консультации с врачом, который обследовал этого пациента или знаком с историей болезни этого пациента.
Вся информация, подготовленная NINDS, находится в открытом доступе и может свободно копироваться. Благодарность NINDS или NIH приветствуется.

 В противном случае перемещать пострадавшего нельзя.
В противном случае перемещать пострадавшего нельзя.