Что делать болезнь паркинсона: Лечение болезни Паркинсона: методы и особенности терапии
Паркинсонизм | Симптомы и лечение паркинсонизма
Принято выделять идиопатическую форму, когда речь идет о болезни Паркинсона, и синдром паркинсонизма с различными причинами развития и сопутствующий многие дегенеративные процессы в нервных клетках и волокнах.
Синдром паркинсонизма
Значительная часть заболеваний нервной системы сопровождается появлением синдрома паркинсонизма. Он является одним из нескольких клинических проявлений патологии.
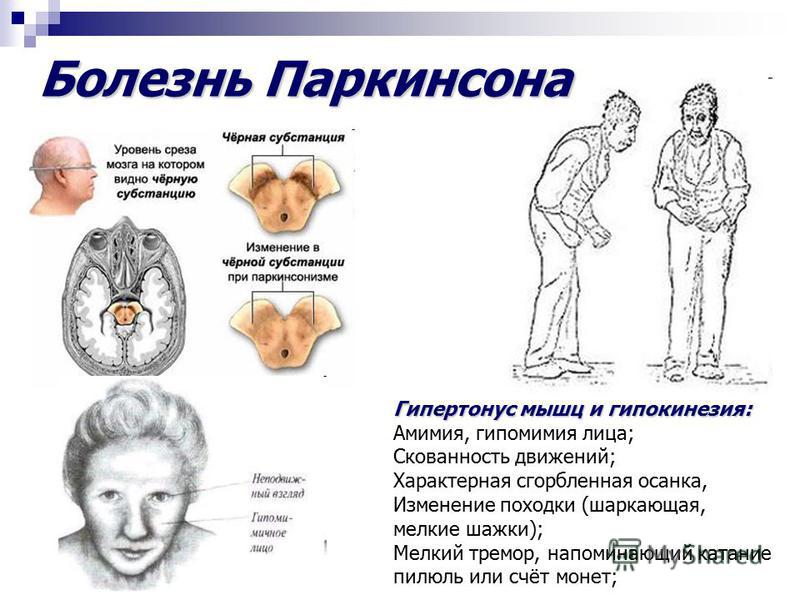
Дрожательный паралич характеризуется гипо- и акинезией. В результате наблюдается типичная поза – голова опущена, спина согнута, руки в полусогнутом состоянии в локтевых и более дистальных суставах. Кроме того стоит отметить бедность мимики.
Синдром паркинсонизма обуславливает постепенное замедление произвольных движений, походка становится «шаркающая ногами», отсутствует содружественная работа рук и ног при ходьбе.
Речь становится очень тихой, без интонации и проявления эмоций, с тенденцией к затуханию в конце предложения. Тремор – частый, но не обязательный компонент синдрома. Он может проявляться дрожью конечностей, мимических мышц, языка и нижней челюсти, интенсивность которой увеличивается в покое.
Тремор – частый, но не обязательный компонент синдрома. Он может проявляться дрожью конечностей, мимических мышц, языка и нижней челюсти, интенсивность которой увеличивается в покое.
Движения пальцев характеризуется как «счет монет». Во сне тремор практически отсутствует, а при волнении значительно увеличивается. Синдром паркинсонизма также характеризуется психическими нарушениями в виде утраты инициативы, интереса, сужения кругозора, замедленным мышлением и некоторой его поверхностью. Нередко встречаются моменты чрезмерной возбудимости.
Вегетативные расстройства выглядят как появление себореи, жирной кожи лица и волос, повышенного слюноотделения, гипергидроза и трофических изменений на нижних конечностях.
[41], [42], [43], [44], [45]
Болезнь Паркинсона и паркинсонизм
Каждое движение обусловлено сигналами из центральной нервной системы, в частности головным и спинным мозгом. Такая патология, как болезнь Паркинсона проявляется постепенной утратой контроля над двигательной активностью.
Болезнь Паркинсона и паркинсонизм основаны на поражении структур нервной системы, что проявляется теми или иными клиническими проявлениями.
Паркинсонизм является прогрессирующей патологией, которая выражается появлением быстрой усталости, торможением выполнения движений, тремором и увеличенным тонусом мышц.
В зависимости от причины возникновения данное расстройство может быть первичным, когда нейроны поражаются в результате возрастных изменений, вторичным – вследствие воздействия вредного фактора или как осложнение сопутствующей патологии, а также из-за генетических мутаций гена.
В понятие «паркинсонизм» входят клинические симптомы, которые присущи болезни Паркинсона, но являются одним из синдромов другой патологии.
Чаще всего первые проявления могут отмечаться после 60-ти лет, но в случае ювенильной формы возможно появление клиники еще до 40 лет. В таком случае следует рассматривать паркинсонизм Ханта с медленным течением.
Поражение нервной системы может иметь различную выраженность симптомов, однако по мере прогрессирования патологии и отсутствии патогенетической терапии интенсивность нарастает настоль, что существенно страдает качество жизни.
Грубые неврологические нарушения способствуют появлению дисфункции глотания, в результате чего человек быстро теряет вес. Кроме того вследствие минимальной двигательной активности и длительного обездвиживания повышается риск присоединения дыхательных нарушений и пролежней. Это объясняется уменьшенным дыхательным объемом и расстройством кровообращения.
Существует некое разделение патологии на клинические формы паркинсонизма. Так, выделяют ригидно-брадикинический, дрожательно-ригидный и дрожательный вид.
При ригидно-брадикинической форме отмечается увеличение мышечного тонуса по пластическому виду, которое прогрессирует торможением активных движений, заканчивая полным обездвиживанием. Кроме того стоит обратить внимание на появление мышечных контрактур и типичной позы пациента с полусогнутыми руками, ногами, опущенной головой и согнутой спиной.
Данная форма относится к неблагоприятным, проявляется в результате атеросклеротических изменений и после перенесенного энцнфалита.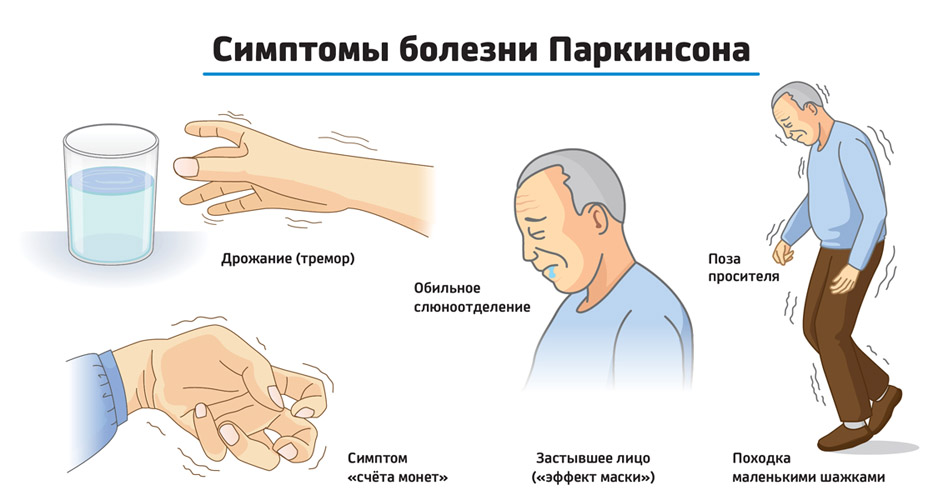
Еще одна форма — дрожательно-ригидная, отличается присутствующим дрожанием конечностей дистальных отделов. Помимо этого наблюдается присоединение скованность в выполнении произвольных двигательных актов.
Для следующей формы (дрожательной) присуще постоянное или периодическое дрожание средней и крупной амплитуды, затрагивающий язык, нижнюю челюсть и мимику.
Произвольные движения выполняются в полном объеме и с нормальной скоростью. Такая форма отмечается при паркинсонизме после травмы или энцефалита.
Человек частично утрачивает контроль над движениями, мышцами и телом в целом. Это происходит в результате поражения черной субстанции, в которой происходит соединение между обоими полушариями и обеспечивается ориентация в пространстве.
Сосудистый паркинсонизм
Редкой формой патологии является сосудистый паркинсонизм, как вторичное поражение церебральной ткани. Причиной возникновения болезни считается ишемический или геморрагический генез нарушений связи между базальными узлами, средним мозгом и фронтальными долями.
Распространенность данного расстройства не превышает 15% всех случаев патологии. Наиболее частой причиной является артериопатия вследствие гипертонической болезни.
Поражение мелкого калибра церебральных сосудов может представлять собой гипертоническую, сенильную микроангиопатию, амилоидную ангиопатию, васкулит и васкулопатии (СКВ, узелковый полиартериит), а также наследственное поражение сосудов.
Крупные церебральные артерии могут быть поражены атеросклерозом или менинговасулярным сифилисом. Кроме того кардиогеннаяэмболия, гипокическая энцефалопатия, артериовенозная мальформация, коагулопатии и антифосфолипидный синдром также могут оказывать негативное воздействие на сосуды мозга.
Сосудистая форма обладает некоторыми особенностями. Для него характерно двустороннее поражение, симметричная симптоматика, отсутствие дрожания в покое, неэффективность дофаминергических средств, выраженная клиника в аксиальных отделах и ногах, ранее изменение походки, а также отсутствие дискинезии при продолжительном использовании леводопы.
Из сопутствующих симптомов стоит выделить появление на ранних сроках псевдобульбарного синдрома тяжелой формы, расстройства мочеиспускания нейрогенного характера, деменции, мозжечковой атаксии и очаговой симптоматики.
Лекарственный паркинсонизм
Причиной появления лекарственного паркинсонизма являются препараты – нейролептики и другие средства, способные тормозить дофаминовые рецепторы (циннаризин, метоклопрамид), и симпатолитики (резерпин), которые способны истощать запасы дофамина в пресинапсе.
Лекарственная форма отличается быстрым прогрессированием, наличием в анамнезе приема определенного лекарственного средства, двусторонней клиникой, которая отмечается на симметричных участках тела.
Кроме того не отмечается типичный тремор в покое, а присутствует постуральное дрожание. Важной особенностью является регрессия клинических проявлений после прекращения дальнейшего приема препарата.
Однако стоит понимать, что процесс уменьшения выраженности симптомов может происходить на протяжении нескольких месяцев, а в некоторых случаев занимает годы.
Если проявления не отличаются высокой интенсивностью, патология может постепенно прогрессировать, разрушая все большее количество нейронов. В таком случае даже после отмены лекарственного средства могут продолжать присутствовать симптомы заболевания.
Идиопатический паркинсонизм
Хроническое разрушение дофаминовых нейронов хронического течения может провоцировать развитию такой патологии, как первичный или другими словами идиопатический паркинсонизм.
Патология отмечается после 60-ти лет и требует постоянной медикаментозной поддержки, учитывая тот факт, что является неизлечимой.
Типичными признаками данной формы считается асимметрия симптомов, когда клинические проявления наблюдаются с одной стороны. Начало проявлений может быть представлено легким дрожанием пальцев рук, слегка заметным торможением функции речи и отсутствие непроизвольных движений при ходьбе.
Идиопатическая форма также характеризуется нехваткой сил и энергии, разбитостью, психоэмоциональными нарушениями и бессонницей. Кроме того привычные ранее действия вызывают затруднения для их выполнения.
Кроме того привычные ранее действия вызывают затруднения для их выполнения.
Дрожь в руках начинается с пальцев и может переходить на нижние конечности. «Движения» пальцев рук напоминают перекатывания чего-либо, а в ногах дрожание может беспокоить лишь одну конечность.
Тремор усиливается при нарушении психоэмоционального равновесия, когда появляется чувство беспокойства и возбужденности. Наоборот, уменьшение выраженности дрожания отмечается во время сна. Двигательная активность существенно не страдает, однако приносит некий дискомфорт при выполнении.
Вторичный паркинсонизм
В случае, когда паркинсонизм становится осложнением определенной патологии, в процессе патогенеза которой отмечаются метаболические нарушения и структурные изменения, следует заподозрить вторичную форму.
Причиной ее развития могут стать сосудистые и инфекционные поражения тканей мозга, ЧМТ, интоксикации, вызванные длительным приемом лекарственных средств, гидроцефалия, а также онкологические новообразования мозга.
Вторичная форма наблюдается значительно реже болезни Паркинсона и имеет определенные отличительные признаки. К ним стоит отнести отсутствие дрожания в состоянии покоя, недостаточный эффект от такого лекарственного препарата, как леводопа, быстрое появление нарушения когнитивных функций и присутствие клинических симптомов пирамидного и мозжечкового происхождения.
Клиника вторичного паркинсонизма обусловлена причиной его развития, что ухудшает прогноз для жизни. Кроме поражения нервных клеток черного вещества, отмечается дисфункция некоторых звеньев связи корковых, подкорковых и стволовых структур, благодаря которым обеспечивается двигательная активность.
Стоит отметить, что диагностика требует тщательного исследования и выявления истинной причины появления болезни. Так, возможно, вторичный паркинсонизм может быть следствием появления новообразования в полости черепа, что после оперативного вмешательства улучшит состояние больного.
Также в случае приема на протяжении продолжительного отрезка времени определенных лекарственных средств (нейролептиков) можно заподозрить постепенное появление данного расстройства.
В процессе диагностики необходимо помнить, что паркинсонизм может развиваться после перенесенной травмы или энцефалита в прошлом. В связи с этим патология требует тщательного сбора анамнеза с учетом клинических проявлений и состояния пациента.
Токсический паркинсонизм
Поражение нейронов головного мозга может стать следствием длительной интоксикации различными вещества, например, оксидом углерода, ртутью, ФОС, метанолом, свинцом и многими другими. Наиболее часто наблюдаются интоксикации из-за воздействия марганца, сероуглеродом и гербицидами.
Токсический паркинсонизм также может развиваться после длительного приема героина и «экстази», которые используются для получения наркотического действия. Кроме того необходимо учитывать, что поражение стритума отмечается под воздействием метилового спирта, а черная субстанция разрушается под влиянием МФТП, гексана и свинца. Реже всего встречается поражение бледного шара в результате действия угарного газа, цианидов или марганца.
В зависимости от локализации пораженного участка мозга развиваются определенные клинические симптомы, и наблюдается различный ответ на прием леводопы.
Токсическая форма может регрессировать или находится на одной стадии при условии прекращения воздействия патологического фактора. Но под влиянием марганца, а также после его прекращения отмечается медленное прогрессирование паркинсонизма и нарастание симптомов.
Ювенильный паркинсонизм
Отдельной формой первичного паркинсонизма наследственного генеза является ювенильная форма. Наиболее подробно он изучался только на протяжении последних 10-15-ти лет.
Женщины страдают чаще. Что характерно патология поражает родственников вследствие передачи по аутосомно-доминантному типу. Первые клинические проявления могут наблюдаться в 15-35 лет, в редких случаях паркинсонизмом болеют дети более раннего возраста.
Ювенильный паркинсонизм имеет ряд особенностей, среди которых нужно выделить отсутствие и других психических нарушений даже при длительном течении. Однако для патологии характерно появление повышенного сухожильного рефлекса в сочетании с пирамидными симптомами.
Однако для патологии характерно появление повышенного сухожильного рефлекса в сочетании с пирамидными симптомами.
Заболевание может прогрессировать на протяжении нескольких десятков лет, а также стоит отметить, что прогноз относительно благоприятный.
Ген, мутации которого является причиной развития ювенильной формы, был открыт в последние годы 20-го столетия. Данный ген кодирует белок паркин, который располагается в цитозоле и Гольджи. При ювенильной форме патологии паркин отсутствует во всех церебральных клеточных структурах.
Марганцевый паркинсонизм
«Манганизм» представляет собой клинический синдром, характеризующийся повышенным уровнем марганца. Впервые о нем заговорили еще в середине 19-го столетия, когда у добытчиков руды появилось нарушение походки, речевой функции, повышенное слюноотделение и скудность лицевой мимики.
Марганцевый паркинсонизм развивается в результате длительного вдыхания соединений марганца. Это может наблюдаться у сварщиков, производителей стали и аккумуляторов, бактерицидных средств и бензина.
Помимо этого стоит учитывать, что марганцевая интоксикация может нарастать при долгом парентеральном питании, почечной или печеночной недостаточности, а также при регулярных сеансах гемодиализе.
Основными клиническими проявлениями патологии является замедление движений, скованность мышц, «петушиная» походка, падения и дисфункция речи.
В процессе исследования МРТ отмечается визуализация скопления марганца в области базальных узлов. Марганцевый паркинсонизм не поддается терапевтическому влиянию леводопы, поэтому в лечении применяются хелатирующие агенты. Стоит помнить, что даже после прекращения воздействия марганца на организм, данного расстройства может продолжать прогрессировать до нескольких лет.
Постэнцефалитический паркинсонизм
Эпидемический энцефалит даже в легкой степени может иметь клинические проявления нарушения ЦНС в виде медленно нарастающего замедления движения, тремора и скованности мышц.
Постэнцефалитический паркинсонизм может выражаться эндокринными, сосудистыми или психогенными симптомами. Они наблюдаются в острой стадии энцефалита и даже при коматозной форме. Помимо этого не стоит забывать, что энцефалит проявляется гриппоподобной формой, окулолетергической, психосенсорной или гиперкинетической формах, что в сочетании с симптомами существенно снижает шанс на выздоровление.
Они наблюдаются в острой стадии энцефалита и даже при коматозной форме. Помимо этого не стоит забывать, что энцефалит проявляется гриппоподобной формой, окулолетергической, психосенсорной или гиперкинетической формах, что в сочетании с симптомами существенно снижает шанс на выздоровление.
При постэнцефалитической форме отмечается повышение рефлексов сухожилий и остальные симптомы пирамидной недостаточности.
Необходимо отметить, что для данной формы патологии характерны окулогирные кризы, когда взгляд фиксируется вверх на протяжении минут или часов, причем голова запрокинута назад.
Кроме этого к симптомам криза может присоединяться сбой конвергенции и аккомодации, в результате прогрессирующего супрануклеарного паралича.
Атипичный паркинсонизм
Существует атипичный паркинсонизм, при котором отмечается появление клинических симптомов, не присущих другим формам патологии. Так, «синдром паркинсонизма плюс» основан на прогрессировании надъядерного паралича.
В 80% случаев он проявляется симметричным синдромом данного расстройства без дрожания, разгибанием головы, дискретными признаками гипокинезии, ригидности мышц конечностей и минимальным терапевтическим эффектом от приема леводопы.
Кроме того атипичной форме характеризуется вертикальным параличом зрачка с положением «внизу», когда он изменяет свое положение в процессе пассивного движения головой (феномен «кукольных глаз»).
Для паркинсонизма присущи частые падения, псевдобульбарные нарушения с речевой дисфункцией и изменением тембра голоса, особенно в начале заболевания.
В процессе прогрессии надъядерного паралича отмечается апраксия открытия глаз, изменение мимики в форме поднятых бровей, немного приоткрытого рта и западения носогубных складок. Деменция лобного типа выражается уменьшением мотивации, нарушением психоэмоционального состояния с частыми депрессиями, снижением внимания и особенно памяти.
[46], [47], [48], [49], [50], [51], [52], [53], [54], [55], [56]
Симптоматический паркинсонизм
В результате воздействия различных вредных факторов может наблюдаться симптоматический паркинсонизм. К ним относятся лекарства, такие как препараты лития, вальпроат натрия, препараты, снижающие артериальное давление и угнетающие рвотный рефлекс, флуоксетин и нейролептики.
К ним относятся лекарства, такие как препараты лития, вальпроат натрия, препараты, снижающие артериальное давление и угнетающие рвотный рефлекс, флуоксетин и нейролептики.
Клиника паркинсонизма может отмечаться при действии токсических веществ на организм, например, МФТП, метанола, марганца или окиси углерода.
Симптоматическая форма наблюдается при эндокринной патологии, когда гормоны в крови изменяют свой качественный и количественный состав, а также при метаболических нарушениях. Это могут быть кальцификаты базальных узлов или дисфункция щитовидной железы.
Не стоит забывать о генетической предрасположенности, когда отмечается мутация определенного гена, что вызывает появление нарушений и заболеваний. В эту группу относится синдром Галлервордена-Шпатца, хорея Гентингтона и другие.
Причиной появления клинических признаков могут стать перенесенные инфекционные болезни, которые способны оказывать негативное воздействие на нервную систему, например, нейросифилис, энцефалит или СПИД.
Болезнь Паркинсона: лечение заболевания | Клиника Рассвет
Быстрый переход
Все движения человеческого тела, от моргания до шага или прыжка на одной ноге, осуществляются за счет двух основных отделов нервной системы – пирамидной и экстрапирамидной систем. И если пирамидная система – это грубая регуляция движения, то экстрапирамидная – это очень тонкая настройка двигательного акта, проявляющаяся коррекцией мышечного тонуса, координации и точности осуществляемого движения.
Поражение именно экстрапирамидной системы приводит к развитию различных расстройств, проявляющихся возникновением непроизвольных движений, таких как тремор, дистония, хорея, тики и прочее.
Самым распространенным синдромом поражения экстрапирамидной системы является паркинсонизм.
Признаки болезни Паркинсона
Паркинсонизм проявляется замедлением движений и уменьшением их амплитуды (брадикинезией), скованностью, характерным повышением мышечного тонуса (ригидностью) и дрожанием конечностей в покое.
Синдром паркинсонизма может встречаться при различных состояниях:
- нейродегенеративных: болезнь Паркинсона, мультисистемная атрофия, прогрессирующий надъядерный паралич и т.д.
- наследственных заболеваниях нервной системы: болезнь Гентингтона, болезнь Вильсона и т.д.
- вторичном поражении головного мозга: инфекционный, токсический, индуцированный приемом некоторых лекарственных средств, сосудистый паркинсонизм
- и ряде других.
Более 70% случаев паркинсонизма приходится на классическую болезнь Паркинсона. Болезнь Паркинсона является распространенным заболеванием, встречается с частотой 150-200 на 100000 населения. В основном болезнь Паркинсона поражает лиц старше 60 лет. Также считается, что более поздний возраст ассоциирован с более высоким риском развития заболевания, хотя и существуют ранние формы болезни. Различается несколько форм болезни Паркинсона, для которых удается проследить определенную наследственность и передачу в ряду поколений. Тем не менее, в большинстве случаев наследственность не прослеживается, а передается лишь более высокий риск заболевания, предрасположенность к нему.
Тем не менее, в большинстве случаев наследственность не прослеживается, а передается лишь более высокий риск заболевания, предрасположенность к нему.
Что же происходит в организме при болезни?
Болезнь Паркинсона – типичный пример нейродегенеративного заболевания, при котором происходит гибель нейронов определенного участка головного мозга, черной субстанции.
Это приводит к дефициту важнейшего вещества – дофамина, что, в свою очередь, обуславливает клинические проявления заболевания – брадикинезию, ригидность и тремор покоя, неустойчивость и сутулость, а также широкий спектр симптомов, не связанных с движением (снижение обоняния, депрессия, нарушение сна, снижение артериального давления, запоры, учащенное мочеиспускание, повышенное слюно- и потоотделение).
Лечение болезни Паркинсона
Существует несколько групп препаратов, применяемых в лечении болезни Паркинсона. Основными являются препараты леводопы – синтетического аналога предшественника дофамина. Остальные препараты направлены на дополнительную стимуляцию дофаминовых рецепторов, увеличение доставки леводопы к головному мозгу и прочее.
Остальные препараты направлены на дополнительную стимуляцию дофаминовых рецепторов, увеличение доставки леводопы к головному мозгу и прочее.
Проблема лечения болезни Паркинсона заключается в том, что симптоматика (а также, соответственно, возможность постановки диагноза и назначения соответствующей терапии), проявляются, когда погибло уже более 70% нейронов черной субстанции. Именно поэтому лекарственная терапия болезни со временем становится малоэффективной и требует частой коррекции дозировок препаратов.
Существуют также хирургические методы лечения заболевания.
Хирургия при болезни Паркинсона заключается в имплантации в глубокие отделы головного мозга электродов, при помощи которых стимулируются конкретные группы нейронов, разрушаются патологические нейронные связи. Это приводит к уменьшению выраженности симптомов заболевания.
Также сейчас ведутся активные разработки в области клеточной терапии болезни Паркинсона. Хорошие результаты были показаны на животных моделях заболевания, и в данный момент начаты работы с пациентами, страдающими данной болезнью.
Возможности лечения болезни Паркинсона в клинике Рассвет
Специалисты клиники Рассвет имеют многолетний опыт работы с болезнью Паркинсона. Если у вас обнаружен один из описанных выше симптомов, либо кто-то из ваших родственников страдает заболеванием, вы можете обратиться к нашим неврологам. Здесь вам проведут полноценный неврологический осмотр, при необходимости назначат дополнительные методики инструментального обследования, подберут индивидуальную схему лечения препаратами, доказавшими свою эффективность в отношении паркинсонизма и своевременно выявят показания к оперативному применению.
Болезнь Паркинсона — что это такое, как проявляется, насколько опасна, излечима ли
Введение
Каждый человек слышал о таком заболевании как болезнь Паркинсона. Многие думают, что заболеть ей можно только в пожилом возрасте. В этой статье рассмотрим этот вопрос подробнее, а так же симптомы недуга, методы лечения и первые признаки.
Болезнь Паркинсона, что это такое?
Болезнь Паркинсона – это дегенеративные изменения, которые происходят в нервной системе. Постепенно, с небольшой скоростью они прогрессируют, и симптомы проявляются более явно. Происходит разрушение нейронов, которые ответственны за выработку нейромедиатора – дофамина. Это приводит к ригидности мышц, тремору конечностей, нарушению координации движений. Это заболевание называют еще “дрожательный паралич”. Статистика говорит о том, что паркинсонизмом страдает каждый сотый пожилой человек. Чаще регистрируется у мужчин, чем у женщин. Причины появления до конца не известны.
Как проявляется синдром Паркинсона
Первые проявления не связаны с расстройством координации движений и могут появится за несколько лет до начала развития самого недуга. К ним относят:
- Гипосмия.
- Это нарушение обоняния, очень распространенный симптом у пациентов с Паркинсоном.
- Депрессия.
- Может сопровождаться тревогой и апатией.

- Может сопровождаться тревогой и апатией.
- Запоры.
- Различные нарушения сна.
- Человек беспокойно ведет себя во сне, вскрикивает, непроизвольно дергает конечностями.
- Нарушения мочеиспускания.
- Быстрая утомляемость.
- Изменение почерка.
- Мышечная скованность лица
- Больной медленно моргает, речь становится неразборчивой и лицо похоже на маску.
Первые признаки расстройства проявляются в различных сферах деятельности мозга. Объяснить это можно тем, что пока патологический процесс “добирается” до черной субстанции, он разрушает другие структуры на своем пути.
Долгое время человек может не обращать внимания на первые проявления и относить их к естественным процессам. До выраженных симптомов должен пройти длительный отрезок времени. К ним относят:
- Тремор конечностей.
- Проявляется даже когда человек находится в состоянии покоя. Может быть постуральный или интенционный тремор.

- Проявляется даже когда человек находится в состоянии покоя. Может быть постуральный или интенционный тремор.
- Подрагивания век и челюсти.
- Ригидность мышц.
- Мышцы находятся в состоянии напряжения. Спина сутулая, конечности согнуты в суставах. Больной испытывает мышечный болевой синдром.
- Гипокинезия.
- Характерен для любой формы болезни. Движения замедленны, их количество минимально. Снижается скорость действий.
- Постуральные нарушения.
- Человек часто спотыкается и падает, нарушается походка. Тяжело удерживать центр тяжести.
- Слюнотечение.
- Объем выделений из слюнных желез увеличивается, это затрудняет речь, она становится неразборчивой. Появляются проблемы со сглатыванием.
- Деменция.
- Уменьшаются интеллектуальные способности, память, рассеивается внимание. Человек с трудом обучается новому. Может происходить изменение личности.
- Импотенция.
Проявление болезни в молодом возрасте
Суждение о том, что синдром Паркинсона характерен только для пожилых людей – ошибочно. Бывают случаи, когда недуг возникает у молодых людей в возрасте от 20-45 лет, и носит название раннего паркинсонизма. От общего числа регистрируемых случаев ранний паркинсонизм составляет 10%. Симптомы не обычны, что затрудняет диагностику болезни.
Бывают случаи, когда недуг возникает у молодых людей в возрасте от 20-45 лет, и носит название раннего паркинсонизма. От общего числа регистрируемых случаев ранний паркинсонизм составляет 10%. Симптомы не обычны, что затрудняет диагностику болезни.
Большое влияние на возможность проявления, оказывает генетические факторы вкупе с внешними. Поражаются не только нейроны, ответственные за движения, но и другие отделы головного мозга, поэтому в молодом возрасте болезнь проявляется не только двигательными нарушениями.
У молодых, недуг имеет вялотекущее, мягкое развитие. В пожилом возрасте развитие заболевание более быстрое. Наличие хронических болезней и общее состояние здоровья так же влияет на ход процесса.
К нетипичным симптомам можно отнести:
- Дистонию – болезненные сокращения мышц конечностей. Врач может спутать такие проявления с артритом суставов, это существенно затрудняет диагностику.
- Дискинезию – непроизвольные подергивания и движения конечностями, может возникнуть из-за приема допаминосодержащих лекарств.

Развитие заболевания
Самая распространенная классификация стадий болезни это предложенная Хеном и Яром в 1967 году. Всего стадий – пять. Каждая из них описывает тяжесть течения недуга. Рассмотри подробнее.
Нулевая стадия
Болезнь уже начала развиваться, но пока никак себя не обнаруживает, однако уже разрушает определенные участки мозга. Это может проявится в незначительной забывчивости или рассеянности. Слегка изменяется восприятие запахов.
Первая стадия
Признаки проявляются с одной стороны тела. Поражаются конечности слева или справа. Руки и ноги едва заметно подрагивают, тремор усиливается при стрессах и нервном напряжении. Можно заметить некоторые изменения в жестикуляции, речи, осанке человека.
Вторая стадия
Затрагивается и другая часть тела, незначительно проявляется постуральная неустойчивость. Развиваются такие симптомы как: нарушение координации движений, нарушение равновесия, больному сложно выдерживать физические нагрузки.
Третья стадия
Характеризуется умеренной постуральной неустойчивостью, но человек еще в состоянии обходится без сторонней помощи.
Четвертая стадия
Больной уже не в состоянии справляться самостоятельно со своими нуждами. Требуется специальный медицинский уход или помощь родственников. Теряется двигательная активность, человек не может ходить и стоять без опоры.
Пятая стадия
Пациент прикован к постели.
Как быстро прогрессирует болезнь Паркинсона?
Скорость развития болезни зависит от возраста в котором она проявилась, экологии, уровня медицинской помощи. В среднем у людей заболевших в молодом возрасте, болезнь развивается в течение 30-40 лет. У пациентов сорокалетнего возраста – 20 лет, а у пожилых людей 5-7 лет. В четверти случаев в течение первых пяти лет развития недуга может наступить инвалидность, а потом и летальный исход. Практически у 100% людей страдающих заболеванием 15 лет и более регистрируется тяжелая степень инвалидности и неизбежная смерть.
Излечима ли болезнь Паркинсона?
Нет, полностью вылечить недуг не представляется пока возможным. Однако существует большое количество медицинских препаратов, направленных на замедлении процессов развития и улучшение двигательных функций. Люди могут длительное время быть дееспособными и не прикованными к постели.
Как уменьшить тремор при болезни Паркинсона?
Невозможно полностью вылечить тремор, но есть варианты как уменьшить его проявления и восстановить повседневную активность пациента. Применяют следующие препараты:
Антагонисты адренорецепторов
Очень часто применяются и оказывают сильный эффект, благодаря своему действию на Р2-рецепторы периферических мышечных веретен. Не рекомендуются пациентам с сердечной недостаточностью и сахарным диабетом. Не вызывают побочных эффектов со стороны ЦНС.
Примидон
Специальное противосудорожное средство. К побочным эффектам относят сонливость. Назначают в небольших дозах 25мг и постепенно увеличивают до 50 мг. Принимать нужно на ночь.
Принимать нужно на ночь.
Ингибиторы карбоангидразы
Успешно используются для коррекции тремора, иногда вызывают побочные эффекты в виде парестезии и изменений вкуса.
Бензодиазепины
Применяются тогда, когда другие медицинские препараты не дают должных результатов. Приносят небольшое облегчение, но не устраняют тремор полностью. Самые известные из них – Клоназепам (длительного действия) и Ксанакс (короткого действия).
Хирургическое лечение
Крайняя мера, когда тремор не поддается лечению консервативными методами и сильно мешает существованию пациента. Эффективен такой метод, как стереотаксическая таламотомия. Проводится односторонне, и существенно уменьшает симптоматику в контралатеральных конечностях.
Постуральные нарушения при болезни Паркинсона
Способность сохранять равновесие тела в различных позах это одна из важнейших особенностей локомоторной системы. Поддержание вертикального состояния человека очень сложный процесс, который задействует не только опорно-двигательный аппарат, но и центральную нервную систему, вестибулярную, зрительную. При БП происходит разрушение дофаминергических нейронов, это приводит к нарушениям координации, потере равновесия и другим постуральным нарушениям. Изменения постуральных функций до конца не изучено, но в настоящее время их принято считать одним из основных симптомов БП, вместе с тремором, ригидностью и гипокинезией.
При БП происходит разрушение дофаминергических нейронов, это приводит к нарушениям координации, потере равновесия и другим постуральным нарушениям. Изменения постуральных функций до конца не изучено, но в настоящее время их принято считать одним из основных симптомов БП, вместе с тремором, ригидностью и гипокинезией.
Постуральные нарушения проявляются на последних стадиях болезни. Рефлексы нарушены, ослаблены или совсем отсутствуют. Оценить степень выраженности можно по количеству падений в день, фризинг синдрому и его частоте, наличию пропульсий, нарушении равновесия и устойчивости, способности преодолевать ретропульсию. Коррекция позы не дает значимых результатов.
Изменения походки
Одним из наиболее ярких симптомов БП является нарушение походки. По мере ее изменения можно определить тяжесть состояния пациента. Деградация двигательных функций является самостоятельным проявлением болезни. Вначале снижается скорость ходьбы и уменьшается величина шага. Походка приобретает шаркающий характер. Человек почти не отрывает ног от пола. Шаг – семенящий. Если пациент куда-то торопится, он увеличивает скорость ходьбы, но не может увеличить длину шага. Страдает шейный отдел позвоночника, это формирует сгорбленную осанку и в дальнейшем кифоз. При движении тело наклоняется вперед. Человеку сложно удерживать центр тяжести, он может резко застыть во время ходьбы. Застывания могут быть длительными. Наблюдается пропульсия, летеропульсия и ретропульсия. На поздних стадиях больной не в состоянии балансировать, это ведет к частым падениям.
Человек почти не отрывает ног от пола. Шаг – семенящий. Если пациент куда-то торопится, он увеличивает скорость ходьбы, но не может увеличить длину шага. Страдает шейный отдел позвоночника, это формирует сгорбленную осанку и в дальнейшем кифоз. При движении тело наклоняется вперед. Человеку сложно удерживать центр тяжести, он может резко застыть во время ходьбы. Застывания могут быть длительными. Наблюдается пропульсия, летеропульсия и ретропульсия. На поздних стадиях больной не в состоянии балансировать, это ведет к частым падениям.
Как улучшить состояние больного?
Если была диагностирована болезнь Паркинсона, это означает, что врач незамедлительно назначит лекарства. Устанавливается темп развития недуга, его продолжительность, степень тяжести, стадия, хронические болезни в анамнезе пациента. Назначаются не самые мощные средства – Селегилин и Прамипексол. Для начальной стадии их будет вполне достаточно. Кроме этого рекомендуется физиотерапия, специальная диета и лечебная физкультура.
В последние годы была отмечена высокая эффективность препарата Леводопа. Его активные вещества преобразуется в головном мозге в дофамин. Это позволяет снизить тремор, расслабить мышцы, наладить двигательную активность. При своевременном назначении препарата, даже частично обездвиженные пациенты обретают способность нормально передвигаться. К сожалению, спустя 5 лет постоянного приема этого препарата он становится малоэффективен. Пациент может потерять контроль над движениями. Введение дозы не возвращает былую активность.
Операционное вмешательство проводят очень редко, в случаях когда пациенту не помогает медикаментозная терапия.
Даже при самом высококлассном лечении, болезнь будет неумолимо прогрессировать. Поэтому родным и близким людям, следует заранее поинтересоваться, где можно получить специализированные навыки для ухода за больным.
Чем опасна болезнь Паркинсона?
Болень Паркинсона приводит к серьезным последствиям, например:
- Акинезия.

- Обездвиженность наступает на поздних стадиях.
- Частые запоры.
- Связано с невозможностью нормального потребления пищи и воды, это приводит к сбоям работы желудочно-кишечного тракта. Известны случаи когда запоры приводили к смерти.
- Воспаления глаз.
- Из-за болезни Паркинсона сокращается количество моргательных движений, это приводит к конъюктивитами и воспалениям.
- Себорея.
- Увеличение выработки кожного сала, как следствие этого – различные воспаления.
- Деменция.
- Расстройство памяти, интеллектуальных способностей, изменение личности. Пациент подвержен депрессии и апатии.
Нарушения глотания
Одним из неприятных симптомов паркинсонизма является дисфункция мышц глотки. Еда выпадает изо рта человека, или наоборот падает в пищевод. Больной не контролирует процесс глотания и слюни остаются в полости рта.
К основным неудобствам относят:
- медленный прием пищи;
- еда застревает в горле;
- еда накапливается во рту;
- кашель во время приема пищи;
- сложно проглотить таблетки;
- сухость полости рта.

Облегчить эти проявления можно если:
- сидеть прямо во во время приема пищи;
- кушать маленькими порциями;
- повторять глотательные движения пока вся пища не будет проглочена;
- не торопиться;
- после принятия пищи, нужно полчаса сидеть прямо;
- губы держать сомкнутыми.
Лечение синдрома Паркинсона высокими дозами витамина Д
Всем известно, и мы уже обсуждали выше, что болезнь Паркинсона вылечить полностью не возможно. Но ее можно и нужно лечить, т.е. поддерживать нормальное состояние больного в течение всей жизни. Такой метод существует. И как бы просто это не звучало – лечение заключается в приеме витамина Д. Да-да, именно так, всего лишь витамин Д. Но на самом деле, не только витамин Д.
Есть такой замечательный врач в Бразилии – Сисеро Галли Коимбра (Cicero Galli Coimbra). Это ученый, невролог, профессор. Именно он много лет назад разработал методику лечения аутоиммунных заболеваний высокими дозами витамина Д, которая носит название “Протокол Коимбра”. Болезнь Паркинсона – это аутоиммунное заболевание, которое тоже успешно поддается лечению. Суть протокола – прием высоких доз витамина Д (от 30 000 МЕ) в сутки. Кроме витамина Д врач назначает еще ряд добавок, после того, как изучит результаты анализов. Пациент должен соблюдать диету (запрещены молочные продукты), а также обильная гидратация (не менее 2,5 литров жидкости в день).
Болезнь Паркинсона – это аутоиммунное заболевание, которое тоже успешно поддается лечению. Суть протокола – прием высоких доз витамина Д (от 30 000 МЕ) в сутки. Кроме витамина Д врач назначает еще ряд добавок, после того, как изучит результаты анализов. Пациент должен соблюдать диету (запрещены молочные продукты), а также обильная гидратация (не менее 2,5 литров жидкости в день).
Внимание!!! Самолечение не допускается!!! Все лечение должно проходить ТОЛЬКО под руководством врача, официально прошедшего обучение у профессора в Бразилии и получившего сертификат.
Заключение
В заключении можно сказать, что БП является не только старческой болезнью, но и проявляет себя в раннем возрасте. Таких случаев не много, но они есть. К основным симптомам относят тремор, изменение походки и ригидность мышц. Ее нельзя полностью вылечить и со временем больной перестает быть дееспособным. Есть медицинские препараты и хирургические операции, которые помогут замедлить разрушительные процессы и обеспечить комфортное существование максимально долго.
Есть медицинские препараты и хирургические операции, которые помогут замедлить разрушительные процессы и обеспечить комфортное существование максимально долго.
Болезнь Паркинсона: причины, симптомы и методы лечения :: Здоровье :: РБК Стиль
Болезнь Паркинсона и синдром Паркинсонизма
Словосочетание «синдром Паркинсона», которое часто ищут в сети, не является корректным. Существует термин «синдром паркинсонизма». Это общая категория, которая включает в себя замедленность движений, скованность в мышцах, тремор в состоянии покоя в руках или ногах. Однако этот синдром может быть проявлением разных заболеваний: не только болезни Паркинсона, но и, например, мультисистемной атрофии или болезни Вильсона. В этом материале мы рассказываем непосредственно о болезни Паркинсона.
Что такое болезнь Паркинсона
Болезнь Паркинсона — прогрессирующее нейродегенеративное заболевание, занимающее по своей распространенности второе место после болезни Альцгеймера [1]. Несмотря на большое число исследований, посвященных изучению болезни Паркинсона, причины и механизмы развития этого недуга остаются до конца неясными. Известно, что это заболевание развивается из-за постепенной гибели нейронов, вырабатывающих дофамин. Чаще всего, симптомы болезни Паркинсона появляются у людей в возрасте после 50 лет, причем по мере старения вероятность развития этой болезни повышается. Тем не менее у 5–10% пациентов проявления этого заболевания могут возникнуть в возрасте 30–40 лет и даже раньше. У мужчин болезнь Паркинсона встречается гораздо чаще, чем у женщин, что может быть связано с определенным защитным действием женских половых гормонов на нейроны, вырабатывающие дофамин.
© Andrea Piacquadio/Pexels
Симптомы болезни были описаны еще в египетских папирусах XII века, а в Библии упоминаются «люди с тремором» [2]. Название предложил французский невролог Жан-Мартен Шарко в честь британского врача Джеймса Паркинсона. Последний написал «Эссе о дрожательном параличе», в котором изложены проявления заболевания на основе наблюдений за прохожими с характерными двигательными нарушениями. Работа была опубликована в 1817 году, однако при жизни автора ее не оценили.
Простой рецепт счастья: как приучить мозг вырабатывать гормоны радости
Симптомы болезни Паркинсона
Первые очевидные признаки болезни Паркинсона — замедление двигательной активности [3]. Плавность и необходимая скорость движений в немалой степени контролируются дофамином. При болезни начинают гибнуть клетки головного мозга в области под названием черная субстанция, в которых и образуется этот нейромедиатор. Это приводит к снижению содержания дофамина. Видимые симптомы болезни Паркинсона появляются тогда, когда уже погибло около 60–80% клеток черной субстанции, части экстрапирамидной системы, находящейся в среднем мозге. Она играет важную роль в регуляции сердечной деятельности, тонуса мышц, моторных и дыхательных функций.
Некоторые ранние симптомы могут развиться за несколько лет до нарушения двигательных функций. Так, одними из первых признаков болезни Паркинсона могут быть гипо- или аносмия (снижение или отсутствие обоняния), хронический запор, а также двигательная активность человека во время сновидений (так называемое расстройство поведения в фазу сна с быстрыми движениями глаз) [4].
Спустя много лет проявляются замедленность движений и чувство мышечной скованности (ригидности) в руке и ноге на одной стороне тела, что сопровождается изменением почерка (становится мелким, буквы будто сжаты), снижением размаха руки при ходьбе, замедленной и пришаркивающей походкой. Кроме того, голос может становиться более приглушенным, а мимика — менее выразительной, лицо приобретает маскообразный вид. У многих людей с болезнью Паркинсона появляется дрожание (тремор) рук и (или) ног, который наиболее выражен в состоянии покоя. Затем схожие симптомы распространяются и на противоположную сторону тела [5]. По мере прогрессирования заболевания нарушаются осанка (человек приобретает сутулость), а также способность должным образом контролировать равновесие.
Если вовремя не начать лечение, то симптомы болезни в значительной степени нарушат повседневную активность. К ним могут добавляться себорейный дерматит (белые и желтые чешуйки на коже), нарушения сна, депрессия, тревога, галлюцинации, проблемы с памятью, трудности зрительно-пространственного восприятия [6]. В ряде случаев помимо лечения лекарствами и физическими упражнениями может быть показано хирургическое вмешательство.
Против депрессии: какие занятия «учат» мозг быть счастливее и здоровее
Как и почему наш мозг замедляет и ускоряет время
Причины возникновения болезни Паркинсона
Ученые подробно изучают это заболевание и разрабатывают методы, которые не только бы уменьшали выраженность его симптомов, но и тормозили скорость прогрессирования нарушений. Однако до сих пор точные причины развития болезни Паркинсона остаются неясными [7]. Известно, что гибель нейронов, в которых вырабатывается дофамин, связана с накоплением в них особого белка с нарушенной структурой под названием альфа-синуклеин. Предрасположенность к болезни Паркинсона объясняется как генетическими, так и внешними факторами. По данным эпидемиологических исследований, существуют критерии, приводящие к повышенному риску ее развития [8].
- Пол. Мужчины страдают болезнью Паркинсона в 1,5 раза чаще, чем женщины.
- Возраст. Основная группа пациентов — люди старше 50 лет.
- Генетика. Люди, в семейном анамнезе которых были случаи болезни Паркинсона, более подвержены ее развитию.
- Токсины. Воздействие вредных веществ (например, пестицидов) может повысить риск появления болезни.
- Травмы головы (не обязательно с потерей сознания). Среди пациентов часто встречаются те, у кого они были.
Багаж знаний: как уровень образования влияет на развитие деменции
Стадии развития болезни Паркинсона
Количество клеток головного мозга, вырабатывающих дофамин и контролирующих движения, уменьшается постепенно. Вместе с этим прогрессируют и симптомы болезни Паркинсона.
© Bret Kavanaugh/Usplash
Они могут быть разными: не обязательно люди, страдающие этим заболеванием, испытывают одни и те же проблемы одинаковой тяжести. Но есть типичные закономерности развития болезни Паркинсона [9]. Специалисты выделяют в ее течении пять стадий.
- Первый этап. Легкие симптомы, которые не мешают повседневной деятельности. Например, замедленность и незначительный тремор на одной стороне тела, изменение осанки и мимики.
- Второй этап. Симптомы прогрессируют: тремор, ригидность мышц на обеих сторонах тела. Возникают очевидные проблемы с осанкой, а также во время ходьбы.
- Третий этап. Это средняя стадия, когда развивается потеря равновесия, движения значительно замедляются, контролировать конечности становится тяжелее. Человеку сложно выполнять простые бытовые задачи: одеваться, есть, принимать ванну. На этом этапе лучше, если он будет находиться под присмотром врачей, родственников, а также квалифицированных специалистов по уходу.
- Четвертый этап. Симптомы усиливаются; больной не может стоять без посторонней помощи. Для передвижения часто требуются ходунки, обязательна ежедневная помощь других людей.
- Пятый этап. Самая изнурительная стадия: скованность в теле может привести к полной невозможности передвигаться и обслуживать себя. Человеку нужна инвалидная коляска, либо он становится прикованным к постели. Необходим круглосуточный медперсонал. У пациента на пятой стадии могут возникать психические осложнения — бред и галлюцинации [10].
Не то, чем кажется: как наш мозг меняет реальность
Диагностика болезни Паркинсона
Специального теста для обнаружения болезни Паркинсона не существует. Диагноз ставится на основании истории болезни, физикального и неврологического обследования, с учетом анализа жалоб и симптомов [11]. Методы нейровизуализации, такие как компьютерная томография или магнитно-резонансная томография, могут использоваться для исключения других состояний. В некоторых странах может также проводиться исследование для оценки сохранности переносчика дофамина в клетках головного мозга (DaTscan), что помогает врачам в сложным случаях подтвердить или опровергнуть диагноз болезни Паркинсона.
Кто такие майнд-коучи и зачем нужно тренировать мозг
Лечение болезни Паркинсона
Терапия основана на изменении образа жизни, медикаментозном лечении и физических упражнениях [12]. Больному нужны адекватный отдых, физическая активность и сбалансированная диета. Важную роль играет нормализация сна. Хронический недосып приводит к сбоям в работе организма и повышенной выработке кортизола — гормона стресса, который также может влиять на развитие нейродегенеративных заболеваний. Во многих случаях требуются работа с логопедом для улучшения речи, а также лекарства, которые помогут контролировать различные физические и психологические симптомы.
© Karolina Grabowska/Pexels
Препараты восполняют нехватку дофамина или имитируют его действие в головном мозге. Иногда применяются антихолинергические лекарства, которые могут помочь уменьшить тремор. Большинство из них приносят кратковременное облегчение при движении. Препараты может назначать только врач, контролирующий процесс лечения, так как они имеют потенциальные побочные эффекты и противопоказаны для самостоятельного применения. Хирургические операции рассматриваются, когда одних лекарств и изменения образа жизни становится недостаточно для контроля симптомов болезни. К таким операциям относится, например, имплантация электродов для хронической электрической стимуляции глубоких структур головного мозга или установка помпы (насоса) с лекарственным препаратом для его непрерывного введения [14].
Приступать к лечению нужно как можно скорее. Болезнь Паркинсона чревата осложнениями из-за нарушения контроля движений: в легких и ногах малоподвижных пациентов могут образовываться тромбы, не исключены фатальные травмы из-за падений. Поддерживающая терапия помогает уменьшить неприятные симптомы, а также значительно улучшить качество жизни.
Нейропластичность: как заставить мозг лучше работать
Профилактика болезни Паркинсона
Из-за отсутствия знаний о причинах болезни трудно определить способы, чтобы ее избежать. По данным исследований, на ее развитие влияют образ жизни, в том числе питание и физическая активность [15]. Ученые утверждают, что немаловажную роль в профилактике играют антиоксиданты и аэробные упражнения.
Кроме того, любители кофе и зеленого чая реже страдают от болезни Паркинсона [16], [17]. Генетическая предрасположенность не означает, что человек обязательно заболеет, но она увеличивает риски.
11 знаменитостей, которые справились со сложным диагнозом
Коронавирус и болезнь Паркинсона
Вопрос взаимодействия заболеваний стоит особенно остро, потому что пожилые люди больше подвержены осложнениям от COVID-19. А это может усугубить и без того непростое течение болезни Паркинсона [18]. К тому же вирусы быстрее распространяются в местах скопления людей, например, в домах престарелых. Пожилые люди должны избегать толпы и соблюдать правила гигиены, а их комнаты необходимо держать в чистоте и проветривать. Врачи советуют делать прививки по необходимым показаниям, обсудить которые можно с лечащим врачом.
Как не заболеть простудой и гриппом: простые правила
#пронауку: зачем мозг внушает нам нереальность смерти
Комментарий эксперта
Селивёрстов Юрий Александрович, научный сотрудник ФГБНУ НЦН, врач высшей категории, к.м.н. Член образовательного комитета Европейской секции International Parkinson and Movement Disorder Society
«В целом у пациентов с классической болезнью Паркинсона продолжительность жизни после появления первых симптомов сопоставима с таковой у людей без этого недуга. Тем не менее темпы течения заболевания могут варьироваться в зависимости от большого числа как модифицируемых, так и немодифицируемых факторов.
Скорость прогрессирования болезни Паркинсона зависит как от большого числа индивидуальных генетических особенностей человека, так и от его образа жизни. Лечение специальными противопаркинсоническими препаратами позволяет пациенту оптимизировать режим повседневной физической и когнитивной активности, а это, в свою очередь, замедляет нарастание выраженности симптомов болезни Паркинсона. Стремительное ухудшение состояния пациента, несмотря на адекватное лечение, может свидетельствовать об альтернативном диагнозе.
В настоящее время методов, позволяющих вылечить болезнь Паркинсона, не существует, о чем необходимо помнить при встрече с различного рода рекламой на эту тему. Однако не стоит пренебрегать симптоматическим лечением: оно помогает значительно улучшить качество жизни человека с этим заболеванием. По мере прогрессирования болезни Паркинсона требуется соответствующим образом корректировать дозы и набор лекарств.
За исключением редких случаев (чаще всего до 50 лет) болезнь Паркинсона не связана с каким-то одним определенным геном, и риск ее развития у родственников пациента лишь немного выше, чем в среднем по популяции».
Болезнь Паркинсона — лечение, диагностика, причины возникновения, симптомы и признаки: классификация препаратов в схеме терапии, стандарт и новые методы, реабилитация, клинические рекомендации
Болезнь Паркинсона относится к грозным и опасным заболеваниям ЦНС.
Современная медицина до сегодняшнего дня не может дать точного ответа о причинах развития данного заболевания.
Тем не менее достаточно хорошо изучено течение болезни Паркинсона и разработан специальный комплекс лечения. Лечится ли, и как именно, болезнь Паркинсона, расскажет наша статья.
Причины возникновения у мужчин и женщин
Причины возникновения данного заболевания еще не определены окончательно.
Медицинскими исследованиями на эту тему всего лишь выдвигается ряд теоретических предположений.
Они в той или иной степени отвечают за развитие болезни Паркинсона:
- Присутствие в анамнезе черепно-мозговых травм. Сотрясение мозга, в особенности неоднократное может стать причиной нарушений в его работе.
- В группе риска находятся люди страдающие атеросклерозом.
- Наличие воспалительных процессов в тканях головного мозга.
- Генетические патологии, в результате которых были повреждены мозговые нейроны.
- Недостаточное количество витамина Д в организме, которое может быть связано с отсутствием пребывания на солнечном свете. В силу возрастных изменений свойство организма накапливать витамин Д благодаря солнечному излучению исчезает.
По этой причине пожилым людям необходимо разнообразить свой рацион питания содержащими его продуктами.
- Наследственный фактор тоже играет большую роль. Большинство людей, страдающих от болезни Паркинсона, имеют родственников с таким же заболеванием.
- Отравления токсическими веществами, которые негативно воздействуют на мозговые нейроны.
- Влияние свободных радикалов на организм. Взаимодействуя с клетками мозга, они вызывают окисление электронов.
Симптомы и признаки
К первым симптомам относится наличие тремора одной из конечностей в состоянии покоя. Постепенно заболевание начинает прогрессировать и симптоматика нарастает.
При волнении или беспокойстве у больного возникает дрожь в руках или начинает трястись голова. При попытке сосредоточиться дрожь может усиливаться.
В запущенных ситуациях помимо тремора головы и конечностей может возникать дрожь губ или век, усиленное моргание.
К основным признакам болезни Паркинсона относятся:
- замедление и скованность в движениях;
- застывание в неизменной позе на несколько десятков минут;
- походка становится «шаркающей»;
- эффект маски на лице;
- монотонная и тихая речь без эмоциональной окраски;
- регидность мышц или их повышенный тонус;
- больной, находясь в постоянном напряжении, становится сутулым. Суставы конечностей всегда немного согнуты;
- поздние стадии болезни характеризуются постуральной неустойчивостью;
- появляются вегетативные нарушения. Поверхность кожи приобретает большую жирность;
- присутствует повышенное слюнотечение и потливость;
- могут появиться проблемы с дефекацией и мочеиспусканием.
При болезни Паркинсона редко страдают интеллектуальные способности больного. Чаще всего больные сохраняют способность ясно мыслить.
Тем не менее при данном заболевании происходит замедление мыслительных способностей, память ухудшается, пациенту становится труднее выражать свои мысли. Иногда болезнь сопровождается обеднением эмоций и развитием депрессивных состояний.
Стандарты диагностики
Когда больной или люди из его близкого окружения замечают определенные нарушения в поведении и движениях, как правило, обращаются к доктору — терапевту.
Врачом на основании жалоб и характерных симптомов предполагается развитие болезни Паркинсона.
Далее пациент получает направление на консультацию невролога. Диагноз подтверждается при помощи ряда диагностических процедур и клинических проявлений.
В ходе неврологического обследования оценивается походка, координация и выполнение некоторых простых ручных задач. Особое внимание уделяется функциям обоняния человека.
Для постановки точного диагноза используются следующие диагностические мероприятия:
- Забор крови для анализов. Это нужно для того, чтобы оценить состояние щитовидки и печени.
- Магниторезонансная или компьютерная томография. Помогает в полной мере изучить состояние головного мозга и исключить наличие в нем опухолевых процессов.
- Позитронная эмиссионная томография. Позволяет определить пониженный уровень дофамина в головном мозгу.
Этот метод достаточно информативен, но на сегодняшний день доступен далеко не во всех лечебных учреждениях.
- Эффективность препаратов. Для подтверждения или опровержения диагноза больному могут быть назначены препараты, которые используются в лечении болезни Паркинсона с дофамином. Спустя некоторое время после начала терапии оценивается их действие.
Что делать и как лечить: где и какой врач лечит недуг у пожилого человека
Терапевтические меры при болезни Паркинсона, которая прогрессирует достаточно медленно, но неуклонно, заключаются в следующих принципах:
- Ликвидация присутствующей симптоматики и снижение ее проявлений.
- Исключение появления новых симптомов и прогрессирования болезни.
- Улучшение качества жизни человека и его общего состояния.
Основным принципом лечения является комплексный подход.
Происходит одновременное воздействие на все составляющие болезни любым возможным способом.
Несмотря на то, что основной метод лечения медикаментозный. В некоторых ситуациях терапия проводится без использования лекарств.
Схема терапии и классификация препаратов
Как убрать или уменьшить тремор при болезни Паркинсона? Основной метод лечения болезни Паркинсона. Большая часть симптомов данного заболевания возникает по причине сниженного уровня дофамина.
Поэтому больным назначаются медикаментозные средства, которые повышают уровень данного гормона, стимулируя его выработку, или имитируют его действие.
Прием дофамина не приносит положительного эффекта по той причине, что он не попадает к клеткам головного мозга.
Медикаментозные препараты подбираются в индивидуальном порядке для воздействия на сам механизм заболевания и на снятие симптомов.
Для лечения болезни Паркинсона используются группы медикаментов, которые представлены в таблице ниже.
| Группа | Препараты | Действие | Побочные эффекты |
| Препараты леводопы | Гексал, Сенемет, Левокарб, Мадопар, Наком | В организме действующее вещество трансформируется в дофамин и восполняет его дефицит. Помимо леводопы они содержат кардидопу и бенсеразид, которые повышают действие леводопы | Применение препаратов из данной группы может сопровождаться рвотой и тошнотой, болями в области живота, гипотонией, повышенным психомоторным возбуждением, расширением зрачков, нарушениями в работе ЖКТ и другими побочными явлениями. Как правило, леводопа переносится пациентами хорошо |
| Амантадины | Глудантан, Амантин, Неомидантан, Мидантан | Способствуют поддержанию необходимой концентрации дофамина | Их применение может сопровождаться головными болями, головокружениями, тошнотой, тревожностью, наличием зрительных галлюцинаций, гипотонией и связанными с ними симптомами |
| Агонисты дофаминовых рецепторов | Проноран, Каберголин, Бромокриптин, Перголид, Прамипексол | Действие заключается в стимуляции дофаминовых рецепторов | Тошнота, отечность, нарушения сна, зрительные галлюцинации |
| Ингибиторы моноаминооксидазы типа Б | Сеган, Юмекс, Селегилин | Уменьшают распад дофамина, что способствует поддержанию его концентрации | Прием может сопровождаться снижением аппетита, тошнотой, запорами, диареей, тревожностью и бессонницей. Риск возникновения побочных явлений минимальный |
| Антихолинергические | Акинетон, Паркопан, Циклодол, Когентин | Помогают снять тремор. Восстанавливают баланс дофамина с ацетилхолином | Прекращение их приема сопровождается синдромом отмены. Вызывают привыкание. Их прием может сопровождаться: сухостью слизистых оболочек рта, повышением внутриглазного давления, ускорением сердечного ритма, нарушением выделительных функций. Используются достаточно редко |
| Ингибиторы кахетол-О-метилтрансферазы | Энтакапон, Толкапон | Способствуют блокированию ферментов, которые разрушают леводопу и тем самым продлевают ее терапевтический эффект | Дискинезия, бессонница, расстройства пищеварения, ухудшение аппетита. Отмена препаратов или резкое снижение дозировки сопровождается синдромом отмены |
Новые методы хирургического вмешательства
Показано в запущенных состояниях или когда медикаментозное лечение не приносит желаемого результата.
Путем оперативного вмешательства устраняются симптомы, которые оказывают негативное воздействие на качество жизни человека: регидность мышц, неконтролируемое дрожание конечностей, затруднение передвижения.
Существует несколько типов хирургических операций, которые показаны при болезни Паркинсона:
- Глубокая стимуляция мозга. Вовнутрь мозга внедряется электрод, а в верхнюю часть грудной клетки контролирующее устройство, которые соединены между собой при помощи тонкого провода под кожей. Электро импульсы, отправляющиеся нейростимулятором, препятствуют активности электрических сигналов, что провоцируют развитие симптомов. Такое вмешательство эффективно в отношении пациентов, которые положительным образом реагируют на лечение леводопой.
- Таламотопия. В ходе операции происходит разрушение таламуса, крошечной части мозга. Это вмешательство эффективно устраняет тремор, который не лечится медикаментозно. К сожалению, данная процедура не решает других проблем.
- Субаламотомия. Хирургическое разрушение субталамуса.
- Паллидотомия. Повреждение небольшой части мозга, которая отвечает за двигательную сверх активность у пациентов с этим заболеванием.
Как бороться народными средствами
Альтернативная медицина используется с большим успехом при лечении данного заболевания. Часто применяются лекарственные травы: болиголов, кора дуба, трава саган-дайля.
В последние годы широко применяется метод академика Неумывакина с использованием перекиси водорода.
Он утверждает, что большинство невротических расстройств возникает в связи с недостатком в тканях кислорода. Перекись, проникая в кровоток, превращается в воду и О2.
Он советует использовать ее для компрессов и растираний в концентрации 1:1 с водой.
Исследования, проведенные авторитетными учеными в Израиле, показали, что курение конопли способствует снятию симптомов у больных болезнью Паркинсона. По этой причине производство сырья было легализировано для применения в терапевтических целях еще в 2011 году.
Аппаратная методика
В последнее время хорошие отзывы имеет применение физиоаппаратов Диамаг Алмаг 3.
Они являются гинераторами низкочастотных магнитных импульсов. Блок аппарата фиксируют на голове. Он работает от сети.
Его использование заключается в стимуляции мозгового кровообращения, нормализации деятельности сердечно-сосудистой системы, снижении мышечного тонуса.
Результат лечения заключается в повышении качества жизни человека и остановке прогрессирования болезни Паркинсона. Он вполне подходит для использования в домашних условиях.
Алмаг 1 используется, закрепляясь на проблемных участках тела. Он воздействует непосредственно в месте, где он работает при помощи электромагнитных импульсов.
Положительные эффекты от использования Алмаг 1 заключаются в усилении кровообращения и нормализации обменных процессов в тканях.
Наилучшие результаты будут получены от комплексного применения обоих видов аппаратов. Прежде, чем приступить к лечению стоит обязательно проконсультироваться с лечащим врачом.
Современные способы реабилитации
Абсолютно все больные, которые страдают от болезни Паркинсона, требуют реабилитации. Программы подбираются индивидуально в каждом конкретно взятом случае для всех пациентов.
Меры направлены на коррекцию двигательных нарушений, в том числе на восстановление мелкой моторики рук, а также на предотвращение побочных эффектов лечения болезни Паркинсона.
Всем больным подбирается программа ЛФК с определенным комплексом простых упражнений. Большая часть из них направлены на сохранение координации.
В особенно запущенных случаях используют роботизированные тренажеры, имеющие обратную биологическую связь.
К принципам успешной реабилитации относится систематичность занятий, а также руководство процессом опытного инструктора.
Сестринский уход за больным дома: клинические рекомендации
Уход за больным, который в состоянии обслуживать себя самостоятельно не требуется.
В таком случае необходимо только контролировать выполнение им назначений лечащего врача.
В запущенных случаях обязательно постоянное присутствие рядом чуткого, внимательного и спокойного человека, который будет обеспечивать жизнедеятельность пациента, и оказывать ему медицинскую и физическую помощь.
Желательно, чтобы эту роль выполнял родственник или квалифицированный медицинский работник.
Можно ли вылечить навсегда: прогноз
Болезнь Паркинсона: излечима или нет? Болезнь Паркинсона — неизлечимое заболевание. Тем не менее современная медицина имеет много возможностей для того, чтобы остановить развитие болезни и повысить качество жизни человека путем устранения симптомов.
Такие больные благодаря лечению могут на долгие годы сохранить социальную и профессиональную активность. У них сохраняются способности самостоятельно себя обслуживать и передвигаться.
По статистике 90 процентов людей, получающих адекватное лечение, продолжают жить нормальной жизнью более 15-ти лет с момента постановки диагноза.
Болезнь Паркинсона заболевание, еще не до конца изученное и трудно поддающееся лечению. Оно развивается постепенно, но приводит к очень тяжелым последствиям, включая полное обездвиживание.
Адекватное и своевременное лечение под контролем квалифицированного специалиста позволяет остановить прогрессирование болезни и существенно улучшает качество жизни человека на длительный период.
Болезнь Паркинсона — причины, симптомы, лечение:
Галлюцинации при болезни Паркинсона: что делать?
Галлюцинации при болезни Паркинсона – явление нередкое. Относятся они к психозам, которые чаще преследуют больных на последних стадиях, когда организм не в силах бороться с недугом. Отказ от препаратов, которые борются с паркинсонизмом, приведет к быстрому ухудшению состояния. Игнорирование галлюцинаций вызовет серьезные нарушения психики. Выход – в коррекции терапии и подборе щадящих, но эффективных нейролептиков.
Первые признаки заболевания
Недуг Паркинсона ассоциируется с трясущимися руками. Основным признаком действительно является дрожание в теле, нарушения координации. Болезнь вызывает массу неприятностей больному, окружающим его людям.
Начальная стадия заболевания проявляется нейропсихическими расстройствами:
- депрессия;
- повышенная утомляемость;
- раздражительность;
- нарушение сна;
- апатия.
Со временем состояние ухудшается, больной может страдать галлюцинациями. Сначала они возникают при сохранении ориентации, критики. Если галлюцинации не лечить, появятся бредовые нарушения. Справиться с ними крайне сложно даже опытным психиатрам, неврологам.
Галлюцинации наблюдаются у 40% больных, страдающих недугом Паркинсона. Чаще это происходит на последних стадиях.
Виды галлюцинаций
С латинского языка «галлюцинация» переводится как «бред». У человека происходит расстройство восприятия. Проявляются галлюцинации при Паркинсоне в разных формах:
Проявляются чаще всего именно зрительные видения. Больной может видеть несуществующие в действительности вещи – от животных до фантастических чудовищ, от огня с дымом до стихийного бедствия. Обычно случаются они вечером и ночью.
Больной слышит как отдельные голоса, так и разговоры нескольких людей, отличающихся по громкости. Голосовые галлюцинации наиболее опасны, поскольку человек может услышать приказ либо совет, который приведет его к опасным действиям. Если он не остановить он способен причинить вред себе либо окружающим. Не спрятанный нож, оказавшийся в руках больного, может привести к беде. Проявляются галлюцинации чаще в тишине, когда человек предоставлен сам себе.
У человека меняются вкусы, еда кажется отравленной. Вода с крана для больного имеет сладкий вкус. Иногда больной ощущает во рту постоянный привкус черемухи.
Больному кажется, будто его кусают, щипают. Иногда он ощущает воду на теле, предмет в руке. Бредовые ощущения доходят до веры в то, что под кожей ползают черви либо жуки, спрятаны монеты. У женщин может возникать бред изнасилования.
- обонятельные;
Происходят галлюцинации часто вместе со вкусовыми видениями. Человек слышит запахи, которых нет.
- висцеральные.
Больные жалуются на присутствие в организме живых существ либо предметов. Например, выводок щенят в желудке, горячий шар в голове.
Проявляются галлюцинации по-разному, но все они являются опасными состояниями для человека.
Причины появления
Основная причина галлюцинаций кроется в сложных биохимических реакциях, которые происходят в мозге больного. Бредовые состояния присущи последним стадиям болезни, когда организм больше не может сопротивляться неблагоприятным изменениям.
По результатам исследований, галлюцинации связаны с превышенным уровнем допамина. Отклонения проявляются в результате приема лекарств. Остается открытым вопрос – почему одни пациенты страдают от галлюцинаций, а другие – нет.
При болезни Паркинсона пациенту назначается множество лекарств. Часть из них повышает допамин. У человека начинаются проблемы с эмоциональным состоянием. Продолжительное применение медицинских препаратов провоцирует химические, физические изменения в мозге. Отказываться от них нельзя, чтобы не проявлялись другие симптомы недуга. Выходит замкнутый круг и что делать в таких ситуациях до конца не ясно.
Больной сталкивается с нарушениями в следующей последовательности:
- поведение не отвечает общепринятым в социуме нормам;
- исчезает стремление к изучению окружающего мира, оценке действительности;
- возникают проблемы с движением;
- развиваются галлюцинации;
- частое погружение в бредовые состояния.
Даже правильно составленная терапия не может дать гарантий в борьбе с недугом и его последствиями.
Причины возникновения галлюцинаций кроются не только в биохимических реакциях. Существуют предположения, что их провоцируют дофа-препараты, применяемые при лечении болезни Паркинсона.
Процессы, которые происходят в мозге, тяжело оценивать даже врачам с большим опытом в диагностировании. Недуг Паркинсона часто развивается при отклонениях в обмене серотонина. Чтобы скорректировать происходящие нарушения, пациентам назначают прием лекарств, содержащих дофа. Препараты снижают показатель серотонина, из-за чего развиваются галлюцинации.
Задача специальных препаратов – улучшить общее самочувствие человека, страдающего недугом Паркинсона. Но они провоцируют нарушения в психике. К подобным лекарствам относятся холинолитики, дофаминомиметики. Пациент, принимающий препарат, сначала ощущает тревогу. Постепенно она сменяется зрительными галлюцинациями. Затем нарушается сон. Проявляется это внезапными пробуждениями посреди ночи: больной неконтролируемый, он не способен сориентироваться в реальности. Человек видит животных, чудовищ, людей. В нем пробуждается страх. Прекращаются галлюцинации лишь при окончательном пробуждении.
Лечение
Для проведения правильной терапии относительно галлюцинаций при недуге Паркинсона надо обратиться к психиатру, неврологу. Врачи будут контролировать состояние больного.
Пациенты и их близкие сталкиваются со сложной ситуацией, когда назначаемый медикамент устраняет один симптом, но усугубляет другой. В результате человеку назначаются препараты с противоположными спектрами действия. Выход из ситуации состоит в поиске компромисса. Если без назначения нейролептиков не обойтись, препарат должен хотя бы обладать минимальными побочными действиями. Врач должен подобрать дозировку.
Нейролептики принимаются только в крайней необходимости. Иногда часть препаратов вовсе отменяются на 3-7 дней, чтобы улучшить общее состояние больного.
Пациент и родственники не должны проводить лечение самостоятельно. Бесконтрольная терапия может привести к плачевным последствиям, когда больной навредит себе либо окружающим.
На поздних стадиях больному назначаются транквилизаторы, антидепрессанты. Они помогают предотвратить психические нарушения тяжелой степени. Это действия на свой страх и риск, поэтому консультация врача обязательна.
Коррекция схемы лечения
Если у больного проявляются галлюцинации, врач принимает решение о снижении дозы некоторых препаратов либо их отмены. Первым убирается холинолитик, затем можно пожертвовать селегилином, агонистом дофаминовых рецепторов, ингибитором КОМТ. Пациент будет принимать только леводопы. Если ситуация с галлюцинациями не улучшается, специалист пожертвует и дозой леводопы. Это приведет к двигательным дефектам у пациента. Все попытки скорректировать лечение направлены на устранение бредовых состояний, иначе повышается риск развития делирия. Тогда потребуется госпитализация.
При сложных ситуациях назначаются нейролептики, которые не позволяют нарастать симптомам паркинсонизма:
Таблетки принимаются внутрь, после еды. Надо запивать водой. Разовая доза взрослому больному 50-200 мг, два-три раза в день. Подбирается доза индивидуально, начиная с 25 мг в сутки. Терапевтический эффект наступает поэтапно: агрессивность снижается через 3-6 дней, негативизм – спустя 20-40 дней.
Начальная суточная доза – 12,5 мг. Принимается вечером. Постепенно доза увеличивается до 25 мг, пока не дойдет до максимальной (50 мг). Между очередным увеличением дозы должно пройти несколько дней. Касательно взаимодействия «Лепонекса» и леводопы проводились двухлетние исследования. Они доказали, что препараты одновременно купируют психотические симптомы и улучшают состояние моторных функций. Дозировка подбирается индивидуально, под жестким контролем врача.
Применяется внутрь, дважды в день. За 4 дня надо увеличить дозу с 50 мг до 300 мг. Затем поддерживать прием препарата. Если клинический эффект слабый можно поднять до 750 мг. Если у больного наблюдаются нарушения в работе почек и печени, дозировка составляет 25-50 мг.
Пациент должен проходить регулярную диагностику, чтобы контролировать процесс, следить за динамикой. Врач на основе новых данных сможет корректировать схему лечения.
Паркинсонизм с сопутствующим осложнением в виде галлюцинаций – серьезное испытание для пациента и его близких. Требуется тщательный контроль за состоянием больного. Своевременно скорректированное лечение поможет улучшить ситуацию.
Болезнь Паркинсона — Симптомы и причины
Обзор
Болезнь Паркинсона — прогрессирующее заболевание нервной системы, которое влияет на движения. Симптомы появляются постепенно, иногда с едва заметного тремора одной руки. Тремор является обычным явлением, но заболевание также часто вызывает скованность или замедление движений.
На ранних стадиях болезни Паркинсона ваше лицо может практически не выражать никаких эмоций. Ваши руки могут не раскачиваться при ходьбе.Ваша речь может стать тихой или невнятной. Симптомы болезни Паркинсона ухудшаются по мере того, как ваше состояние со временем прогрессирует.
Хотя болезнь Паркинсона нельзя вылечить, лекарства могут значительно улучшить ваши симптомы. Иногда ваш врач может предложить операцию, чтобы отрегулировать определенные области вашего мозга и улучшить ваши симптомы.
Симптомы
Признаки и симптомы болезни Паркинсона могут быть разными для всех.Ранние признаки могут быть незначительными и оставаться незамеченными. Симптомы часто начинаются на одной стороне тела и обычно остаются хуже на этой стороне даже после того, как симптомы начинают влиять на обе стороны.
Признаки и симптомы Паркинсона могут включать:
- Тремор. Тремор или тряска обычно начинается в конечности, часто в руке или пальцах. Вы можете потирать большой и указательный пальцы взад и вперед, это известно как тремор, вызывающий катание таблеток. В покое рука может дрожать.
- Замедленное движение (брадикинезия). Со временем болезнь Паркинсона может замедлить ваши движения, делая простые задачи трудными и отнимающими много времени. При ходьбе ваши шаги могут стать короче. Иногда бывает трудно встать со стула. Вы можете волочить ногу, пытаясь идти.
- Жесткие мышцы. Жесткость мышц может возникнуть в любой части тела. Жесткие мышцы могут быть болезненными и ограничивать диапазон движений.
- Нарушение осанки и равновесия. Ваша осанка может стать сутулой, или у вас могут быть проблемы с равновесием в результате болезни Паркинсона.
- Потеря автоматических движений. У вас может быть пониженная способность выполнять бессознательные движения, включая моргание, улыбку или размахивание руками при ходьбе.
- Изменения речи. Перед тем как говорить, вы можете говорить мягко, быстро, ругаться или колебаться. Ваша речь может быть более монотонной, чем с обычными интонациями.
- Написание изменений. Может стать трудно писать, и ваш текст может показаться мелким.
Когда обращаться к врачу
Обратитесь к врачу, если у вас есть какие-либо симптомы, связанные с болезнью Паркинсона — не только для диагностики вашего состояния, но и для исключения других причин ваших симптомов.
Причины
При болезни Паркинсона определенные нервные клетки (нейроны) в головном мозге постепенно разрушаются или умирают. Многие из симптомов связаны с потерей нейронов, которые производят в вашем мозгу химический посредник, называемый дофамином. Когда уровень дофамина снижается, это вызывает ненормальную активность мозга, что приводит к нарушению движений и другим симптомам болезни Паркинсона.
Причина болезни Паркинсона неизвестна, но, по-видимому, играют роль несколько факторов, в том числе:
Гены. Исследователи определили конкретные генетические мутации, которые могут вызвать болезнь Паркинсона. Но это нечасто, за исключением редких случаев, когда многие члены семьи страдают болезнью Паркинсона.
Однако определенные вариации генов, по-видимому, увеличивают риск болезни Паркинсона, но с относительно небольшим риском болезни Паркинсона для каждого из этих генетических маркеров.
- Триггеры окружающей среды. Воздействие определенных токсинов или факторов окружающей среды может увеличить риск поздней болезни Паркинсона, но риск относительно невелик.
Исследователи также отметили, что многие изменения происходят в мозге людей с болезнью Паркинсона, хотя неясно, почему эти изменения происходят. Эти изменения включают:
- Наличие тел Леви. Сгустки определенных веществ в клетках мозга являются микроскопическими маркерами болезни Паркинсона. Они называются тельцами Леви, и исследователи полагают, что эти тельца Леви являются важным ключом к разгадке причины болезни Паркинсона.
- Альфа-синуклеин обнаружен в тельцах Леви. Хотя многие вещества обнаружены в тельцах Леви, ученые считают, что важным из них является природный и широко распространенный белок, называемый альфа-синуклеин (альфа-синуклеин). Он находится во всех тельцах Леви в слипшейся форме, которую клетки не могут разрушить. В настоящее время это является важным объектом внимания исследователей болезни Паркинсона.
Факторы риска
Факторы риска болезни Паркинсона включают:
- Возраст. Молодые люди редко болеют болезнью Паркинсона.Обычно это начинается в среднем или позднем возрасте, и риск увеличивается с возрастом. Обычно болезнь развивается у людей в возрасте 60 лет и старше.
- Наследственность. Наличие близкого родственника, страдающего болезнью Паркинсона, увеличивает шансы на ее развитие. Однако ваши риски по-прежнему невелики, если в вашей семье не много родственников с болезнью Паркинсона.
- Пол. У мужчин вероятность развития болезни Паркинсона выше, чем у женщин.
- Воздействие токсинов. Постоянное воздействие гербицидов и пестицидов может немного повысить риск болезни Паркинсона.
Осложнения
Болезнь Паркинсона часто сопровождается этими дополнительными проблемами, которые можно лечить:
- Проблемы с мышлением. Вы можете испытывать когнитивные проблемы (слабоумие) и проблемы с мышлением. Обычно они возникают на более поздних стадиях болезни Паркинсона. Такие когнитивные проблемы плохо поддаются лечению.
Депрессия и эмоциональные изменения. Вы можете испытывать депрессию, иногда на очень ранних стадиях. Лечение депрессии может облегчить решение других проблем, связанных с болезнью Паркинсона.
Вы также можете испытывать другие эмоциональные изменения, такие как страх, беспокойство или потеря мотивации. Врачи могут назначить вам лекарства для лечения этих симптомов.
- Проблемы с глотанием. По мере прогрессирования вашего состояния у вас могут возникнуть трудности с глотанием.Из-за замедленного глотания во рту может скапливаться слюна, что приводит к слюноотделению.
- Проблемы с жеванием и приемом пищи. Болезнь Паркинсона на поздней стадии поражает мышцы во рту, затрудняя жевание. Это может привести к удушью и плохому питанию.
Проблемы со сном и нарушения сна. Люди с болезнью Паркинсона часто имеют проблемы со сном, в том числе часто просыпаются ночью, рано просыпаются или засыпают днем.
Люди также могут испытывать расстройство поведения во сне, связанное с быстрым движением глаз, которое связано с разыгрыванием своих снов. Лекарства могут помочь вам при нарушениях сна.
- Проблемы с мочевым пузырем. Болезнь Паркинсона может вызывать проблемы с мочевым пузырем, в том числе неспособность контролировать мочу или затруднения при мочеиспускании.
- Запор. У многих людей с болезнью Паркинсона развиваются запоры, в основном из-за замедленной работы пищеварительного тракта.
Вы также можете испытывать:
- Изменения артериального давления. Вы можете чувствовать головокружение или головокружение, когда стоите из-за внезапного падения артериального давления (ортостатическая гипотензия).
- Нарушение обоняния. У вас могут возникнуть проблемы с обонянием. У вас могут быть трудности с определением определенных запахов или различием запахов.
- Усталость. Многие люди с болезнью Паркинсона теряют энергию и чувствуют усталость, особенно в конце дня. Причина не всегда известна.
- Боль. Некоторые люди с болезнью Паркинсона испытывают боль либо в определенных областях своего тела, либо во всем теле.
- Сексуальная дисфункция. Некоторые люди с болезнью Паркинсона замечают снижение полового влечения или работоспособности.
Профилактика
Поскольку причина болезни Паркинсона неизвестна, проверенные способы предотвращения болезни также остаются загадкой.
Некоторые исследования показали, что регулярные аэробные упражнения могут снизить риск болезни Паркинсона.
Некоторые другие исследования показали, что люди, употребляющие кофеин, который содержится в кофе, чае и коле, реже болеют болезнью Паркинсона, чем те, кто его не пьет. Зеленый чай также снижает риск развития болезни Паркинсона. Однако до сих пор не известно, действительно ли кофеин защищает от болезни Паркинсона или имеет какое-то другое отношение. В настоящее время недостаточно доказательств, чтобы предлагать употребление напитков с кофеином для защиты от болезни Паркинсона.
07 августа 2020 г.
Болезнь Паркинсона и деменция | Johns Hopkins Medicine
Что такое болезнь Паркинсона?
Болезнь Паркинсона — это двигательное расстройство. Из-за этого мышцы могут стягиваться и становиться жесткими. Из-за этого становится трудно ходить и выполнять другие повседневные дела. Люди с болезнью Паркинсона также испытывают тремор и могут развить когнитивные проблемы, включая потерю памяти и слабоумие.
Болезнь Паркинсона чаще всего встречается у людей старше 50 лет. Средний возраст, в котором она возникает, — 60 лет. Но некоторые молодые люди также могут заболеть болезнью Паркинсона. Когда это поражает человека моложе 50 лет, это называется болезнью Паркинсона с ранним началом. У вас может быть больше шансов заболеть болезнью Паркинсона с ранним началом, если она есть у кого-то из членов вашей семьи. Чем вы старше, тем выше риск развития болезни Паркинсона. Это также гораздо чаще встречается у мужчин, чем у женщин.
Болезнь Паркинсона — хроническое и прогрессирующее заболевание.Это не проходит и со временем продолжает ухудшаться.
Что вызывает болезнь Паркинсона?
Болезнь Паркинсона возникает из-за снижения выработки дофамина в головном мозге. Отсутствие дофамина мешает мозгу координировать движения мышц. Низкий уровень дофамина также способствует ухудшению настроения и когнитивным проблемам на более позднем этапе болезни. Эксперты не знают, что чаще всего провоцирует развитие болезни Паркинсона. Болезнь Паркинсона с ранним началом часто передается по наследству и является результатом определенных генных дефектов.
Каковы симптомы болезни Паркинсона?
Симптомы болезни Паркинсона обычно начинаются слабо, а затем постепенно ухудшаются. Первые признаки часто настолько незаметны, что многие люди сначала не обращаются за медицинской помощью. Это общие симптомы болезни Паркинсона:
- Тремор, поражающий лицо и челюсть, ноги, руки и кисти
- Медленная, жесткая ходьба
- Проблемы с поддержанием баланса
- Проблемы с координацией
- Ощущение скованности в руках, ногах и туловище
- Изменения почерка
Со временем симптомы болезни Паркинсона ухудшаются и включают:
- Депрессия
- Проблемы с желудочно-кишечным трактом (например, запор)
- Проблемы с мочеиспусканием
- Проблемы с пережевыванием и глотанием пищи
- Потеря памяти
- Галлюцинации
- Деменция
- Похудание
Как диагностируется болезнь Паркинсона?
Болезнь Паркинсона бывает трудно диагностировать.Ни один тест не может его идентифицировать. Паркинсон легко принять за другое заболевание. Поставщик медицинских услуг обычно изучает медицинский анамнез, в том числе семейный, чтобы выяснить, есть ли у кого-либо в вашей семье болезнь Паркинсона. Он или она также сделает неврологический осмотр. Иногда МРТ или компьютерная томография или другое сканирование мозга могут выявить другие проблемы или исключить другие заболевания.
Как лечится болезнь Паркинсона?
Болезнь Паркинсона неизлечима.Но есть разные методы лечения, которые могут помочь контролировать симптомы. Многие лекарства, используемые для лечения болезни Паркинсона, помогают компенсировать потерю химического дофамина в мозге. Большинство этих лекарств довольно успешно помогают справиться с симптомами.
Процедура, называемая глубокой стимуляцией мозга, также может использоваться для лечения болезни Паркинсона. Он посылает в мозг электрические импульсы, чтобы помочь контролировать тремор и подергивания. Некоторым людям может потребоваться операция для лечения симптомов болезни Паркинсона.Хирургическое вмешательство может включать разрушение небольших участков ткани мозга, ответственных за симптомы. Однако эти операции выполняются редко, поскольку сейчас доступна глубокая стимуляция мозга.
Каковы осложнения болезни Паркинсона?
Болезнь Паркинсона сначала вызывает физические симптомы. Проблемы с когнитивными функциями, включая забывчивость и проблемы с концентрацией, могут возникнуть позже. По мере того как болезнь со временем ухудшается, у многих людей развивается деменция. Это может вызвать глубокую потерю памяти и затруднить поддержание отношений.
Деменция при болезни Паркинсона может вызывать проблемы с:
- Разговор и общение с другими
- Решение проблем
- Понимание абстрактных концепций
- Забывчивость
- Обращаем внимание
Если у вас болезнь Паркинсона и деменция, вы, скорее всего, не сможете жить самостоятельно. Деменция влияет на вашу способность заботиться о себе, даже если вы все еще можете физически выполнять повседневные задачи.
Эксперты не понимают, как и почему деменция часто возникает при болезни Паркинсона.Однако ясно, что деменция и проблемы с когнитивной функцией связаны с изменениями в мозге, которые вызывают проблемы с движением. Как и при болезни Паркинсона, деменция возникает при дегенерации нервных клеток, что приводит к химическим изменениям в мозге. Деменцию при болезни Паркинсона можно лечить с помощью лекарств, которые также используются для лечения болезни Альцгеймера, другого типа деменции.
Можно ли предотвратить болезнь Паркинсона?
Специалисты еще не понимают, как предотвратить болезнь Паркинсона.В некоторых случаях кажется, что существует генетическая предрасположенность к развитию болезни Паркинсона, но это не всегда так. В настоящее время ведутся исследования по поиску новых способов лечения и профилактики болезни.
Жизнь с болезнью Паркинсона
Эти меры могут помочь вам хорошо жить с болезнью Паркинсона:
- Упражнения помогают сохранить гибкость и подвижность мышц. Упражнения также высвобождают естественные химические вещества мозга, которые могут улучшить эмоциональное благополучие.
- Блюда с высоким содержанием белка могут улучшить химический состав мозга
- Физическая, профессиональная и логопедия может помочь вам заботиться о себе и общаться с другими людьми
- Если у вас или вашей семьи есть вопросы о болезни Паркинсона, вам нужна информация о лечении или вам нужна поддержка, вы можете обратиться в Американскую ассоциацию болезни Паркинсона.
Когда мне следует позвонить своему врачу?
Позвоните своему лечащему врачу, если вы или ваш близкий замечаете внезапное или значительное изменение симптомов или если меняется настроение, усиливаются симптомы депрессии или развиваются чувства самоубийства.
Основные сведения о болезни Паркинсона
- Болезнь Паркинсона — это двигательное расстройство, при котором мышцы становятся напряженными и жесткими.
- Это может затруднить ходьбу и заботу о себе.
- Это может привести к таким проблемам, как депрессия, галлюцинации и слабоумие.
- Болезнь Паркинсона будет прогрессировать, но лекарства могут помочь с некоторыми симптомами.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете анализ или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Знайте, как вы можете связаться со своим провайдером, если у вас есть вопросы.
Как диагностируют болезнь Паркинсона
Поставить точный диагноз болезни Паркинсона может быть сложно. Чтобы сделать заключение, врачи должны тщательно взвесить симптомы, семейный анамнез и другие факторы. Стандартный диагноз болезни Паркинсона в настоящее время — клинический, объясняют эксперты Центра болезни Паркинсона и двигательных расстройств Джонса Хопкинса.Это означает, что ни один анализ, например анализ крови, не может дать окончательный результат. Вместо этого должны присутствовать определенные физические симптомы, чтобы квалифицировать состояние человека как болезнь Паркинсона.
Из-за отсутствия окончательного скрининга или тестов пациенты с очень ранней болезнью Паркинсона могут не соответствовать критериям клинического диагноза. С другой стороны, отсутствие специфичности означает, что у вас может быть диагностирована болезнь Паркинсона, но позже вы узнаете, что у вас другое заболевание, которое имитирует болезнь Паркинсона.
[На что обращать внимание в бригаде по уходу за паркинсонизмом]
Новые стандарты диагностики болезни Паркинсона
До недавнего времени контрольный список для диагностики, являющийся золотым стандартом, поступал из Банка мозга Британского общества болезней Паркинсона. Это был контрольный список, которым следовали врачи, чтобы определить, соответствуют ли симптомы болезни, которые они считали. Но сейчас это считается устаревшим. Недавно вошли в употребление новые критерии Международного общества паркинсона и двигательных расстройств. Этот список отражает самое последнее понимание состояния.Это позволяет врачам поставить более точный диагноз, чтобы пациенты могли начать лечение на более ранних стадиях.
[Болезнь Паркинсона: 5 причин для надежды]
На что обращают внимание врачи при диагностике болезни Паркинсона
Определенные физические признаки и симптомы, замеченные пациентом или его или ее близкими, обычно побуждают человека обратиться к врачу. Пациенты или члены их семей чаще всего замечают следующие симптомы:
Дрожь или тремор: называется тремором покоя, дрожанием руки или ноги, которое происходит, когда пациент находится в состоянии покоя и обычно прекращается, когда он или она активен или движется
Брадикинезия: Замедление движений конечностей, лица, ходьбы или всего тела
Жесткость: скованность в руках, ногах или туловище
Нестабильность осанки: проблемы с равновесием и возможные падения
Когда пациент находится в кабинете врача, врач:
Собирает историю болезни и проводит медицинский осмотр.
Спрашивает о текущих и прошлых лекарствах. Некоторые лекарства могут вызывать симптомы, имитирующие болезнь Паркинсона.
Выполняет неврологический осмотр, проверяет ловкость, мышечный тонус, походку и равновесие.
[У вас впервые диагностирована болезнь Паркинсона? 7 вещей, которые нужно сделать сейчас]
Тестирование на болезнь Паркинсона
Не существует лабораторных или визуализирующих тестов, рекомендованных или окончательных при болезни Паркинсона.Однако в 2011 году Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США одобрило сканирование изображений под названием DaTscan. Этот метод позволяет врачам увидеть подробные изображения дофаминовой системы мозга.
DaTscan включает инъекцию небольшого количества радиоактивного препарата и установку, называемую сканером однофотонной эмиссионной компьютерной томографии (ОФЭКТ), аналогичной МРТ.
Препарат связывается с передатчиками дофамина в головном мозге, показывая, где в мозгу находятся дофаминергические нейроны. (Дофаминергические нейроны являются источником дофамина в головном мозге; потеря дофамина приводит к болезни Паркинсона.)
Результаты DaTscan не могут показать, что у вас болезнь Паркинсона, но они могут помочь вашему врачу подтвердить диагноз или исключить мимику Паркинсона.
[Болезнь Паркинсона с молодым началом]
Возможна ли ранняя диагностика?
Специалисты все больше осознают симптомы болезни Паркинсона, которые предшествуют физическим проявлениям. Признаки болезни, которые иногда проявляются до двигательных симптомов — и до формального диагноза — называются продромальными симптомами. К ним относятся потеря обоняния, нарушение сна, называемое расстройством быстрого сна, продолжающийся запор, который иначе не объясняется, и расстройства настроения, такие как тревога и депрессия.
Исследование этих и других ранних симптомов дает надежду на еще более чувствительное тестирование и диагностику.
Например, исследование биомаркеров пытается ответить на вопрос, у кого болезнь Паркинсона. Исследователи надеются, что, как только врачи смогут предсказать, что человек с очень ранними симптомами в конечном итоге заболеет болезнью Паркинсона, эти пациенты смогут получить соответствующее лечение. По крайней мере, эти достижения могут значительно замедлить прогресс.
6 безлекарственных способов улучшить самочувствие при болезни Паркинсона
Помимо лекарств, люди, живущие с болезнью Паркинсона, могут
болезнь может улучшить их здоровье и самочувствие, сохранить физическое
функции, облегчить симптомы и повысить качество жизни.Главными среди них являются
регулярные физические упражнения, здоровое питание, поддержание водного баланса и
получение достаточного количества сна.
А как насчет нетрадиционной терапии? Интегративные методы лечения, такие как йога,
массаж, пищевые добавки и различные техники движения побудили
исследования на протяжении многих лет, чтобы определить, играют ли они роль в
лечение болезни Паркинсона. Хотя жюри в основном еще нет
некоторые из них, есть многообещающие перспективы для многих немедицинских
подходы к уходу.
Вот шесть интегративных методов лечения, которые стоит рассмотреть:
Пищевые добавки
Возможно, вы слышали, что антиоксидантный кофермент Q10 или Co-Q10 может
улучшить болезнь Паркинсона. Тем не менее
Национальный институт неврологических расстройств и инсульта
остановил исследование в 2011 году по изучению эффективности Co-Q10, когда
стало ясно, что предполагаемые защитные преимущества не отличаются
из плацебо.
По этой и другим причинам целесообразно спросить своего врача,
подумываете о том, чтобы попробовать добавки — и вы никогда не должны прекращать принимать
медикамент.
Одна добавка, которая может принести пользу людям с болезнью Паркинсона
болезнь — это кальций, в основном потому, что очень много продуктов, богатых кальцием (например,
молочные продукты) также богаты белком, который может мешать
абсорбция ваших лекарств.
Движение терапии
Поскольку болезнь Паркинсона влияет на баланс и приводит к постепенному
ухудшение моторики, могут помочь некоторые виды терапии движения
противодействовать этим эффектам. Техника Александра, например —
дисциплина, которая подчеркивает осанку и равновесие — может помочь пациентам с
Болезнь Паркинсона сохраняет подвижность.
Еще одна терапия — это метод Фельденкрайза, цель которого — переобучить
тело делать сложные движения. Даже если вы не участвуете в
«Официальные» лечебные движения, такие как танцы и силовые упражнения
тренировки (поднятие тяжестей или использование тренажеров в тренажерном зале) могут помочь
облегчить некоторые симптомы. Проконсультируйтесь с врачом перед тем, как приступить к
новая программа упражнений.
Иглоукалывание
Иглоукалывание — это один из основных продуктов традиционной китайской медицины, основные
принцип состоит в том, что моделирование точек вдоль меридианов тела, или
энергетические пути, могут облегчить боль, среди других положительных преимуществ.За
по этой причине его обычно используют для лечения болезни Паркинсона в Китае.
и другие страны.
Пациенты в США, которые пробуют его, часто сообщают, что это помогает облегчить
такие проблемы, как переутомление и плохой сон. Некоторые исследования на животных
показали, что иглоукалывание может иметь нейропротекторное действие (замедлять дегенерацию
нейронов, что приводит к болезни Паркинсона), хотя эти исследования
не были воспроизведены на людях.
Болезнь Паркинсона — Лечение — NHS
Поддерживающая терапия
Существует несколько методов лечения, которые могут облегчить жизнь с болезнью Паркинсона и помочь вам справляться с симптомами каждый день.
В настоящее время прилагаются усилия, чтобы попытаться увеличить доступность этих поддерживающих методов лечения для пациентов с болезнью Паркинсона в NHS.
Местные власти могут посоветовать вам и помочь. Обратитесь в местные органы власти за оценкой потребностей в уходе и поддержке.
Подробнее о:
Оценка ваших потребностей в уходе и поддержке
Планирование ваших будущих потребностей в уходе
Физиотерапия
Физиотерапевт поможет вам уменьшить жесткость мышц и боли в суставах с помощью движений (манипуляций) и упражнений.
Физиотерапевт стремится облегчить передвижение, улучшить ходьбу и гибкость.
Они также пытаются улучшить вашу физическую форму и способность управлять вещами самостоятельно.
Узнать больше о физиотерапии
Трудотерапия
Эрготерапевт может определить проблемы в вашей повседневной жизни, например, одеться или добраться до местных магазинов.
Они могут помочь вам найти практические решения и убедиться, что ваш дом безопасен и правильно оборудован.Это поможет вам как можно дольше сохранять независимость.
Узнать больше о трудотерапии
Речевая и языковая терапия
Многие люди с болезнью Паркинсона испытывают трудности с глотанием (дисфагия) и проблемы с речью.
Логопед и лингвист часто может помочь вам решить эти проблемы, обучая упражнениям для разговора и глотания или предоставляя вспомогательные технологии.
Рекомендации по диете
Для некоторых людей с болезнью Паркинсона изменение рациона может помочь улучшить некоторые симптомы.
Эти изменения могут включать:
- увеличить количество клетчатки в вашем рационе и убедиться, что вы пьете достаточно жидкости, чтобы уменьшить запор
- увеличить количество соли в своем рационе и есть часто небольшими порциями, чтобы избежать проблем с низким кровяным давлением, таких как головокружение при быстром вставании
- внести изменения в свой рацион, чтобы избежать непреднамеренной потери веса
Вы можете обратиться к диетологу, медицинскому работнику, обученному давать советы по диете, если ваша медицинская бригада считает, что изменение диеты может вам помочь.
Хотите узнать больше?
Великобритания Паркинсона: методы лечения и лечение болезни Паркинсона
Лекарство
Лекарство можно использовать для улучшения основных симптомов болезни Паркинсона, таких как тремор и проблемы с движением.
Но не все доступные лекарства полезны для всех, и краткосрочные и долгосрочные эффекты у каждого разные.
Обычно используются три основных типа лекарств:
- леводопа
- агонисты дофамина
- Ингибиторы моноаминоксидазы-B
Ваш специалист может объяснить вам варианты лечения, включая риски, связанные с каждым лекарством, и обсудить, какие из них могут быть лучше всего для вас.
Регулярные проверки будут требоваться по мере улучшения состояния и изменения ваших потребностей.
Леводопа
Большинству людей с болезнью Паркинсона в конечном итоге требуется лекарство под названием леводопа.
Леводопа поглощается нервными клетками мозга и превращается в химический дофамин, который используется для передачи сообщений между частями мозга и нервами, контролирующими движение.
Повышение уровня дофамина с помощью леводопы обычно улучшает проблемы с движением.
Обычно его принимают в виде таблеток или жидкости и часто сочетают с другими лекарствами, такими как бенсеразид или карбидопа.
Эти лекарства предотвращают расщепление леводопы в кровотоке до того, как она попадет в мозг.
Они также уменьшают побочные эффекты леводопы, в том числе:
- плохое самочувствие
- усталость
- головокружение
Если вам прописали леводопа, начальная доза обычно очень мала и будет постепенно увеличиваться до тех пор, пока не вступит в силу.
Сначала леводопа может вызвать резкое улучшение симптомов.
Но его эффекты могут быть менее продолжительными в последующие годы — чем больше нервных клеток в головном мозге теряется, тем меньше из них поглощает лекарство.
Это означает, что доза может время от времени увеличиваться.
Длительное употребление леводопы также связано с такими проблемами, как неконтролируемые резкие мышечные движения (дискинезии) и эффекты «включения-выключения», когда человек быстро переключается между способностью двигаться (включено) и неподвижностью (выключено).
Агонисты дофамина
Агонисты дофамина действуют как заменитель дофамина в головном мозге и обладают аналогичным, но более мягким действием по сравнению с леводопой. Их часто можно давать реже, чем леводопу.
Их часто принимают в виде таблеток, но также можно приобрести кожный пластырь (ротиготин).
Иногда агонисты дофамина принимают одновременно с леводопой, поскольку это позволяет использовать более низкие дозы леводопы.
Возможные побочные эффекты агонистов дофамина включают:
- плохое самочувствие
- усталость и сонливость
- головокружение
Агонисты дофамина также могут вызывать галлюцинации и повышенную дезориентацию, поэтому их следует применять с осторожностью, особенно у пожилых пациентов, которые более восприимчивы.
У некоторых людей агонисты дофамина связаны с развитием компульсивного поведения, особенно в высоких дозах, включая азартные игры, компульсивные покупки и чрезмерно повышенный интерес к сексу.
Поговорите со своим врачом, если вы считаете, что у вас могут быть эти проблемы.
Поскольку сам человек может не осознавать проблему, важно, чтобы лица, осуществляющие уход, и члены семьи также отмечали любое ненормальное поведение и обсуждали его с соответствующим специалистом при первой же возможности.
Если вам прописали курс агонистов дофамина, начальная доза обычно очень мала, чтобы предотвратить плохое самочувствие и другие побочные эффекты.
Дозировка постепенно увеличивается в течение нескольких недель. Если плохое самочувствие становится проблемой, ваш терапевт может прописать лекарства от болезней.
Потенциально серьезным, но необычным осложнением терапии агонистами дофамина является внезапное засыпание.
Обычно это происходит при увеличении дозы и имеет тенденцию к стабилизации после стабилизации дозы.
Людям обычно советуют избегать вождения автомобиля во время увеличения дозы в случае возникновения этого осложнения.
Ингибиторы моноаминоксидазы-B
Ингибиторы моноаминоксидазы-B (MAO-B), включая селегилин и разагилин, являются еще одной альтернативой леводопе для лечения ранней болезни Паркинсона.
Они блокируют действие фермента или вещества мозга, которое расщепляет дофамин (моноаминоксидаза-B), повышая уровень дофамина.
И селегилин, и разагилин могут улучшить симптомы болезни Паркинсона, хотя их эффекты незначительны по сравнению с леводопой.Их можно использовать вместе с леводопой или агонистами дофамина.
Ингибиторы
MAO-B обычно очень хорошо переносятся, но иногда могут вызывать побочные эффекты, в том числе:
- плохое самочувствие
- головные боли
- Боль в животе
- высокое кровяное давление
Ингибиторы катехол-О-метилтрансферазы
Ингибиторы катехол-O-метилтрансферазы (COMT) назначаются людям на поздних стадиях болезни Паркинсона.
Они предотвращают расщепление леводопы ферментом COMT.
Побочные эффекты ингибиторов СОМТ включают:
- плохое самочувствие
- понос
- Боль в животе
Хотите узнать больше?
Великобритания Паркинсона: лекарственные препараты
Великобритания Паркинсона: препараты Паркинсона и компульсивное поведение
Непероральные методы лечения
Когда симптомы Паркинсона трудно контролировать с помощью одних только таблеток, можно рассмотреть ряд других методов лечения.
Апоморфин
Агонист дофамина, называемый апоморфином, можно вводить под кожу (подкожно) либо с помощью:
- однократный впрыск, при необходимости
- непрерывная инфузия с помощью небольшой помпы, которую можно носить на поясе, под одеждой или в сумке
Duodopa
Если у вас сильные колебания между включением и выключением, можно использовать тип леводопы, называемый дуодопой.
Это лекарство представляет собой гель, который непрерывно закачивается в кишечник через трубку, проходящую через брюшную стенку.