Психология общение с онкобольными: Общение с онкобольными: правила | МРТ Эксперт
Общение с онкобольными: правила | МРТ Эксперт
Рак. Еще сравнительно недавно это слово звучало, как приговор. С тех пор медицинская наука и практика шагнули далеко вперед — в некоторых областях настолько, что во многих случаях люди, услышавшие этот диагноз, не только дольше живут, но и выздоравливают — полностью. Однако страх иррационален и меняет как самого больного, так и его ближайшее окружение. Какие психологические изменения сопровождают болезнь? О чем можно и нужно говорить с онкологическим больным, а что говорить не стоит?
Святая ложь. Что говорят закон, мораль и онкопсихология?
Как у них?
В странах Запада — в частности в США — такой диагноз пациенту сообщается. Доктор беседует с больным 1-2 часа, для того, чтобы у последнего была возможность осознать и понять информацию, задать вопросы о своих дальнейших действиях, прогнозе и шансах на выздоровление.
Как у нас?
Во времена СССР при выявлении у человека злокачественного новообразования в основном практиковалось неразглашение реальной ситуации. С одной стороны, нельзя было упрощать ситуацию, чтобы пациент не отказался от лечения, а с другой — напугать диагнозом. Для каждого пациента подбирался свой индивидуальный, в плане общения, подход, когда он получал информацию о тяжести и серьезности своего недуга, но и вместе с тем — о его излечимости.
С одной стороны, нельзя было упрощать ситуацию, чтобы пациент не отказался от лечения, а с другой — напугать диагнозом. Для каждого пациента подбирался свой индивидуальный, в плане общения, подход, когда он получал информацию о тяжести и серьезности своего недуга, но и вместе с тем — о его излечимости.
В современной России эта тенденция пересматривается, однако и здесь ситуация не «черно-белая». С точки зрения закона, любой человек имеет право на полную информацию о состоянии своего здоровья, и каких-то ограничений в плане определенных заболеваний нет. Однако, несмотря на произошедшие изменения в плане подхода к вопросу о сообщении или несообщении диагноза однозначного ответа нет: решение и сегодня всегда индивидуальное. Объем предоставляемой больному информации и степень ее достоверности должны определяться особенностями заболевания, отношением человека к обследованию и лечебной помощи, типом характера и особенностями его поведения, его жизненным опытом, полом и возрастом.
От отрицания до принятия.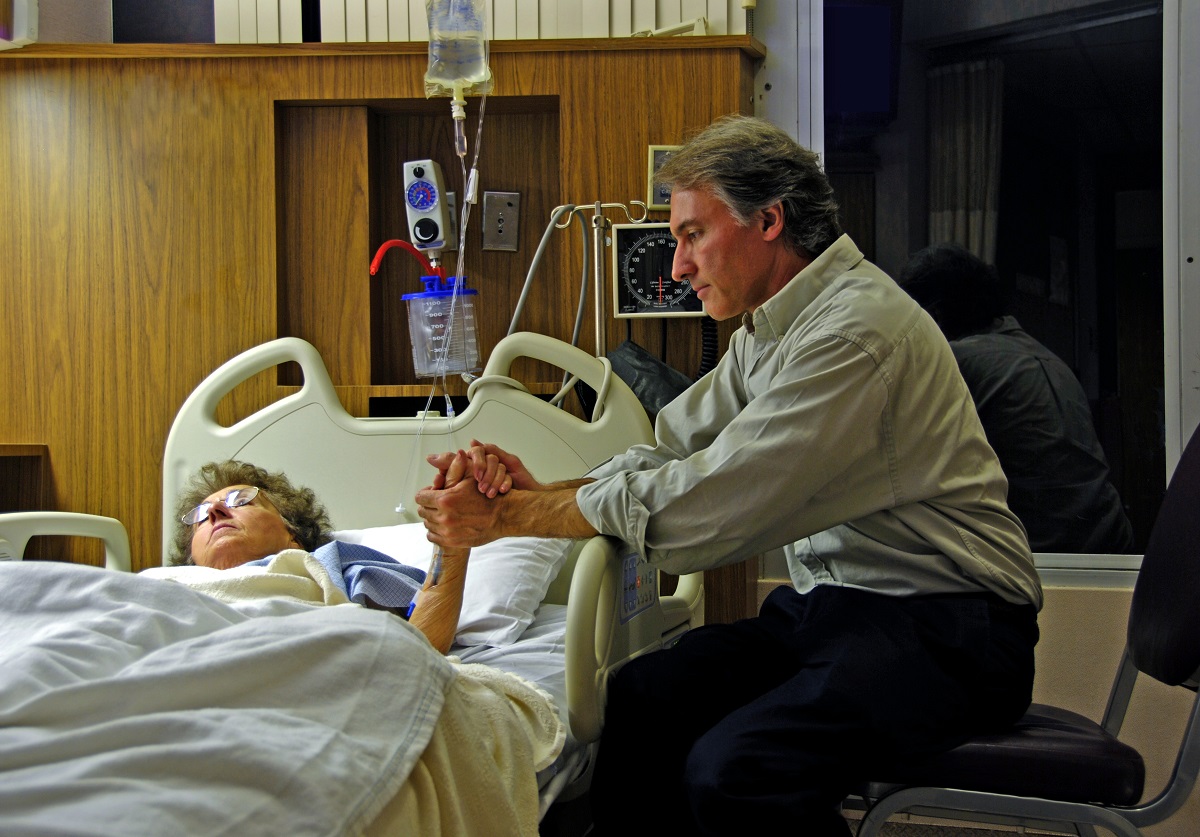 Стадии принятия болезни
Стадии принятия болезни
Все люди отличаются друг от друга. Не только генетически, но и психологически. Двух совершенно идентичных не бывает. Но вместе с тем есть реакции, которые присущи каждому человеку. В частности? реакции на стрессорные воздействия — в том числе и на диагноз о злокачественной опухоли.
Каковы этапы реагирования на болезнь? Согласно открытым источникам, обозначение их несколько отличается, однако обычно выделяют следующие стадии:
— Стадия “шока”. Выражается бурным эмоциональным выплеском, плачем, может сопровождаться самообвинением (“Думал, что поболит и перестанет” и т.п.), пожеланием себе смерти. В этот промежуток времени критическое осмысление происходящего невозможно, в том числе, если к разуму больного взывают и его близкие. Эти проявления могут отмечаться и тогда, когда прогноз заболевания уже изначально оптимистичный. Необходимо быть рядом и переждать, пока улягутся эмоции.
Онкопсихология – как нужно общаться с онкобольным
Проблемы рака и онкобольных редко обсуждаются здоровыми людьми, ведь зачем без необходимости говорить о тяжёлой и смертельно опасной болезни? К счастью, здоровые люди могут выбирать, о чём говорить. Но как правильно общаться с человеком, который болен раком, когда и представить себе сложно его психологическое состояние?
Но как правильно общаться с человеком, который болен раком, когда и представить себе сложно его психологическое состояние?
Чтобы понять, поддержать и наладить адекватное общение с человеком, которому поставлен столь страшный диагноз, американские учёные даже создали целое научное направление – онкопсихологию, которая активно применяется в онкоцентрах Америки. По нормативам данной науки врач должен потратить не меньше 2 часов, чтобы рассказать пациенту об опасном диагнозе. Ведь рак – это, действительно, очень серьёзное заболевание, и каждому человеку нужно какое-то время, чтобы осознать, понять, успокоиться, расспросить о прогнозах и методиках лечения.
В нашей же стране нормативы совершенно другие, и онколог в рамках амбулаторного приёма не может потратить более 15 минут на пациента. А зачастую врачам приходится, что называется, на бегу сообщать диагноз. Причем, до недавнего времени врачи вообще не имели права говорить пациенту о том, что у него рак. Данная тактика поведения была утверждена на государственном уровне, поэтому даже медсёстры не могли раскрывать пациенту правду о его болезни. Сегодня, к счастью, уже нет таких требований, и пациент имеет право знать о состоянии своего здоровья. Но онкопсихология пока в нашей стране не практикуется. Да и в качестве психолога выступают зачастую просто родственники или знакомые. Поэтому если у Вас есть тревожные подозрения по поводу диагностики близкого человека, желательно не оставлять его одного и посетить врача вместе с ним. Пусть даже на всякий случай. Но Вы всегда сможете поддержать родственника в такой переломный момент его жизни, и в тоже время спокойно обсудить с врачом возможные варианты лечения.
Сегодня, к счастью, уже нет таких требований, и пациент имеет право знать о состоянии своего здоровья. Но онкопсихология пока в нашей стране не практикуется. Да и в качестве психолога выступают зачастую просто родственники или знакомые. Поэтому если у Вас есть тревожные подозрения по поводу диагностики близкого человека, желательно не оставлять его одного и посетить врача вместе с ним. Пусть даже на всякий случай. Но Вы всегда сможете поддержать родственника в такой переломный момент его жизни, и в тоже время спокойно обсудить с врачом возможные варианты лечения.
Стадии реагирования пациента на страшный диагноз
Несмотря на то, что все люди разные, в шоковой ситуации мы действуем согласно запрограммированным типовым реакциям на стресс. Конечно, стадии реагирования могут различаться степенью интенсивности. Но в любом случае, каждый пациент, услышав диагноз рак, проходит все описанные ниже стадии переживаний:
• Шок – это, как правило, первая, бурная, но непродолжительная стадия. Ведь даже не воспринимая рак, как приговор, пациент уже представляет жизнь абсолютно в другом свете. Он может плакать, обвиняя себя в болезни, может желать себе скорейшей смерти в попытке избежать мучений – это всего лишь мощный эмоциональный взрыв, во время которого пациент не может адекватно воспринимать реальность. На этой стадии бесполезно взывать к здравому смыслу. И даже отсутствие угрозы для жизни пациента не всегда помогает купировать шоковую стадию. Лучше просто подождать, пока утихнут эмоции.
Ведь даже не воспринимая рак, как приговор, пациент уже представляет жизнь абсолютно в другом свете. Он может плакать, обвиняя себя в болезни, может желать себе скорейшей смерти в попытке избежать мучений – это всего лишь мощный эмоциональный взрыв, во время которого пациент не может адекватно воспринимать реальность. На этой стадии бесполезно взывать к здравому смыслу. И даже отсутствие угрозы для жизни пациента не всегда помогает купировать шоковую стадию. Лучше просто подождать, пока утихнут эмоции.
• Стадия отрицания – это этап психологической защиты, когда пациент отказывается признавать болезнь. Он искренне уверен сам и старается убедить близких, что всё поправимо и скоро пройдёт. В этот момент не только можно, но и нужно поддержать больного, но исключительно до того часа, когда он начнёт отрицать медицинское лечение. Многие пациенты на этой стадии готовы даже отказаться от врачебной помощи, веря, что болезнь не настолько опасная, чтобы не вылечить её народными средствами, заговорами и другими магическими процедурами. В этом случае нельзя идти на поводу у больного и нужно категорично настаивать на официальном лечении. Ведь эффективность народных методов научно не доказана, а на практическую проверку просто может и не хватить времени.
В этом случае нельзя идти на поводу у больного и нужно категорично настаивать на официальном лечении. Ведь эффективность народных методов научно не доказана, а на практическую проверку просто может и не хватить времени.
• Агрессия – одна из самых тяжёлых и опасных стадий, требующая больших усилий со стороны родных и близких пациента. Являясь также защитной реакцией, агрессия может быть направленной на всех: на врача, недосмотревшего болезнь; на близких, непонимающих его проблем; на себя, невнимательного к своему здоровью и даже на окружающих, наславших на него порчу и проклятия. Пациент может отказываться сотрудничать с врачом, поставившим диагноз. Лучшая тактика поведения для родственников больного – не вступать в конфликты, не провоцировать и разубеждать (даже при явных заблуждениях больного), потому как на этой стадии возможен суицид. Оптимальная модель поведения – отвлечение – как с детьми. Например, малыш обвиняет стол, ударивший его – а Вы отвлеките ребёнка птичками за окном. Конечно, переключить внимание взрослого намного сложнее, но тоже возможно, главное, терпеливо, спокойно и методично.
Конечно, переключить внимание взрослого намного сложнее, но тоже возможно, главное, терпеливо, спокойно и методично.
• Депрессия – логичная стадия реагирования, как результат перенесённых испытаний. В депрессивном состоянии пациент становится апатичным, его не интересует ни лечение, ни общение с родными и близкими. Возможны даже иллюзорные переживания в виде контактов с умершими или вещих снов. На этой стадии также высока опасность суицида, поэтому родственникам нельзя жёстко реагировать на кажущееся безразличие больного. Не нужно настаивать на общении, как и обвинять его в невнимательном отношении к лечебному процессу: «Мы делаем всё возможное и невозможное, а от тебя и благодарности не дождёшься!». Лучше действовать мягко, но настойчиво, например, не требовать диалога, но и не оставлять одного. Ему нужна поддержка, пусть он этого и не осознаёт. Достаточно вместе посмотреть кино, послушать музыку или просто находиться в одной комнате, занимаясь совершенно разными делами и ждать, когда больной таки захочет поговорить.
• Принятие – финальная стадия реагирования, об удивительных свойствах которой говорят онкологи, наблюдающие все стадии переживаний пациентов. Принимая факт болезни, пациент полностью меняет свою жизнь. Он примиряется с судьбой, его уже не привлекают долгосрочные перспективы, он живёт здесь и сейчас. Со слов пациентов, переживших эту стадию, замедляется время, каждая минута жизни без страха смерти становится насыщенной и значимой, наполненной удивительным чувством свободы. Принятие смертельной болезни изменяет и отношение пациента к смерти, и она уже — не страшный финал, а естественный процесс, запланированный природой. На этой стадии главная задача родных и близких – поддержать этот духовный рост и положительные эмоции больного, способствуя их развитию. А именно – знакомить его с новой музыкой, хорошими фильмами, театральными постановками, выезжать на природу, общаться с друзьями – наполнить каждый миг жизни больного новыми впечатлениями и позитивными эмоциями.
Правильная реакция пациента – залог успешного лечения
Интенсивность реагирования описанных выше стадий переживания в большей или меньшей степени зависит от характера конкретного человека. Ведь есть пациенты, которые очень тяжело переживают болезнь, обвиняя, при этом, себя, близких, врачей, весь мир. Но есть и больные, которые охотно контактируют с лечащим врачом, внимательно выполняют все предписания, принимают процесс лечения как обязательную необходимость и стремятся к выздоровлению. И даже учёные подтвердили, что первая категория намного сложнее поддаётся лечению, в то время как вторая быстрее и легче побеждает опасный недуг. Ведь именно от психологического настроя пациента зависит успешность лечебного процесса. И главная задача врача и близких больного – вовремя определить тип его характера, чтобы грамотно скорректировать возможное поведение.
Ведь есть пациенты, которые очень тяжело переживают болезнь, обвиняя, при этом, себя, близких, врачей, весь мир. Но есть и больные, которые охотно контактируют с лечащим врачом, внимательно выполняют все предписания, принимают процесс лечения как обязательную необходимость и стремятся к выздоровлению. И даже учёные подтвердили, что первая категория намного сложнее поддаётся лечению, в то время как вторая быстрее и легче побеждает опасный недуг. Ведь именно от психологического настроя пациента зависит успешность лечебного процесса. И главная задача врача и близких больного – вовремя определить тип его характера, чтобы грамотно скорректировать возможное поведение.
• Синтонные пациенты — эмоционально открытый и позитивно настроенный тип людей, которые без особых усилий могут адаптироваться к стрессовой ситуации. Для таких людей рак – это не приговор, это всего лишь ответственный этап борьбы с опухолью, который непременно закончится победой. Почти во всех случаях между синтонным пациентом и врачом устанавливаются доверительные и открытые отношения, благодаря которым значительно ускоряется выздоровление.
• Циклотимный характер пациента присущ людям с быстро меняющимся настроением, когда за фазой активного позитива может быстро наступить апатичная депрессия. Сложно делать оптимистические прогнозы таким пациентам, но говорить с ними нужно исключительно о хорошем. Задача и врачей, и родственников – подбадривать больного, стараясь выровнять его эмоциональный фон.
• Пациенты с шизоидным типом характера склонны к интеллектуальному анализу своей болезни, причем, зачастую, отрицая опасность заболевания. Копаясь в причине возникновения болезни, они могут замыкаться, вплоть до аутизма. Поэтому, близким онкобольного шизоидного типа нужно помочь ему оценить и проанализировать ситуацию.
• Пациенты с чертами возбудимого (эпитептоидного) типа склонны к вспышкам ярости, наплывам угрюмо-раздражительного настроения. Они плохо контролируют своё состояние аффекта, поэтому, могут конфликтовать с врачом, медперсоналом и даже родными. Общаться с такими пациентами нужно очень терпеливо, не противореча им и не провоцируя вспышки агрессии. Информацию о заболевании желательно дозировать.
Информацию о заболевании желательно дозировать.
• Пациенты истероидного типа должны быть всегда в центре внимания. И даже их болезнь – проявление собственной исключительности. Эти черты характера можно легко использовать для успешного лечения, восхищаясь, например, его стойкостью и мужеством по отношению к болезни и процедурам. И ему действительно станет легче, причем не только морально, но и физически.
• Тревожно-мнительный тип пациентов требует особо бережного и внимательного отношения, так как склонен к истощению, депрессивным и паническим настроениям. Больные этого типа характера абсолютно не выносят критическо-агрессивное отношение окружающих. И если фраза: «Возьми себя в руки» поможет синтонному пациенту настроиться на оптимистический лад, то больной тревожно-мнительного типа еще больше «поникнет». А отвлечь его от тяжёлых мыслей можно с помощью прогулки, доступного творчества, увлекательного досуга.
Болезнь побеждена, а стресс остался…
Благодаря возможностям современной медицины сегодня многие виды онкологических болезней успешно поддаются лечению. Но всё коварство рака заключается в том, что победив болезнь на физическом уровне, пациент может еще долго выздоравливать психологически. Врачи выделяют три вида психологических проблем, с которыми сталкиваются люди после успешного лечения рака:
Но всё коварство рака заключается в том, что победив болезнь на физическом уровне, пациент может еще долго выздоравливать психологически. Врачи выделяют три вида психологических проблем, с которыми сталкиваются люди после успешного лечения рака:
• «Дамоклов синдром», когда пациента не покидает чувство неопределенности в отношении собственного здоровья, подпитываемое опасением рецидива;
• «Синдром Лазаря», названный по аналогии с библейским персонажем, которого Иисус воскресил из мёртвых, и проявляющийся повышенной обеспокоенностью из-за внимания к себе окружающих. «Смогу ли я вернуться к прежней жизни? Как меня воспримут в мире здоровых и активных людей?» — такие вопросы остаются актуальными еще долго после выздоровления;
• «Остаточный стрессовый синдром» проявляется в виде постоянного чувства тревоги, зародившегося еще во время болезни и не проходящего после её устранения.
Согласно нормам онкопсихологии, такие последствия вполне обычны для пациентов, переживших онкологическую болезнь. И психологический «шрам» еще какое-то время будет беспокоить пациента, которому не помешает внимание и поддержка близких людей.
И психологический «шрам» еще какое-то время будет беспокоить пациента, которому не помешает внимание и поддержка близких людей.
Сегодня практически во всех крупных онкологических центрах работают клинические психологи, которые готовы оказать психологическую помощь не только пациенту до и после лечения, но и его родственникам, разъяснив правильную линию поведения и объяснив, как лучше помощь близкому человеку.
Как себя вести с онкобольными: советы психолога
— Мне звонит женщина и говорит: «Врачи поставили диагноз — у мамы рак. Как мне ей об этом сказать?! Она ничего не знает», — рассказывает о случае из своей практики психолог, онкопациентка, основатель группы помощи людям с раковыми заболеваниями «Жить» Инна Малаш.
Инна Малаш. Фото из архива героини публикации.
— Я спрашиваю: «Что вы сами чувствуете, как переживаете это событие?». В ответ — плачет. После паузы: «Я не думала, что столько чувствую. Главным было поддержать маму».
Но только после того как прикоснешься к своим переживаниям, появится ответ на вопрос: как и когда говорить с мамой.
Переживания родственников и онкопациентов одинаковые: страх, боль, отчаяние, бессилие… Они могут сменяться надеждой и решительностью, а потом возвращаться вновь. Но родные часто отказывают себе в праве на чувства: «Это моему близкому плохо — он болен, ему труднее, чем мне». Кажется, что свои эмоции проще контролировать и игнорировать. Ведь так трудно быть рядом, когда плачет близкий, родной и любимый человек. Когда он испуган и говорит о смерти. Хочется остановить его, успокоить, уверить, что все будет хорошо. И именно в этой точке начинается либо близость, либо отстранение.
Чего на самом деле ждут онкобольные от близких и как родным не разрушить свою жизнь в попытке спасти чужую — в нашем разговоре.
Самое правильное — быть собой
— Шок, отрицание, гнев, торги, депрессия — близкие и онкопациентка проходят одни и те же стадии принятия диагноза. Но периоды проживания стадий у онкопациентки и ее близких могут не совпадать. И тогда чувства входят в диссонанс. В этот момент, когда ресурсов для поддержки совсем нет или их очень мало, трудно понять и согласиться с желаниями другого.
Но периоды проживания стадий у онкопациентки и ее близких могут не совпадать. И тогда чувства входят в диссонанс. В этот момент, когда ресурсов для поддержки совсем нет или их очень мало, трудно понять и согласиться с желаниями другого.
Тогда родственники ищут информацию, как «правильно» говорить с человеком, у которого онкология. Это «правильно» необходимо близким как опора — хочется защитить родного человека, уберечь от болезненных переживаний, не столкнуться с собственным бессилием. Но парадокс в том, что «правильного» нет. Каждому придется искать в диалоге свой, уникальный путь понимания. И это непросто, потому что у онкопациентов появляется особая чувствительность, особое восприятие слов. Самое правильное — быть собой. Вероятно, это труднее всего.
«Я точно знаю: тебе надо изменить схему лечения/питание/отношение к жизни — и ты поправишься»
Для чего близкие любят давать такие советы? Ответ очевиден — чтобы сделать как лучше — удержать ситуацию под контролем, исправить ее. На самом деле: родные и близкие, которые столкнулись со страхом смерти и собственной уязвимостью, с помощью этих советов хотят проконтролировать завтрашний и все последующие дни. Это помогает справиться с собственной тревогой и бессилием.
На самом деле: родные и близкие, которые столкнулись со страхом смерти и собственной уязвимостью, с помощью этих советов хотят проконтролировать завтрашний и все последующие дни. Это помогает справиться с собственной тревогой и бессилием.
Раздавая советы по лечению, образу жизни, питанию, родные подразумевают: «Я люблю тебя. Я боюсь тебя потерять. Я очень хочу тебе помочь, я ищу варианты и хочу, чтобы ты попробовал все, чтобы тебе стало легче». А онкопациентка слышит: «Я точно знаю, как надо тебе!». И тогда женщина чувствует, что ее желания никто не учитывает, все лучше знают, как ей быть… Как будто она неживой объект. В результате онкопациентка замыкается и отстраняется от близких.
«Крепись!»
Что мы подразумеваем, когда говорим онкобольной «держись!» или «крепись!»? Другими словами мы хотим ей сказать: «Мне хочется, чтобы ты жила и победила болезнь!». А она слышит эту фразу иначе: «Ты в этой борьбе одна. Ты не имеешь права бояться, быть слабой!». В этот момент она чувствует изоляцию, одиночество — ее переживания не принимают.
В этот момент она чувствует изоляцию, одиночество — ее переживания не принимают.
Фото: blog.donga.com
«Успокойся»
С раннего детства нас учат контролировать свои чувства: «Не радуйся слишком сильно, как бы плакать не пришлось», «Не бойся, ты уже большая». Но не учат быть рядом с тем, кто испытывает сильные переживания: плачет или гневается, говорит о своих страхах, особенно о страхе смерти.
И в этот момент обычно звучит: «Не плачь! Успокойся! Не говори ерунды! Чего ты себе в голову набрала?».
Мы хотим уклониться от лавины горя, а онкопациентка слышит: «Так нельзя себя вести, я тебя не принимаю такой, ты одинока». Она чувствует вину и стыд — зачем делиться этим, если близкие не принимают ее чувств.
«Хорошо выглядишь!»
«Хорошо выглядишь!», или «По тебе и не скажешь, что ты болеешь» — кажется естественным поддержать комплиментом женщину, которая проходит через испытание болезнью. Мы хотим сказать: «Ты отлично держишься, ты осталась собой! Я хочу тебя приободрить». А женщина, которая проходит химиотерапию, порой чувствует себя после этих слов как симулянтка, которой нужно доказывать свое плохое самочувствие. Было бы здорово говорить комплименты и при этом спрашивать о том, как она себя чувствует на самом деле.
А женщина, которая проходит химиотерапию, порой чувствует себя после этих слов как симулянтка, которой нужно доказывать свое плохое самочувствие. Было бы здорово говорить комплименты и при этом спрашивать о том, как она себя чувствует на самом деле.
«Все будет хорошо»
В этой фразе человеку, который болеет, легко почувствовать, что другому неинтересно, как дела на самом деле. Ведь у онкопациента другая реальность, его сегодня — неизвестность, непростое лечение, восстановительный период. Родным кажется, что нужны позитивные установки. Но они повторяют их из собственного страха и беспокойства. «Все будет хорошо» онкопациентка воспринимает с глубокой грустью, и ей не хочется делиться тем, что у нее на душе.
Говорите о своих страхах
Как говорил котенок по имени Гав: «Давай вместе бояться!». Быть откровенным очень трудно: «Да, мне тоже очень страшно. Но я рядом», «Я также чувствую боль и хочу разделить ее с тобой», «Я не знаю, как будет, но я надеюсь на наше будущее». Если это подруга: «Мне очень жаль, что так случилось. Скажи, будет ли тебе поддержкой, если я буду тебе звонить или писать? Мне можно поныть, пожаловаться».
Если это подруга: «Мне очень жаль, что так случилось. Скажи, будет ли тебе поддержкой, если я буду тебе звонить или писать? Мне можно поныть, пожаловаться».
Целительными могут быть не только слова, но и молчание. Вы только представьте, как это много: когда рядом есть тот, кто принимает всю вашу боль, сомнения, печали и все отчаяние, которое у вас есть. Не говорит «успокойся», не обещает, что «все будет хорошо», и не рассказывает, как оно у других. Он просто рядом, он держит за руку, и ты чувствуешь его искренность.
Фото: vesti.dp.ua
Говорить о смерти так же трудно, как говорить о любви
Да, очень страшно услышать от близкого человека фразу: «Я боюсь умереть». Первая реакция — возразить: «Ну что ты!». Или остановить: «Даже не говори об этом!». Или игнорировать: «Пойдем лучше дышать воздухом, есть здоровую еду и восстанавливать лейкоциты».
Но онкопациентка от этого не перестанет думать о смерти. Она просто будет переживать это в одиночестве, наедине с собой.
Естественнее спросить: «Что ты думаешь о смерти? Как ты это переживаешь? Чего тебе хочется и как ты это видишь?». Ведь мысли о смерти — это мысли о жизни, о времени, которое хочется потратить на самое ценное и важное.
В нашей культуре смерть и все, что с ней связано — похороны, подготовка к ним, — табуированная тема. Недавно одна из онкопациенток сказала: «Я, наверное, ненормальная, но мне хочется поговорить с мужем про то, какие я хочу похороны». Почему ненормальная? Я вижу в этом заботу о близких — живых. Ведь та самая «последняя воля» живым нужнее всего. В этом столько невысказанной любви — говорить о ней так же трудно, как о смерти.
И если близкий, у которого онкология, хочет поговорить с вами про смерть — сделайте это. Конечно, это невероятно трудно: в этот момент и ваш страх смерти очень силен — именно поэтому хочется уйти от такого разговора. Но все чувства, в том числе и страх, боль, отчаяние, имеют свой объем. И они заканчиваются, если проговорить их. Совместное проживание таких непростых чувств делает нашу жизнь подлинной.
Совместное проживание таких непростых чувств делает нашу жизнь подлинной.
Фото: pitstophealth.com
Рак и дети
Многим кажется, что дети ничего не понимают, когда близкие болеют. Понимают они действительно не все. Но зато все чувствуют, улавливают малейшие перемены в семье и очень нуждаются в пояснениях. А если объяснений нет, они начинают проявлять свое беспокойство: фобии, ночные кошмары, агрессия, снижение успеваемости в школе, уход в компьютерные игры. Часто это единственный способ для ребенка донести, что он тоже переживает. Но взрослые зачастую понимают это не сразу, потому что жизнь сильно изменилась — много забот, много эмоций. И тогда они начинают стыдить: «Да как ты себя ведешь, маме и так плохо, а ты…». Или винить: «Из-за того, что ты так поступил, маме стало еще хуже».
Взрослые могут отвлечься, поддержать себя своим хобби, походом в театр, встречей с друзьями. А дети это
Диагноз — рак. Как правильно общаться с больным? | ПРО здоровье | Здоровье
Американские ученые создали новое направление науки — онкопсихологию, благодаря которой можно понять, что происходит с больным, как его поддержать и как наладить правильное, адекватное общение.
Согласно американским нормативам, врач должен отвести от 1 до 2 часов на то, чтобы озвучить пациенту опасный диагноз. Действительно, рак — это страшно, и желательно, чтобы у человека было время осознать, успокоиться, понять, расспросить врача, что делать и каковы шансы.
В нашей стране амбулаторный прием онколога, согласно государственным нормативам, не должен превышать 15 минут. Врачи поставлены в такие условия, что зачастую вынуждены озвучивать диагноз на бегу. В таком случае на помощь могут прийти родственники. Если есть какие‑то тревожные подозрения, с которыми близкого человека отправляют на диагностику, желательно сходить вместе с ним. На всякий случай. Вы сможете не только поддержать родственника в критический момент, но и с относительно ясной головой обсудить с врачом перспективы лечения.
Наиболее распространенное женское онкологическое заболевание — рак груди. Во многих регионах существуют группы психологической поддержки, где женщины, столкнувшиеся с болезнью, имеют возможность получить психологическую помощь.
Стадии реагирования
Все люди разные, но у всех у нас запрограммированы типовые реакции на стресс. У разных людей стадии реагирования могут проявляться с разной степенью интенсивности, но через описанные ниже переживания так или иначе проходят практически все пациенты с диагнозом «рак».
Шоковая стадия — как правило, непродолжительная, но бурная. После постановки диагноза вся жизнь предстает в абсолютно ином свете. Человек может плакать, винить себя в развитии заболевания («Болело же, а я думал, пройдет!»), может даже желать себе смерти, чтобы избежать мучений. Это мощный выплеск эмоций, в рамках которого человек неспособен к критическому восприятию реальности. На данном этапе взывать к его разуму, как правило, бесполезно. Даже при положительных прогнозах в лечении шоковая стадия не поддается купированию. Надо подождать, пока эмоции утихнут.
Стадия отрицания — на этом этапе включается психологическая защита, в рамках которой человек отрицает болезнь. Он уверяет себя и своих близких, что все пройдет. Все поправимо. В этом можно и нужно поддерживать больного, но ровно до того момента, как стадия отрицания распространится на принятие решения о лечении. На этом этапе многие больные могут отказываться от официальной медицинской помощи, отдавая предпочтение народным средствам, заговорам и прочим магическим процедурам. «Болезнь не так сильна, как говорят врачи, ее можно вылечить проще!» В таком случае надо настаивать на назначенном врачами лечении. Народные методы не помогают от рака, и проверять это на практике нет времени.
Он уверяет себя и своих близких, что все пройдет. Все поправимо. В этом можно и нужно поддерживать больного, но ровно до того момента, как стадия отрицания распространится на принятие решения о лечении. На этом этапе многие больные могут отказываться от официальной медицинской помощи, отдавая предпочтение народным средствам, заговорам и прочим магическим процедурам. «Болезнь не так сильна, как говорят врачи, ее можно вылечить проще!» В таком случае надо настаивать на назначенном врачами лечении. Народные методы не помогают от рака, и проверять это на практике нет времени.
Агрессия — стадия реагирования, которая наступает вслед за отрицанием. Это также защитный механизм: агрессия, направленная на других, защищает человека от обвинения себя в невнимательности к своему здоровью. Человек может отказываться сотрудничать с врачом, обвинять медперсонал и родственников в невнимании, непонимании его проблем. Он может даже обвинять окружающих в возникновении болезни: на него наслали порчу, прокляли, заразили… Для родственников это сложный период, но через него надо пройти, по возможности не вступая в конфликты, не усиливая их. Следует помнить, что на этом этапе реагирования возможен суицид. Чтобы избежать конфликтов, не противоречьте близкому человеку и не разубеждайте (пусть даже его заблуждения очевидны). Лучшая тактика в данном случае — отвлечение. Как с детьми: ребенок обвиняет шкаф в том, что тот его ударил, — надо отвлечь малыша на птиц за окном. Со взрослыми это сложнее, но надо стараться, терпеливо и методично.
Следует помнить, что на этом этапе реагирования возможен суицид. Чтобы избежать конфликтов, не противоречьте близкому человеку и не разубеждайте (пусть даже его заблуждения очевидны). Лучшая тактика в данном случае — отвлечение. Как с детьми: ребенок обвиняет шкаф в том, что тот его ударил, — надо отвлечь малыша на птиц за окном. Со взрослыми это сложнее, но надо стараться, терпеливо и методично.
Согласно опросам, пациенты с диагнозом «рак» хотят получить максимум информации о болезни и обговорить ситуацию. Однако врачи не всегда имеют время и силы на полноценный диалог. Задача родственников — договориться с врачом о личной встрече, при необходимости несколько раз сходить на прием в больницу и все детально обсудить.
Депрессия — логичное последствие всех перенесенных испытаний. Человек впадает в апатию, не интересуется ни лечением, ни даже общением с близкими. Для некоторых больных характерны иллюзорные переживания типа вещих снов, контактов с потусторонним миром. В этот период также возможны попытки суицида. И родственникам к этим переживаниям также надо относиться с уважением. Нельзя жестко настаивать на диалоге, обвинять в недостаточном внимании к лечению: «Мы из кожи вон лезем, чтобы ты выздоровел, а ты доброго слова не скажешь!» Необходима мягкость в комплексе с настойчивостью, не оставляйте больного одного надолго. Несмотря на кажущееся безразличие, он нуждается в собеседнике. Или хотя бы в неосознанной поддержке: можно вместе смотреть кино, фотографии, слушать музыку, просто находиться в одном помещении, занимаясь каждый своим делом, — и ждать, когда контакт станет возможным.
В этот период также возможны попытки суицида. И родственникам к этим переживаниям также надо относиться с уважением. Нельзя жестко настаивать на диалоге, обвинять в недостаточном внимании к лечению: «Мы из кожи вон лезем, чтобы ты выздоровел, а ты доброго слова не скажешь!» Необходима мягкость в комплексе с настойчивостью, не оставляйте больного одного надолго. Несмотря на кажущееся безразличие, он нуждается в собеседнике. Или хотя бы в неосознанной поддержке: можно вместе смотреть кино, фотографии, слушать музыку, просто находиться в одном помещении, занимаясь каждый своим делом, — и ждать, когда контакт станет возможным.
Принятие — удивительная стадия реагирования, которая может изменить всю дальнейшую жизнь человека. Онкологи, которые наблюдают людей на стадии принятия, говорят об их удивительном духовном росте. Как его описать? Человек примиряется с судьбой и с этого момента ориентируется не на перспективы, а на жизнь здесь и сейчас. Даже время в сознании такого человека замедляется — каждая минута становится значимой, насыщенной. Многие пациенты говорят о том, что всю жизнь прожили со страхом смерти, а теперь, когда она на пороге, ее не надо бояться. Появляется ощущение свободы, а смерть начинает восприниматься как естественный процесс, как запланированная природой часть жизни. В данном случае задача родственников — поддержать положительные эмоции близкого, помочь их развить. Для этого надо как можно больше обогатить мир пациента музыкой, если возможно — выездами на природу, хорошими фильмами, общением с близкими и друзьями. Желательно как можно чаще радовать близких вообще, но сейчас — самое время приложить к этому максимум усилий.
Многие пациенты говорят о том, что всю жизнь прожили со страхом смерти, а теперь, когда она на пороге, ее не надо бояться. Появляется ощущение свободы, а смерть начинает восприниматься как естественный процесс, как запланированная природой часть жизни. В данном случае задача родственников — поддержать положительные эмоции близкого, помочь их развить. Для этого надо как можно больше обогатить мир пациента музыкой, если возможно — выездами на природу, хорошими фильмами, общением с близкими и друзьями. Желательно как можно чаще радовать близких вообще, но сейчас — самое время приложить к этому максимум усилий.
Разные люди — разные реакции
Все описанные выше реакции могут проявляться в большей или меньшей степени в зависимости от характера человека. Есть люди, которые страшно переживают свою болезнь, обвиняя в ней себя, родных, медиков и весь мир. А есть те, кто легко идет на контакт с врачом, принимает лечение как необходимость и стремится к выздоровлению. Соответственно, первые выздоравливают сложнее, вторые — проще. Да-да, от психологического настроя многое зависит! Как распознать, к какому типу пациентов относится ваш близкий человек, и как скорректировать его поведение?
Соответственно, первые выздоравливают сложнее, вторые — проще. Да-да, от психологического настроя многое зависит! Как распознать, к какому типу пациентов относится ваш близкий человек, и как скорректировать его поведение?
Синтонные пациенты — это эмоционально открытые люди, которые относительно легко адаптируются к стрессовой ситуации. Они принимают онкологическое заболевание с установкой на лечение и победу над опухолью. С такими пациентами врачи могут быть максимально откровенны, часто между врачом и синтонным пациентом устанавливаются доверительные отношения, что значительно ускоряет выздоровление.
Согласно статистке за 2013 год, распространенность злокачественных новообразований составляет 1969 на 100 000 человек. Причем, 54% онкологических больных — женщины, а 46% — мужчины. У 48% заболевания выявлены на ранней стадии — для европейских стран это очень низкий уровень.
Пациенты с циклотимным характером — это люди, у которых легко меняется настроение. Сегодня он оптимист, а завтра близок к депрессии. Врачи-онкологи боятся делать оптимистичные прогнозы, но при общении с такими пациентами лучше говорить о хорошем. Родственникам также желательно подбадривать мечущихся больных, стараясь выровнять их эмоциональный фон.
Сегодня он оптимист, а завтра близок к депрессии. Врачи-онкологи боятся делать оптимистичные прогнозы, но при общении с такими пациентами лучше говорить о хорошем. Родственникам также желательно подбадривать мечущихся больных, стараясь выровнять их эмоциональный фон.
Пациенты шизоидного типа демонстрируют склонность к интеллектуальной оценке болезни, наиболее склонны к отрицанию своего заболевания. Могут вести себя замкнуто, вплоть до склонности к аутизму. Этим людям можно и нужно больше узнавать про болезнь, читать, анализировать ситуацию.
Пациенты возбудимого типа плохо контролируют состояние аффекта, часто вступают в конфликт с врачом, медперсоналом, родственниками. В общении с ними надо проявлять максимум терпения, не противоречить и дозировать информацию о заболевании.
Пациенты с истероидными чертами — это люди, которые стремятся быть в центре внимания. Даже в проявлениях болезни они могут находить подтверждение собственной исключительности: «Ни у кого не болит, а у меня — ужасно!» Эту особенность можно использовать во благо лечения. Например, можно лишний раз восхититься, с каким терпением и мужеством человек терпит боль или выносит процедуры, — и ему по‑настоящему, физически станет легче.
Например, можно лишний раз восхититься, с каким терпением и мужеством человек терпит боль или выносит процедуры, — и ему по‑настоящему, физически станет легче.
Тревожно-мнительные пациенты склонны к истощению, депрессии, абсолютно не выносят агрессию со стороны окружающих. Если синтонному пациенту в момент слабости можно сказать «Возьми себя в руки!», то к данному типу больных надо относиться максимально бережно. Их надо по возможности отвлекать от тяжелых мыслей, организуя увлекательный досуг, доступное для них творчество, чтение, прогулки.
Болезнь побеждена, но…
К счастью, многие виды рака на сегодняшний день излечимы. А это значит, что человек может успешно и быстро выздороветь, но болезнь, как правило, оставляет психологические последствия. Вот с какими психологическими проблемами сталкивается человек, победивший опухоль:
1. «Дамоклов синдром» — ощущение неопределенности в отношении своего здоровья, опасения рецидива.
2. «Синдром Лазаря» — назван по имени человека, которого Христос воскресил из мертвых. Человеку, который был опасно болен, нелегко вернуться в мир здоровых людей. Как ко мне будут относиться? Смогу ли я работать на прежнем уровне? Эти и другие вопросы могут беспокоить во время и после выздоровления.
3. «Остаточный стрессовый синдром» — тревожность, которая была во время болезни и сохранилась после ее устранения.
Эти последствия являются обычными для большинства пациентов, прошедших через заболевание. И родственники должны понимать, что психологический «шрам» еще будет некоторое время беспокоить близкого человека.
Галина Ткаченко, к. п. н., медицинский психолог ФГБУ «Российский онкологический научный центр им. И. М. Блохина»
Раньше врачи не имели права сообщать пациенту о том, что он болен раком. Такая стратегия поведения врача была принята на государственном уровне, и даже медсестер особо предупреждали: никогда, ни под каким предлогом не раскрывать пациенту истинное положение вещей. Сегодня ситуация радикально изменилась: пациент, к счастью, имеет право знать, что с ним происходит.
Есть несколько вариантов сообщения «плохих» новостей. Врач может полностью раскрыть картину болезни и рассказать пациенту о перспективах или сообщить часть правды. Как себя вести, врач выбирает в зависимости от психологических особенностей пациента. Например, пациентам, которые слишком бурно реагируют на диагноз, врач может выдавать информацию фрагментарно, косвенно, используя научные термины, которые для пациента ничего не значат и поэтому не пугают дополнительно. Всю остальную информацию пациент сможет получить после того, как успокоится и сможет отдавать себе отчет в своем поведении.
Сейчас в штате крупных онкологических больниц есть клинические психологи, которые могут помочь не только больному, но и родственникам: скорректировать их поведение, разъяснить, как вести себя и как помочь близкому человеку.
Смотрите также:
Описание работы психолога методом символдрамы с онкобольными. / Журнал Житомира
Н.Ф. Шевченко
Работа психолога в онкологической клинике — опыт использования метода символдрамы Проблема взаимоотношений души и тела, психического и соматического вызывает большой интерес исследователей. Нет такой отрасли медицины, где бы под личиной симптомов болезни не скрывались психосоматические симптомы. Бессчетные лики псевдоорганических, пихосоматических расстройств имитируют практически любое соматическое страдание. Данная проблема подробно представлена в различных направлениях психосоматической медицины. Множество исследований касаются таких психосоматических расстройств как бронхиальная астма, язвенная болезнь желудка и двенадцатиперстной кишки, гипертоническая болезнь, язвенный колит, экзема. Но в них не уделяется достаточно внимания онкологическим заболеваниям, которые упоминаются лишь вскользь.
Немногочисленные работы, посвященные патогенезу и лечению онкологических заболеваний [1, 2, 5, 10] позволяют рассматривать наш подход к данной проблеме как нетрадиционный, так как несмотря на некоторые успешные эксперименты и несомненные достижения, психосоматической традиции в отечественной онкологии ещё нет. Мы считаем, что психические факторы являются как одной из причин канцерогенеза, так и вспомогательным средством при лечении онкологических заболеваний. Поддержание надежды и веры в выздоровление имеют место при всех видах психотерапии различных болезней. Способность психолога с первых встреч вселить в больного уверенность в свои силы и возможность выздоровления предопределяет успех его последующих действий. Вера в возможность выздоровления и возникновения положительной перспективы, появление надежды неотделимы друг от друга и обращены к «здоровой” части личности. Появление перспективы становится новым мотивом, который помогает преодолевать трудности и продолжать лечение. Благодаря психотерапевтическому воздействию, которое в значительной степени снижает уровень неопределённости представлений пациента о своей болезни и фатальности её исхода, происходит переоценка значимых переживаний, жизненных ценностей, смыслов. В различных источниках литературы неоднократно рассматривался вопрос о возможности продления жизни неизлечимым онкологическим больным с помощью психотерапевтических методов [3, 7, 9, 10].
Наш пятилетний опыт работы с онкологическими больными на разных этапах стационарного лечения в Запорожском областном онкологическом диспансере доказал положительное воздействие психотерапии в сочетании с традиционными методами лечения онкологических заболеваний на течение опухолевого процесса [8]. К нам обратилась пациентка 45 лет с диагнозом рак верхне-наружного квадранта правой молочной железы, стадия IIIa, клиническая группа IIа (узловая форма). Пальпаторно в правой молочной железе определялась плотная бугристая опухоль до 9 см в диаметре, регионарные лимфатические узлы не были увеличены. Диагноз был подтвержден цитологическим исследованием пунктата опухоли. В психическом состоянии пациентки панический страх сменялся гипертревожностью, мысли о мучительной смерти не покидали её, она не верила в возможность благополучного исхода болезни, в успех лечения. Пациентка боялась смерти во время операции, не видела никакой надежды на улучшение состояния своего здоровья, считая себя обреченной. В таком тяжёлом душевном состоянии больной была предложена краткосрочная психотерапия гуманистического направления. Нашей первой задачей было подготовить пациентку к первому этапу лечения — хирургической кастрации, способствующей снижению уровня эстрогенов в крови, стимулирующих рост опухолей молочной железы.
Во время психотерапевтических сессий больной объяснялось то, что если она мобилизует все свои внутренние ресурсы и активно будет участвовать в борьбе за своё выздоровление, то сможет значительно продлить «отведенный ей срок” и изменить свою жизнь. Мы начали с того, что от сессии к сессии в беседах о жизни пациентки, её мыслях об онкологических заболеваниях, планах на будущее, желаниях, отношении к себе изменяли её мнение о своей болезни и возможности жить с ней до и после лечения, укрепляя тем самым волю пациентки к жизни. На этом этапе работы с пациенткой мы использовали и работу со зрительными образами: в состоянии релаксации она мысленно представляла себе свою болезнь, её распространённость в организме и то, как естественный защитный механизм помогает ей выздороветь. Было проведено 14 сеансов психотерапии с частотой 1 — 2 раза в неделю. В этот промежуток времени пациентке была сделана первая операция, после которой ей начали проводить лучевое и гормональное лечение. Во время сеансов психотерапии пациентка визуализировала внутренние процессы, происходящие в её организме, «поведение опухоли”, её реакцию на лучевую и гормональную терапию. Интересно то, как больная описывала изменения в организме, происходившие на клеточном уровне: «Опухолевые клетки напряглись, сгруппировались, они боятся лучей; здоровые клетки плотным слоем окружают опухоль, не дают ей распространяться; действие лучей убивает злокачественные клетки, но их очень много.”
На последних двух сеансах этого этапа психотерапии больная представляла, как из здоровых клеток образовался большой защитный экран, отгораживающий опухоль от органов грудной клетки. Соматическое состояние нашей пациентки в этот период времени было удовлетворительным — лучевая терапия в сочетании с химио- и гормонотерапией оказывали положительное лечебное воздействие. Тем не менее психическое состояние пациентки продолжало оставаться достаточно тревожным и депрессивным, ведь «болезнь всё ещё продолжала оставаться в её теле”, и страх перед предстоящей инвалидизацией в результате удаления молочной железы угнетал. Мысли о том, как она будет выглядеть после операции, как будут относиться к ней родные, друзья, коллеги, а самое главное — спасёт ли её предстоящая вторая операция — не давали ей покоя. Закончилось лучевое лечение. Больная получила 40 сеансов облучения. До второй операции оставалось 20 дней. Тогда мы предложили больной психотерапию по методу символдрамы [4]. Другое название этого метода глубинно-психологически ориентированной психотерапии — Кататимное переживание образов (КПО), Кататимно-имагинативная психотерапия. Психотерапия проводилась с частотой один-два раза в неделю, продолжительность сеанса — один час.
Было оговорено, что работа по данному методу предусматривает ведение пациенткой трёх дневников, в одном из которых она должна описывать то, что видела, слышала, чувствовала в образе, в другом — вести записи значимых жизненных событий, в третьем — вести повествование о своей жизни. Каждый сеанс начинался с прочитывания и обсуждения дневниковых записей и рисунков. На первом сеансе пациентке было предложено представить образ луга. Её переживания в этом образе были амбивалентны. Вначале луг был окружен плотным кольцом тёмно-зелёных густых деревьев. Трава на нём была выгоревшей, жёлтой. Не было ни ветерка, вокруг стояла мёртвая, настораживающая тишина. Пациентке хотелось поскорее уйти с луга. Ей казалось, что за ней наблюдают, а сама она находилась в центре луга и была беззащитной. Что-то звало её вперёд, и она ушла с луга. Дальше перед ней появился огромный овраг с покатыми склонами, через него пролегала тропинка, а на дне протекал чистый, приятно журчащий ручеёк. Левый склон оврага находился в тени, а правый — освещён солнцем и трава была там свежей и светло-зелёной. Пациентка остановилась у оврага и ощутила приятное дуновение ветерка, ей подумалось, что она могла бы без усилий опуститься на дно оврага, к ручью и подняться наверх. На субъектном уровне в образе замкнутого пространства луга можно было бы предположить то тяжелое депрессивное состояние, которое испытывала пациентка перед второй операцией и, вместе с тем, надежду на то, что от болезни можно уйти, хотя дорога не виделась ей ровной, а в виде спуска и подъёма.
Но она чувствовала, что может преодолеть этот путь. Чтобы снизить тревожность пациентки и облегчить её переживания, необходимо было проработать такой сильный ресурсный мотив, как ручей. Путешествие вдоль ручья вызвало приятные переживания. Пациентка увидела себя в глубоком овраге, на дне которого протекал ручей, а на левом склоне рос лес. В этот раз ручей не казался ей маленьким. Она присела у ручья, опустила в него руки, затем попила из него немного воды. Прохлада воды была приятна ей, настроение стало спокойнее, ушла тревога. Сидя у ручья она думала о том, что правый склон оврага слишком крутой и подниматься будет трудно, но чувствовала, что не боится этого. Вероятно, в образе ручья актуализировался хороший эмоциональный контакт с матерью на ранних стадиях развития. Вместе с тем, на символическом уровне пациентка верила в успех лечения, понимая, что «сможет подняться наверх”. Путешествие вдоль ручья длилось ещё два сеанса и работа с образами сопровождалась различными переживаниями: лёгкую тревогу вызвал долгий поиск истока ручья — пациентка поднялась вверх по ручью, прошла небольшое озерцо, из которого ручей тёк вниз, искусственный водоём, в котором плавала красивая белая уточка и рыбачил незнакомый мужчина. Вместе с рыбаком она покаталась на лодке, свесив руки в воду. Затем прошла по берегу водоёма и поняла, что источник — на дне водоёма, он и наполнял его, а затем вода текла вниз к оврагу.
Данный образ можно было бы интерпретировать как то, что у пациентки, несмотря на тяжёлое соматическое заболевание, не нарушена жизненная сила; её катание на лодке с рыбаком может свидетельствовать о способности целиком отдаться чему-то интересному, новому. На следующем сеансе пациентка следовала вниз по течению ручья к его устью. По дороге ей пришлось преодолеть небольшие заросли — сухой кустарник, по берегам ручья росло много зелени, ещё какое-то время ручей тёк по лугу, а затем, расширяясь, впадал в Днепр. Далее пациентка представила известный ей с детства днепровский пейзаж. Эти переживания были для неё весьма приятными, но затем она снова решила вернуться к тому месту у ручья, с которого начала путешествие. Она решила побыть у воды и немного попить, а после подняться по крутому склону оврага. В этот момент она поняла, что ей будет сложно сделать это. С диагностической точки зрения работа с мотивом ручей не выявила фрустрации оральных потребностей первого года жизни, контакт с водой и питьё отражают хороший контакт с матерью, эмоциональную близость с ней. Через день больной предстояла операция по удалению молочной железы. Она ждала её с нетерпением и тревогой. Наш четвёртый сеанс психотерапии был назначен на третий день после операции, когда пациентка уже сможет сидеть и ходить. Во время сеанса пациентке захотелось снова вернуться к ручью, попить воды, а после выйти наверх оврага и посмотреть, что там. Она испытывала волнение, преодолевая крутой подъём, а когда взобралась наверх, перед её взором открылся красивый, залитый солнечным светом луг, на котором росли высокая зелёная трава, клевер, а вдалеке паслась лошадка.
Пациентка ощущала свежесть, лёгкость дыхания, возможность дышать полной грудью, она легко предалась этому состоянию и сказала, что чувство тревоги исчезло. Ей было приятно трогать мягкую траву и влажную землю. Справа от луга она видела лесок, за которым было небольшое село. Пациентке казалось, что она может далеко и долго идти. Такой гармоничный образ луга свидетельствует о душевном отдохновении, которое переживала пациентка после операции. Обилие зелени, с одной стороны, символизирует болезнь, с другой, — витальное начало, надежду. Можно предположить, что вследствие орального удовлетворения эмоциональная структура изменилась так, что ландшафт казался ей замечательным. На пятом и шестом сеансах пациентка работала с образом горы. Вначале в образе она увидела себя у озера с чистой, прозрачной водой, в которой отражались вершины гор, выпила немного воды, умылась, а затем вместе с туристами начала восхождение на вершину горы. Она виделась ей большой, с пологими склонами. Путь наверх казался ей долгим, но не слишком трудным, рюкзак за спиной не мешал ей идти. Она шла по прохоженной тропе, по обе стороны которой рос лес. Когда он закончился, то к вершине вела прямая дорожка залитая солнечным светом. На этом этапе восхождение было намного сложнее. Поднявшись до середины горы пациентка оглянулась, чтобы посмотреть на озеро, ей захотелось окунуться в него, но она решила, что сделает это позже. И вот — вершина. В лицо дул приятный ветерок и легко дышалось. Вокруг пациентка видела зелёные горы, а чуть дальше — горы, покрытые туманом и облаками. Далеко-далеко впереди, слева и справа виднелись поля и селения. Х. Лёйнер считает, что загораживание вида вперёд цепью гор указывает на аспекты будущего пациента [4, с.79]. В целом же панорамный вид с вершины может свидетельствовать о недостаточной социальной адаптированности пациентки. В послеоперационный период в актуальных беседах сеансов символдрамы пациентка не раз говорила о возможных трудностях общения с коллегами и знакомыми после выписки из стационара.
Спуск представлялся пациентке более сложным: очень осторожно, придерживаясь руками о камни, спиной назад она начала спускаться. Когда дошла до леса, спускаться стало легче. Впереди она увидела озеро с приятной голубой гладью воды и захотела поскорее спуститься. У озера она вымыла руки, умылась. Недалеко туристы готовили на костре еду. Пациентке захотелось отдохнуть после спуска, и она устроилась в гамаке, натянутом между деревьями. Лёжа в нём, она смотрела на озеро, слушала пение птиц и думала о своей счастливой будущей жизни. Примечательными в этом мотиве явились контакт с водой и отдых в гамаке. Можно предположить, что оральная подпитка была необходима пациентке снова, а отдых в гамаке символизировал связь с матерью, возвращение в её лоно. Округлость горы, символизирующая материнско-женский мир, который важен в плане самоутверждения себя в роли женщины [6, с.30].
К этому времени был получен результат гистологического исследования опухоли, который подтвердил наличие аденокарциномы молочной железы. Общее состояние больной оценивалось как удовлетворительное. Она продолжала ходить на перевязки в связи с небольшим диастазом краёв послеоперационного шва и начала получать первый курс послеоперационной химиотерапии. Осознавая для себя необходимость этого вида лечения, она всё же достаточно трудно переносила его: беспокоили недомогание и тошнота. Больная расценивала утрату молочной железы двояко: с одной стороны, это было избавление от болезни, с другой — она связывала операцию с потерей женственности и сексуальности, что угнетало её. Не исчезла и тревога по поводу возможности «возврата болезни” — метастазирования. Именно в этот период мы предложили пациентке мотив змея. Известно, что он может использоваться для облегчения депрессивных состояний при тяжелых соматических заболеваниях. Символика змеи многозначна. Это не только символ мудрости, змея имеет яд, который применяется для лечения различных заболеваний. Кроме того, в образе пациент может попросить змею принести то, что может дать исцеление. Работа с мотивом дала положительный эффект. Пациентка увидела себя в гамаке недалеко от горы. Выбравшись из него, она отправилась осмотреть местность вдоль склона. Там она увидела место, где было много дыр — нор, рядом росли трава, кусты, деревья. На тропинке неожиданно появилась небольшая зелёная змея. Не будучи любительницей рептилий, пациентка не испытала ни страха, ни отвращения. Она угостила змею молоком и конфетой и почувствовала, что та настроена очень миролюбиво. Тогда пациентка порпосила змею принести ей из норы то, что могло бы дать ей безопасность и уверенность в будущем. Змея уползла в нору, затем быстро вернулась и принесла камень. Это был самородок тёмно-жёлтого цвета с красноватыми прожилками. Он был похож на нешлифованный янтарь. Пациентка взяла камень в руку, ощутила его тепло и необычайную силу. Держа камень в руке, она почувствовала себя лучше и увереннее, после положила камень в карман куртки и ушла. Выйдя из образа, пациентка рассказывала, какое огромное впечатление произвёл он на неё, как много было вызвано положительных переживаний. Несколько дней спустя она думала о том, что видела. Камень воспринимался ею как талисман — когда она плохо чувствовала себя после химиотерапевтических препаратов, то представляла себе камень, сравнивая его твёрдость со своим стремлением выздороветь. Размышляя о том, почему именно камень был принесен змеёй из недр земли, пациентка решила, что ей не хватало той твёрдости и силы, которую она ощущала в камне.
Позже в её рисунке был изображён ярко-оранжевый камень больших размеров. В этом отразилось её стремление к достижению, а также зрелость её личности. После работы с этим образом пациентка видела сновидение, в котором, придя к себе домой, обнаружила огромного пятнистого змея. В первый момент она испугалась и хотела предупредить об опасности мужа, но после поняла, что этот змей не сделает ей ничего плохого, напротив, он будет охранять её дом. Досматривая сновидение наяву, пациентка представила, как она кормит змея, гладит его. Она подумала, что теперь ей не нужна будет сигнализация в квартире, змей будет служить ей надёжным стражем. Тем временем змей комфортно устроился в кресле и уснул. Образ змеи как фаллический символ явился отражением сексуальных желаний пациентки. Действительно, вскоре после этого возобновились её интимные отношения с супругом. На девятом сеансе пациентке был предложен мотив наблюдение опушки леса, цель которого вызвать представление образа значимого лица или символического существа, которые воплощают бессознательные страхи или проблемы. Пациентка увидела себя на красивой лужайке. Слева от опушки — лес, а справа — аккуратный ухоженный бревенчатый домик лесника. Из лесу вышел лесник. Он вёл за собой на верёвке бурую с белыми пятнами корову, которая помахивала пациентке хвостом. У коровы было полное вымя молока. Пациентка дала ей немного сена, но корова не стала его есть, потому что хорошо попаслась, а от конфет не отказалась. Затем погладила корову и лесник увёл её в хлев, а пациентке неожиданно очень захотелось молока и хлеба с солью. Она села на скамейку у дома и стала ждать, но просить ей не хотелось. Через некоторое время лесник принёс ей еду. Молоко и хлеб с солью показались очень вкусными. На объектном уровне персонажей и события этого мотива можно рассматривать как отношения пациентки с родителями, дающими ей самое необходимое в жизни. На субъектном — желание молока может быть истолковано как фрустрированный инстинкт материнства. В актуальной беседе следующего сеанса пациентка вновь вспомнила о камне, который принесла змея, сравнивая его качество со своим характером. Она сказала, что психотерапия даёт ей возможность управлять своими эмоциями, и что у неё появилась воля к жизни, различные стремления, но всё же она считала что ей ещё многое следует изменить в себе для того, чтобы жить новой полнокровной жизнью. Тогда пациентке был предложен мотив дом, которому отводится очень важное значение в курсе символдрамы. В этом мотиве проявляется актуальная самооценка пациента и переживаемое им в данный момент эмоциональное состояние. В комнатах дома, служебных помещениях, их оборудовании находят выражение структуры, в которые пациент проецирует себя и свои желания, пристрастия, семейные проблемы, защитные установки, страхи [3, с.44].
В образе пациентка увидела новый аккуратный белый дом. Её неприятно удивило то, что вокруг было мало зелени, росли лишь несколько молодых деревьев. В этом, думается, отразился страх пациентки перед пагубным воздействием солнечных лучей на её организм (поскольку больным, перенесшим лучевую терапию рекомендуется избегать длительного пребывания на солнце). Войдя в дом, пациентка испытала неприятные переживания. Несмотря на высокие потолки, комнаты казались маленькими, и в них было мрачно. Из-за этого осматривать дом далее не хотелось. Не понравилось и отсутствие людей и животных в доме. Выйдя во двор, она сразу же почувствовала себя лучше. Затем ей захотелось вернуться на луг и поискать людей. В рисунке, который пациентка выполнила после сеанса, дом занимал едва ли восьмую его часть. Всё остальное пространство занимали луг и лес. Здесь, на наш взгляд, нашло отражение сопротивление пациентки. На следующем сеансе пациентка увидела себя тринадцатилетней в доме своего детства. Это был просторный четырёхкомнатный дом с очень большой кухней, где во всём чувствовалось присутствие бабушки. Еда, которой угощала бабушка, была очень вкусной. Затем пациентка обследовала все помещения дома: комнаты, чердак, подвал. Интерьер дома был таким же, как тридцать с лишним лет назад. Всюду было чисто. Комфортнее всего пациентка чувствовала себя в кухне — в холодильнике и шкафчиках было много запасов еды. По мнению Х. Лёйнера, представление в доме различных людей указывает на существование сильной привязанности в плане психоаналитического учения о интроектах. Пациентка не освободилась от эмоционально значимого лица, игравшего определяющую роль в её раннем детстве и «воспринятого” в его Я и Сверх-Я [1, с. 184].
Выйдя из образа, пациентка рассказала о том, какую огромную роль сыграла в её жизни бабушка, как много общего в их судьбах. В молодости бабушка болела раком молочной железы, но после лечения прожила до 92 лет, сохраняя активность и трудоспособность. Затем она сказала, что пребывание в доме доставило ей много приятных и радостных переживаний, но добавила, что она уже не смогла бы там жить, и что ей нужен был бы другой дом. Именно поэтому с одиннадцатого по тринадцатый сеансы работа заключалась в строительстве дома. К планировке и постройке своего дома пациентка отнеслась очень ответственно: всё делалось не спеша и обстоятельно. Тщательно выбиралось место для дома и шло строительство фундамента и подвального помещения. В них было множество опор. Пациентка пояснила, что от фундамента дома зависит его прочность и долговечность. С неменьшим усердием строились и обустраивались комнаты и служебные помещения — зал для торжественных приёмов, кухня, спальни для себя и гостей и прочее. В целом внешний вид дома после завершения строительства был величественным и красивым. Каждая деталь в нём имела своё предназначение и была любовно оформлена. В наибольшей степени это имело место при строительстве и создании интерьера спальни. Построение дома и его оформление напоминало глубокую внутреннюю проработку пациентки. Обращало на себя внимание присутствие в доме и вокруг него воды — питьевых и декоративных фонтанчиков, двух бассейнов, сауны, где можно было принимать водные процедуры и отдыхать, что пациентка и делала время от времени. Контакт с водой оставался для неё чрезвычайно приятным, а в доме она чувствовала себя уверенно и комфортно. Через неделю, на четырнадцатом сеансе пациентка сообщила, что стала чувствовать себя более спокойной и уверенной, что стала другим человеком, и лишь изредка к ней возвращается тревога о будущем. Продолжая развивать зрелые самостоятельные структуры Я пациентки, мы предложили ей работу с мотивом идеал Я, главная цель которого — интеграция с образом в целостную личность. На наш взгляд, этот мотив мог бы быть завершающим на этом этапе терапии. Пациентка испытала высокие чувства, работая с этим мотивом. Она представила себе грациозную женщину аристократической внешности, которую звали Полина. Это имя, по её мнению, является отражением тургеневской эпохи.
В Полине ей нравилось всё: гордая осанка, уверенность в себе, грациозность в движениях, приветливость и общительность и то, что Полина занимается благотворительностью. Внешний облик её напоминал саму пациентку в юности. Выйдя из образа пациентка сказала, что ей нравятся женщины такого типа и она будет стремиться стать такой. После аналитического сеанса, в ходе которого были обсуждены все перемены, произошедшие с пациенткой в процессе психотерапии по методу символдрамы (отношение с родителями и другими окружающими её людьми, сексуальные отношения с супругом), было решено продолжить работу теперь уже с новой целью. Минуло четыре с половиной месяца со дня второй операции. Пациентка за это время приняла три курса химиотерапии, перенеся их относительно легко. Субъективно и объективно состояние оценивается в настоящий момент как хорошее. Она вышла на работу, готовится к проведению в качестве ведущей двух массовых мероприятий и с оптимизмом смотрит в будущее. Данный случай успешного применения психотерапии является убедительным аргументом необходимости включения её в комплекс лечебных и реабилитационных мероприятий, проводимых онкологическим больным.
Литература
1. Говалло В.И.: Иммунология против рака. — М., 1987. 2. Дильман В.М.: Эндокринологическая онкология. — Л., 1983. 3. Кёниг К.: Когда нужен психотерапевт… / Пер. с нем. — М.: Издательская группа «Форум” — «Инфра-М”, 1998. 4. Лёйнер Х.: Кататимное переживание образов / Пер. с нем. Я.Л. Обухова. — М.: ”Эйдос”, 1996. 5. Меерсон Ф.З.; Сухих Р.Т.: Стрессорные нарушения в системе противоопухолевого иммунитета и их ограничение стресслимитирующими факторами. — Вестник АМН СССР.- 1985.- №8. 6. Обухов Я.Л.: Символдрама : Кататимно-имагинативная психотерапия детей и подростков. — М.: «Эйдос”, 1997. 7. Селенина Е.: Метастазы счастья // Путь к себе, 1992, №5. 8. Шевченко А.И.; Шевченко Н.Ф.: Использование метода направленного воображения в лечении онкологических больных // Журнал практического психолога, 1998, № 1. 9. Шутценбергер А.А.: Тяжелобольной пациент (15-летний опыт применения психодрамы для лечения рака) // Вопросы психологии, 1990, №5. 10. Simonton O.C.; Simonton S.M.; Creighton J.: Getting Well Again, Los Angeles: Torcher.- 1978.
Frontiers | Редакция: Психонкология: клиническая психология онкологических больных. Рак: ключевая роль клинической психологии
Психологические проблемы приобретают большое значение в онкологических условиях, начиная с сообщения диагноза и заканчивая ведением пациентов в конце жизни (Baider and Surbone, 2014; Chaturvedi et al., 2014; Grassi et al., 2015). При диагностировании рака около 30% пациентов могут страдать от психологического стресса или других важных психических расстройств (Singer et al., 2010, 2013; Mitchell et al., 2011; Vehling et al., 2012).
Статьи по данной теме исследования дают представление о том, что означает уход за больным раком на индивидуальном, родственном и социокультурном уровнях. Тематика статей варьируется от важности личности и психологического стресса / психопатологии, с которыми могут столкнуться больные раком, до важной роли лица, осуществляющего уход, и значимости социокультурных факторов.
В настоящее время доказано, что психологический стресс является ключевой переменной при оказании помощи онкологическим больным.Метааналитический обзор, посвященный продольным связям между стрессом и раком, показал в 165 исследованиях, что связанные со стрессом психосоциальные факторы связаны с более высокой заболеваемостью раком у изначально здоровых групп населения (Chida et al., 2008). Еще 330 исследований показали, что стресс у больных раком связан с более низкой выживаемостью (Chida et al., 2008).
Более того, у людей с плохой социальной поддержкой наблюдался больший рост и прогрессирование опухоли из-за усиления провоспалительных механизмов (Lutgendorf and Sood, 2011).Слабая социальная поддержка вызывает усиление ангиогенеза, необходимого для роста рака, из-за связанной со стрессом продукции цитокина (IL6), действующего на фактор роста эндотелия сосудов.
Депрессия также может увеличить риск рецидивов после лечения рака и снизить приверженность к противоопухолевой терапии (Reich, 2008). Более того, поскольку боль и расстройства настроения имеют несколько патогенетических механизмов (Torta and Ieraci, 2013), депрессия может приводить к снижению болевого порога (Torta and Munari, 2010).Воспалительный фон, в основном связанный с провоспалительными цитокинами, является центральным фактором, который связывает депрессию, дистресс, боль и когнитивные нарушения («химиотерапевтический туман») у онкологических больных (Krishnadas and Cavanagh, 2012).
Поэтому первым важным шагом в онкологической практике должен быть скрининг психологического дистресса с использованием хорошо зарекомендовавших себя клинических инструментов, таких как термометр дистресса (DT) и больничная шкала тревожности и депрессии (Castelli et al., 2011; Grassi et al., 2015). Недавнее ПЭТ-исследование пациентов со смешанным раком выявило, что показатели DT коррелируют с активностью областей мозга, обычно участвующих в реакции на стресс: чем выше оценка DT, тем выше метаболизм в областях мозга, подверженных стрессу, таких как гипоталамус (Castelli и др., 2013).
Как подчеркнули Грасси и др. (2015), после первого этапа скрининга пациенты, сообщающие о соответствующих симптомах, должны быть оценены на предмет более глубоких психосоциальных проблем. Среди этих проблем особое значение приобретают личностные качества, способность справляться с трудностями, стиль привязанности и близость личных отношений (Saita et al., 2015). Использование более конкретных психологических и психосоциальных инструментов позволяет врачу не только количественно оценить психологический дистресс, но и лучше охарактеризовать пациентов с психологической точки зрения и, таким образом, обеспечить более эффективное лечение.
Civilotti et al. (2015) показали высокий процент посттравматической симптоматики (около 60%) в выборке из 92 больных смешанным раком, подчеркнув, как психологическая реакция на рак может быть отнесена к травматическому спектру и может привести к диссоциативным симптомам.Результаты исследования Saita et al. (2015) показали, что пациенты, которые обладают такими чертами личности, как напористость и социальная тревожность, склонны использовать активные стратегии выживания, то есть боевой дух. Кроме того, было обнаружено, что воспринимаемая сила отношений является предиктором использования активного стиля совладания (Saita et al., 2015).
Клиническая значимость близких отношений пациента была также подчеркнута в вкладе Гритти (Gritti, 2015). Автор разъясняет важность встречи с семьей пациента и четко перечисляет темы, которые следует рассмотреть, и стратегии разговора, которые необходимо принять.
Ключевая роль, которую играет лицо, осуществляющее уход, должна привести к тому, что службы по лечению рака должны активно включать психологический стресс у лица, осуществляющего уход, в основу своей политики здравоохранения. Как сообщают Baider и Surbone (2014), у 40–70% лиц, осуществляющих уход, наблюдаются клинически значимые симптомы депрессии [Национальный альянс по уходу, (NAC) и AARP, 2008, 2009]. Игнорирование этих свидетельств отрицательно скажется не только на попечителе, но и на получателе помощи. Системы здравоохранения больше не могут игнорировать важность заботы о лицах, осуществляющих уход, в наших усилиях по лечению рака.Универсальность рака и его влияние на все аспекты жизни подчеркивает центральную роль клинической психологии в решении как социальных, так и культурных факторов. В статьях Chaturvedi et al. (2014); Baider, Surbone (2014) и Grassi et al. (2015) подчеркнули ключевую роль социального измерения. Как заявили Baider и Surbone (2014), «исследования показали, что культурные убеждения и социальные нормы играют роль в влиянии семейных эмоций и поведения в отношении восприятия рака и их оценок болезни и здоровья.«Нормы семейного здоровья и культуры и представления о здоровье и болезни должны быть приняты во внимание, чтобы обеспечить соответствующее и эффективное лечение и уход пациентам и их семьям (Chaturvedi et al., 2014).
Наконец, Cormio et al. (2014) исследовали посттравматический рост у лиц, ухаживающих за онкологическими больными. И снова результаты показали, что рак может привести к соответствующим изменениям не только в отдельном человеке, но и во всей системе семьи. В частности, они обнаружили, что и пациент, и лицо, осуществляющее уход, могут испытывать посттравматический рост после переживания рака.В некоторых случаях пациенты и лица, осуществляющие уход, могли распознать положительные элементы и рост даже в драматическом опыте диагностики рака (Cormio et al., 2014).
Психоонкология не имеет долгой истории, но за более чем 30 лет она «создала модель, в которой психологическая область была интегрирована как узкая специализация в специальность онкологии по конкретному заболеванию. Таким образом, сегодня эта область способствует клиническому уходу за пациентами и их семьями, обучению персонала психологическому менеджменту и совместным исследованиям »(Holland and Weiss, 2010, p.3). Совершенно необходимо, чтобы исследования и практика в клинической психологии развивались параллельно с развитием медицины, чтобы обеспечить комплексный и основанный на фактах подход в этой области (Castelnuovo, 2010).
Финансирование
Лорис Кастелли получил поддержку грантов Туринского университета («Ricerca scientifica finanziata dall’Università», Linea Generale и Linea Giovani).
Заявление о конфликте интересов
Авторы заявляют, что исследование проводилось в отсутствие каких-либо коммерческих или финансовых отношений, которые могли бы быть истолкованы как потенциальный конфликт интересов.
Ссылки
Кастелли, Л., Бинаски, Л., Кальдера, П., Мусса, А., и Торта, Р. (2011). Быстрый скрининг депрессии у онкологических больных: эффективность HADS. Eur. Дж. Онкологическая помощь (англ.) . 20, 528–533. DOI: 10.1111 / j.1365-2354.2010.01217.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кастелли, Л., Тонелло, Д., Д’Агата, Ф., Кароппо, П., Баудино, Б., Зотта, М., и др. (2013). Нейробиологическая основа термометра дистресса: ПЭТ-исследование онкологических больных. Стресс Здоровье . DOI: 10.1002 / smi.2546. [Epub перед печатью].
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Чатурведи, С. К., Штрошейн, Ф. Дж., Сараф, Г., и Луазель, К. Г. (2014). Коммуникация в онкологической помощи: психосоциальные, интерактивные и культурные вопросы. Общий обзор и пример Индии. Фронт. Психол . 5: 1332. DOI: 10.3389 / fpsyg.2014.01332
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Чида, Ю., Хамер, М., Уордл, Дж., И Степто, А. (2008). Способствуют ли связанные со стрессом психосоциальные факторы заболеваемости раком и выживаемости? Nat. Clin. Практик. Онкол . 5, 466–475. DOI: 10.1038 / ncponc1134
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Цивилотти, К., Кастелли, Л., Бинаски, Л., Кусино, М., Тесио, В., Ди Фини, Г. и др. (2015). Диссоциативная симптоматика у онкологических больных. Фронт. Психол . 6: 118. DOI: 10.3389 / fpsyg.2015.00118
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кормио, К., Ромито, Ф., Висканти, Дж., Тураччо, М., Лоруссо, В., и Маттиоли, В. (2014). Психологическое благополучие и посттравматический рост лиц, ухаживающих за онкологическими больными. Фронт. Психол . 5: 1342. DOI: 10.3389 / fpsyg.2014.01342
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Грасси, Л., Карузо, Р., Сабато, С., Массаренти, С., Нанни, М. Г., и соавторы Рабочей группы UniFe Psychiatry. (2015). Психосоциальный скрининг и оценка в учреждениях онкологии и паллиативной помощи. Фронт. Психол . 5: 1485. DOI: 10.3389 / fpsyg.2014.01485
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Холланд, Дж. К., и Вайс, Т. Р. (2010). «История психоонкологии», в Psycho-Oncology , ред. JC Holland, S. Breitbart William, B. Jacobsen Paul, S. Lederberg Marguerite, J. Loscalzo Matthew и R. McCorkle (Нью-Йорк, Нью-Йорк: Оксфорд) University Press), 3–12.
Google Scholar
Люгендорф, С.К., Суд, А.К. (2011). Биоповеденческие факторы и прогрессирование рака: физиологические пути и механизмы. Психосом. Мед . 73, 724–730. DOI: 10.1097 / PSY.0b013e318235be76
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Митчелл А. Дж., Чан М., Бхатти Х., Халтон М., Грасси Л., Йохансен К. и др. (2011). Распространенность депрессии, тревожности и расстройства адаптации в онкологических, гематологических и паллиативных учреждениях: метаанализ 94 исследований на основе интервью. Ланцет Онкол . 12, 160–174. DOI: 10.1016 / S1470-2045 (11) 70002-X
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Национальный альянс по уходу (NAC) и AARP. (2008, 2009). Уход в США . Вашингтон.
Райх, М. (2008). Депрессия и рак: последние данные о клинических проблемах, проблемах исследований и подходах к лечению. Поддержка. Care Cancer 20, 353–359. DOI: 10.1097 / cco.0b013e3282fc734b
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Сайта Э., Аквати, К., Кайзер, К. (2015). Как справиться с раком груди на ранней стадии: изучение влияния личностных качеств и межличностной близости. Фронт. Психол . 6:88. DOI: 10.3389 / fpsyg.2015.00088
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Сингер С., Дас-Мунши Дж. И Брэлер Э. (2010). Распространенность психических расстройств у онкологических больных в отделениях неотложной помощи — метаанализ. Ann. Онкол . 21, 925–930. DOI: 10.1093 / annonc / mdp515
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Зингер, С., Ehrensperger, C., Briest, S., Brown, A., Dietz, A., Einenkel, J., et al. (2013). Коморбидные психические расстройства у онкологических больных в трудоспособном возрасте — распространенность, профили риска и обращение за медицинской помощью. Психоонкология 22, 2291–2297. DOI: 10.1002 / pon.3282
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Торта, Р. Г. В., Иерачи, В. (2013). Депрессивные расстройства и боль: совместная модель диагностики и лечения. J. Обезболивающее S2: 003. DOI: 10.4172 / 2167-0846.S2-003
CrossRef Полный текст | Google Scholar
Vehling, S., Koch, U., Ladehoff, N., Schön, G., Wegscheider, K., Heckl, U., et al. (2012). Prävalenzffektiver und angststörungen bei krebs: систематический обзор литературы и метаанализ. Psychother. Психосом. Med. Психол . 62, 249–258. DOI: 10.1055 / с-0032-1309032
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Психология рака
Существует бесчисленное множество книг и руководств по диетам при раке и химической детоксикации.В этой книге не рассматриваются те вопросы, которые я освещал в других своих книгах.
Один из основных факторов — возможно, самый важный из всех — обычно очень мало рассматривается: Я говорю о влиянии разума и психики на рак.
Многие больные раком оказались в состоянии самоотречения.
Необходимо адресовать.
Я обнаружил четыре основных способа эмоционального отказа людей от себя:
- Самооценка
- Игнорирование чувств
- Ошеломление чувств посредством зависимости
- Делать других ответственными за свои чувства счастья и боли.
Как ни странно, болезненные чувства, такие как одиночество, пустота, тревога, печаль, ревность, страх, вина и стыд — чувства, которые мы склонны рассматривать как проблемы сами по себе — часто являются симптомами более глубокой первопричины: физической, эмоциональной и другой. духовное самоотречение.
Душевное состояние человека сильно влияет на его или ее здоровье и, следовательно, на проблему рака.
Расстройства, стресс, конфликты, обида и другие негативные эмоции могут играть определенную роль в развитии рака; они также предлагают путь для освобождения от железной хватки, которую имеет рак. Крайне важно глубоко работать над проблемами, которые у вас есть.
ВЫ ДОЛЖНЫ ЭТО СДЕЛАТЬ. Я серьезно!
Меня так разочаровывают пациенты, которые просто не решают свои умственные и духовные проблемы.Для них это кажется неважным; почти банально: «Я здесь борюсь с серьезной болезнью, у меня нет времени думать о том, счастлив я или нет».
Ой! Если решение этой самой проблемы является частью лечения, он или она просто выбрали путь отказа, вы видите? Вы должны сделать этот сдвиг.
Я помню многих пациентов, которые боролись с опухолью до регресса и были счастливы, что избежали смерти.Но это вернулось. В одном из моих пациентов он вернулся дважды.
Я каждый раз умолял ее пройти терапию по исцелению памяти.
Но она этого не сделает.
И все же ей это было нужно.
Как я узнаю? Что говорит мне, что она похоронила психическую травму? У нее был рак. Что-то было внутри, гноясь, но без внимания.
Последний раз она видела меня за день до того, как Вивьен и я переехали за границу. Дама была в отчаянии. Она затаила дыхание и хотела узнать мое мнение: что я думаю?
Оказалось, что эта женщина наблюдала за немым мануальным терапевтом, который утверждал, что ее одышка была вызвана проблемой с позвоночником, но это не так. Я тут же устроил рентген грудной клетки.В легких у нее были вторичные опухоли. У нее были большие проблемы, и я ничем не мог помочь. На следующий день я уехал, чтобы начать новую жизнь с Вивьен, женщиной, которую я любил.
Мораль: Если доктор Кейт говорит, что вам лучше сделать это, тогда ДЕЛАЙТЕ ЭТО!
исследователей ищут способы улучшить общение между больными раком и врачами
Фрэнк, открытые дискуссии между онкологическими больными и их врачами являются ключевой частью хорошего лечения.В идеале такие обсуждения помогают пациентам принимать информированные решения, давая им хорошее представление о том, чего ожидать от лечения и их шансы на выздоровление (прогноз).
Но часто, особенно для пациентов, у которых может быть конец жизни, качественные разговоры о качестве жизни, прогнозе и вариантах лечения либо слишком поздно, либо совсем не происходят. И когда они действительно случаются, часто возникают недопонимания, которые могут привести к тому, что пациенты будут иметь нереалистичные ожидания и сделать выбор лечения, о котором они или их близкие впоследствии могут пожалеть.
Исследователи из Рочестерского университета задались целью выяснить, поможет ли обучение пациентов / лиц, осуществляющих уход, и онкологов улучшить их общение. В исследовании приняли участие 265 человек с запущенным раком и 38 онкологов. Половина человек в каждой группе была случайным образом распределена для обучения.
Тренинг был коротким, поэтому участники с большей вероятностью его завершили. Обучение пациентов включало встречи с социальными работниками или медсестрами, чтобы попрактиковаться в том, чтобы задавать вопросы, выражать свои страхи, проявлять настойчивость и излагать свои предпочтения.Им также дали буклет для чтения. Коучинг врачей включал имитационные занятия в офисе с актерами, изображающими пациентов, видео-тренинги и индивидуальную обратную связь.
Смешанные результаты
В беседах между обученными врачами и пациентами пациенты были более склонны задавать вопросы. Их онкологи также были более эмоциональны. Кроме того, происходили более содержательные дискуссии по сложным темам, включая прогнозы и проблемы, связанные с окончанием жизни.
Однако между пациентами и онкологами сохранялись разногласия.Например, некоторые пациенты считали, что они, вероятно, выздоровеют, и более половины полагали, что они будут живы через 2 года, но средняя выживаемость в этом исследовании составляла 16 месяцев. «Нам необходимо встроить коммуникационные вмешательства в повседневную клиническую помощь», — сказал соавтор Рональд Эпштейн, доктор медицины. «Это не займет много времени, но в наших аудиозаписях было очень мало диалогов, подтверждающих человеческий опыт и потребности пациентов. Следующий шаг — сделать хорошее общение правилом, а не исключением, чтобы голоса больных раком были услышаны.”
Советы для содержательного обсуждения
Цели тренинга заключались в том, чтобы побудить пациентов более активно обсуждать с врачами их лечение и побудить врачей более чутко реагировать на эмоции пациентов и обсуждения прогнозов. В результате исследователи обнаружили, что пациенты с большей вероятностью будут спрашивать о своем выборе лечения и своих шансах на выздоровление.
Пациентам, прошедшим обучение, было рекомендовано:
- Будьте напористыми
- Задавайте вопросы об их заболевании, вариантах лечения, прогнозе и качестве жизни
- Спросите о плюсах и минусах важного выбора
- Просить пояснений, если они чего-то не понимают
- Выразить опасения и мнения
- Выражать эмоции, включая страх и печаль
Врачам, прошедшим обучение, было рекомендовано:
- Спросите пациентов, какие вопросы были для них наиболее важны
- Спросите пациентов, что они хотели бы знать о своем прогнозе и выборе лечения
- Проверить, поняли ли пациенты, что они говорят
- Делайте паузы в разговоре, чтобы пациенты могли ответить или обработать только что обсужденную информацию
- Объясните процент пациентов, которым лечение может помочь, и процент пациентов, которым вряд ли поможет
- Выявление и признание эмоций пациентов и выражение сочувствия
Исследование было опубликовано в Интернете 9 сентября 2016 г. в журнале JAMA Oncology .
общих вопросов о COVID-19 и раке: ответы для пациентов и выживших
Этот пост регулярно обновляется. Впервые он был опубликован 20 марта.
Дорогой друг,
Американское общество клинической онкологии (ASCO) и Национальная коалиция по борьбе с онкологическими заболеваниями (NCCS) работают вместе, чтобы предоставить информацию о том, как коронавирус 2019 (COVID-19) может потенциально повлиять на здоровье и лечение рака людей, у которых диагностирован рак.Ниже приведены ответы на часто задаваемые больными раком клинические вопросы о COVID-19 от главного врача ASCO и исполнительного вице-президента доктора Ричарда Шильски. Отдельные имена не использовались при подготовке этих часто задаваемых вопросов. NCCS предоставит ответы на общие вопросы о COVID-19 и защите интересов пациентов на своем веб-сайте Canceradvocacy.org. Миссия NCCS состоит в том, чтобы выступать за качественное лечение рака для всех людей, затронутых раком. ASCO представляет около 45 000 специалистов-онкологов, которые заботятся о больных раком.
Обратите внимание, что ASCO и NCCS не могут отвечать на личные медицинские или юридические вопросы или давать индивидуальные рекомендации по лечению. Эта информация предоставляется только в образовательных целях и не заменяет консультации с вашим лечащим врачом или другим специалистом в области здравоохранения. Обсудите со своим врачом все индивидуальные решения по лечению рака. Использование этой информации регулируется Условиями использования ASCO.
Надеемся, эта информация будет вам полезна.
С уважением,
Доктор.Ричард Шильски, главный врач
и исполнительный вице-президент
, ASCO
Шелли Фулд Нассо
Главный исполнительный директор, NCCS
Q1: Можете ли вы вкратце описать, что значит быть «ослабленным иммунитетом»?
Термин «ослабленный иммунитет» относится к людям, чья иммунная система считается более слабой, более ослабленной или менее устойчивой, чем у среднего здорового взрослого человека. Основная роль иммунной системы — бороться с инфекцией.Люди с ослабленной иммунной системой подвергаются более высокому риску заражения инфекциями, включая вирусные инфекции, такие как COVID-19. Есть много причин, по которым человек может быть ослаблен иммунитетом: такие состояния здоровья, как рак, диабет или сердечные заболевания, пожилой возраст или выбор образа жизни, такой как курение, могут способствовать ослаблению иммунной системы. Пациенты с раком могут подвергаться большему риску ослабления иммунитета в зависимости от типа рака, который они имеют, типа лечения, которое они получают, других состояний здоровья и их возраста.Риск ослабления иммунитета обычно наиболее высок во время активного лечения рака, например, во время лечения химиотерапией. Не существует специального теста для определения того, является ли человек ослабленным иммунитетом, хотя такие результаты, как низкий уровень лейкоцитов или низкий уровень антител (также называемых иммуноглобулинами) в крови, вероятно, указывают на ослабленный иммунитет.
Q2: Повышает ли наличие рака в анамнезе риск осложнений от COVID-19 (SARS-CoV-2)?
Похоже, что больные раком и выжившие после него пациенты могут подвергаться более высокому риску осложнений со стороны здоровья от COVID-19.Это неудивительно, учитывая, что у этой группы людей часто нарушен иммунитет. Появляются доказательства того, что пациенты с гематологическими злокачественными новообразованиями, включая лейкоз, лимфому и множественную миелому, могут иметь более высокий риск инфицирования и осложнений, чем пациенты с другими диагнозами рака. Также есть доказательства того, что пациенты с прогрессирующим раком, когда у них диагностирован COVID-19, могут иметь более высокий риск смерти или серьезных осложнений со здоровьем по сравнению с пациентами с заболеванием в стадии ремиссии.Эти доказательства резюмируются в другом сообщении блога Cancer.Net.
Q3: Повышает ли ваш риск заражения COVID-19 или более серьезного течения болезни наличие химиотерапии или лучевой терапии в прошлом?
На сегодняшний день имеются ограниченные доказательства того, что любые методы лечения рака повышают ваш риск заражения COVID-19 больше или меньше, чем кто-либо другой, кто подвергается воздействию вируса. Есть некоторые свидетельства того, что пациенты с раком могут столкнуться с более серьезной инфекцией COVID-19, если они заразятся им, вероятно, потому, что рак и лечение рака могут способствовать ослаблению иммунной системы, что затем может привести к снижению способности бороться с инфекциями.Новые данные свидетельствуют о том, что пациенты с раком легких, получившие химиотерапию в течение 3 месяцев после постановки диагноза COVID-19, подвергаются более высокому риску смерти от инфекции. Эти доказательства резюмируются в другом сообщении блога Cancer.Net. Пациенты, получающие лечение от рака, также чаще взаимодействуют с системой здравоохранения, чем население в целом, поэтому большее воздействие в этих условиях может способствовать более высокому риску заражения, но на данный момент это точно не известно.Пациентам рекомендуется обсудить со своей онкологической бригадой, можно ли пропустить второстепенные визиты в клинику, перенести их в расписание или провести по телефону или по видеоконференцсвязи. Однако имейте в виду, что пропуск лечения рака из-за опасений по поводу риска заражения COVID-19 — серьезное решение, и его следует обсудить с вашим онкологом.
Q4: Следует ли выжившим после рака следовать общим рекомендациям по охране здоровья, выпущенным CDC?
Совершенно верно.Общие рекомендации в области общественного здравоохранения, выпущенные Центрами по контролю и профилактике заболеваний США (CDC), имеют смысл в любое время, но особенно в такие периоды, как вспышка COVID-19. Вы можете найти руководство CDC здесь, на его веб-сайте.
Q5: Какой совет вы дадите пациентам, получающим лечение рака полости рта, например, TKI?
Рак — серьезное заболевание, требующее лечения. Независимо от типа лечения, лучший совет — поговорить со своей командой по лечению рака о том, необходимы ли какие-либо изменения в вашей схеме лечения рака.При отсутствии каких-либо симптомов или признаков инфекции COVID-19 продолжение лечения рака, вероятно, будет лучшим курсом действий.
Q6: Подвержены ли люди, проходящие эндокринную терапию, например, при раке груди или яичников, большему риску заражения COVID-19 или более серьезного заболевания?
Нет никаких конкретных доказательств того, что эндокринная терапия может повысить риск заражения COVID-19 или более серьезного заболевания. Большинство эндокринных методов лечения не подавляют иммунную систему.
Q7: Если больной раком или выживший после рака чувствует некоторые ранние симптомы, такие как жар или кашель, следует ли им связаться со своим онкологом или терапевтом?
При активном лечении рака пациенты должны связаться со своим лечащим онкологом по телефону и принять необходимые меры. Если вы не принимаете активное лечение, выжившие после рака должны связаться со своим лечащим врачом по телефону и принять все необходимые меры.
Q8: Если человек собирается начать лечение рака, следует ли ему подумать о переносе лечения из-за COVID-19? Что делать, если пациент заразился COVID-19?
При принятии важного решения необходимо учитывать множество факторов, например, отложить лечение рака, чтобы избежать потенциального заражения COVID-19.Пациентам следует поговорить со своим лечащим онкологом о рисках откладывания лечения по сравнению с потенциальной пользой снижения риска инфицирования. Вещи для обсуждения включают цели лечения рака, вероятность того, что рак будет контролироваться с помощью планируемого лечения, интенсивность и побочные эффекты лечения рака, а также поддерживающую терапию, которая доступна для уменьшения побочных эффектов лечения.
Q9: У меня есть центральный венозный катетер / порт. Что мне делать, если промывать его регулярно?
Имеются данные о том, что приливы могут происходить с интервалом до 12 недель без увеличения побочных эффектов или вреда.Поговорите со своей онкологической бригадой о графике промывки, который подходит вам, и спросите, можете ли вы промыть порт самостоятельно, если в этом возникнет необходимость.
Q10: Я выживший после рака, и я регулярно получаю сканирование / визуализацию / тесты для выявления возможного рецидива. Стоит ли мне продолжать проходить это тестирование?
Как правило, согласно рекомендациям CDC, любые посещения клиники, которые можно отложить без риска для пациента, следует отложить. Это включает регулярные контрольные визиты для выявления рецидива рака.Во многих случаях рекомендуемая частота этих посещений уже считается диапазоном (например, от 3 до 6 месяцев), поэтому продление времени между оценками все еще может быть в пределах рекомендаций. Если у вас появился новый симптом, который может указывать на рецидив рака, вам следует связаться со своей бригадой по лечению рака, а не ждать следующей запланированной оценки.
Q11: Что еще я могу сделать для борьбы с COVID19?
Самое важное, что вы можете сделать, — это следовать рекомендациям по общественному здравоохранению, предоставленным CDC и вашим государственным и местным департаментами здравоохранения, как указано в Q4.
Еще один способ помочь — рассмотреть возможность участия в таких исследованиях, как исследование Beat19, исследование NCI COVID-19 в исследовании больных раком (NCCAPS) или исследование в Стэнфорде. Это исследования, в которых может принять участие почти каждый, и они стремятся узнать больше о том, что происходит до, во время и после того, как у вас появятся симптомы COVID-19.
Q12: Могу ли я что-нибудь сделать, чтобы улучшить свое общее состояние здоровья и свою иммунную систему?
Вы должны следовать рекомендациям вашей медицинской бригады и общим рекомендациям по здоровому образу жизни.Не употребляйте табачные изделия, придерживайтесь хорошо сбалансированной диеты, богатой фруктами и овощами, регулярно занимайтесь спортом, высыпайтесь и следуйте руководящим принципам общественного здравоохранения по социальному дистанцированию и мытью рук .
Редакторы журнала Journal of Cancer Survivorship написали комментарий, в котором приводится список дополнительных источников поддержки для выживших.
Q13: Если у меня задержка в лечении, или если по какой-то причине мне нужно сменить поставщика для получения лечения, что я должен сделать в отношении моей медицинской документации?
Если вам нужно сменить поставщика, вам следует организовать копию или передачу вашей медицинской документации новому поставщику услуг.Передача полного набора записей наиболее желательна, но некоторые части записи особенно важны, например, отчет о патологии, в котором установлен ваш диагноз рака, отчеты о любых операциях или лучевой терапии, выполненных в рамках вашего лечения рака, краткое изложение любого назначенное лечение химиотерапией и результаты ваших последних сканирований, рентгеновских снимков или других оценок рака.
Q14: Я нахожусь в процессе диагностики и определения стадии рака. Что я должен делать?
Учитывая текущие обстоятельства, касающиеся доступности медицинских услуг и в интересах безопасности пациентов, может возникнуть необходимость отказаться от некоторых процедур и тестов, которые обычно проводятся для определения степени распространения рака (стадии).Пациенты должны обсудить со своими онкологами, какие диагностические тесты и тесты для определения стадии могут быть наиболее информативными при разработке первоначального плана лечения, и должны отдавать приоритет получению этих тестов, если это возможно.
Q15: Я хочу получить второе мнение по поводу моего диагноза или рекомендованного лечения, но в данный момент второе мнение невозможно. Что я могу сделать?
Мы приветствуем второе мнение, но признаем, что в настоящее время их трудно запланировать. Если второе мнение может быть получено путем консультации по телефону или телемедицины, то это следует рассматривать как разумную альтернативу отсутствию второго мнения вообще.
Q16: У меня есть несколько сопутствующих заболеваний, а также рак. Я подвержен более высокому риску заражения COVID-19? Имеет ли значение, контролируются ли эти сопутствующие заболевания лекарствами?
Пациенты с сопутствующими заболеваниями, такими как гипертония, сердечно-сосудистые заболевания, легочные заболевания, хроническое заболевание почек, ожирение и диабет, по-видимому, подвергаются особенно высокому риску серьезных осложнений COVID-19. В большинстве отчетов не описывается, в какой степени эти сопутствующие заболевания можно было контролировать с помощью лекарств или изменения образа жизни на момент начала инфекции COVID-19.Однако разумно предположить, что сопутствующие заболевания, которые хорошо контролируются лекарствами, с меньшей вероятностью предрасполагают человека к серьезным осложнениям от COVID-19.
Q17: Увеличивают ли курение и / или вейпинг риск COVID-19?
ASCO не располагает конкретными данными, относящимися к текущему или бывшему курению с риском COVID-19 или риском осложнений от этого заболевания. Однако разумно предположить, что курение, курение или другое поведение или воздействие, вызывающее повреждение легких, может увеличить риск осложнений от COVID-19.
Q18: Есть ли у большинства людей долгосрочные последствия COVID-19?
Еще слишком рано говорить, каковы будут долгосрочные последствия COVID-19. Однако уже ясно, что у некоторых пациентов развиваются осложнения со стороны многих систем органов, включая неврологические осложнения, почечную недостаточность, сердечный приступ или сердечную недостаточность, а также образование тромбов. Эти серьезные осложнения могут иметь долгосрочные последствия, но для понимания долгосрочных последствий необходимо длительное наблюдение за пациентом.
Q19: Как насчет тестирования на антитела, чтобы узнать, кто подвергался воздействию COVID-19 или имеет иммунитет к нему?
Тестирование на антитела только сейчас становится доступным.Он проверяет, подвергался ли человек воздействию вируса SARS-COV-2. Еще слишком рано говорить, означает ли положительный тест на антитела, что у человека есть какая-либо форма иммунитета к новому коронавирусу.
Q20: Было сказано, что COVID-19 может вызвать рубцевание легких. Есть ли другие заболевания, вызывающие рубцевание легких? Увеличит ли это вероятность развития у человека рака легких в будущем?
Многие острые и хронические легочные инфекции могут вызывать рубцы, так же как и хроническое воспаление легких в результате курения, воздействия пыли или асбеста на рабочем месте или аутоиммунных заболеваний.Повышает ли рубцевание риск рака легких, скорее всего, это связано с основной причиной рубцевания (например, курением или воздействием асбеста), чем с самим рубцеванием.
Q21: Каковы рекомендации по повторному тестированию COVID-положительных пациентов перед возобновлением химиотерапии?
Неясно, сколько времени может потребоваться после того, как инфекция исчезнет, прежде чем начинать или возобновлять лечение рака. Лечение не следует возобновлять до тех пор, пока не исчезнут симптомы COVID-19 и не появится определенная уверенность в том, что вирус больше не присутствует, в частности, отрицательный результат теста на SARS-Cov-2, если только рак не прогрессирует быстро и оценка риска и пользы не благоприятствует. продолжая лечение рака.
NCCS предоставит ответы на общие вопросы о COVID-19 и защите интересов пациентов на своем веб-сайте Canceradvocacy.org .
Эта информация также доступна на испанском и португальском языках.
PPT — Межкультурные аспекты общения с онкологическими больными Презентация PowerPoint
Межкультурные аспекты общения с онкологическими больными Антонелла Сурбон, доктор медицинских наук, профессор медицины Нью-Йоркского университета
Культура: определение Культура представляет собой сумму интегрированных моделей знаний, убеждений и поведения данного сообщества.Члены разделяют мысли, стили общения, способы взаимодействия, взгляды на роли и отношения, ценности, практики, обычаи. Культура дает нам трепет значимости Olweny 1994; Свендсон и Виндзор, 1996; Кагава-Сингер 2003 г. А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
раса и этническая принадлежность географические границы социально-экономический статус уровень образования разговорный язык городской или сельский контекст возраст религия пол сексуальная ориентация профессия инвалидность Культура: способствующие факторы A.Surbone MD PhD, Нью-Йоркский университет
Культура и болезнь • Культура дает нам основу для интерпретации и связи с внешним миром • Культура действует как посредник во время испытаний, когда мы полагаемся на наше самосознание и связанности Осознание страданий, потери контроля и многих неопределенностей, которые сопровождают их болезнь, очень важно для онкологических больных А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Межкультурные различия, здоровье и болезни • восприятие болезней, инвалидности и страданий • степени и выражения озабоченности • реакции на лечение • стили взаимоотношений с отдельными специалистами • подходы к учреждениям и системам здравоохранения • место принятия решений A.Surbone MD PhD, Нью-Йоркский университет
Межкультурные различия, здоровье и болезнь • отношение к • степени и способам информации • профилактике и скринингу • исследованиям и клиническим испытаниям • решениям об окончании жизни A. Surbone MD Доктор философии, Нью-Йоркский университет
А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Культурные различия: затруднительное положение разнообразия и плюрализма • Может ли быть взаимопонимание, несмотря на разнообразие? • Является ли культурный релятивизм этическим оправданием? • Существуют ли универсальные человеческие ценности, выходящие за рамки культурных норм? А.Surbone MD PhD, Нью-Йоркский университет
Культурные различия: затруднительное положение разнообразия и плюрализма • Культурный плюрализм НЕ обязательно ведет к этическому релятивизму пессимизму скептицизму • Культурный плюрализм усиливает наши общие моральные ценности • историческая перспектива • конкретное контекстуальное измерение А. Сурбоун, доктор медицины, Нью-Йоркский университет
Искусство заботы А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Роль культуры в онкологии Культурные ценности и отношения влияют на пациентов ‘ предпочтения и решения в отношении: • правды, информации и коммуникации • места принятия решений • профилактики и скрининга • участия в клинических испытаниях • выбора в конце жизни A.Surbone MD PhD, Нью-Йоркский университет
Культура и общение в онкологии • Число межкультурных контактов растет • Непонимание у постели больного и этические дилеммы часто возникают из-за недопонимания, которое порождает недоверие • Культурные факторы влияют на неравенство в доступе к онкологической помощи и исследованиям для меньшинств и малообеспеченных пациентов. Kagawa-Singer & Blackhall, JAMA 2001 Betancourt, Acad Med 2003 A. Surbone, доктор медицины, Нью-Йоркский университет
Культура и коммуникация в онкологии • Культурная идентичность больше не отождествляется с этническими или географическими границами • Мы все принадлежим одновременно к множеству культур • Медицина — это культура • Культура участвует во всех отношениях пациента и доктора Surbone & Lowenstein, J Clin Ethics 2003, Surbone, Ann Oncol 2004 A.Surbone MD PhD, Нью-Йоркский университет
Культурные различия: отношения пациент-врач и доверие • Культурные различия усложняют асимметричные отношения между онкологическими больными и онкологами, потенциально • создавая барьеры, усиливающие асимметрию власти • препятствование полному участию пациентов и их семей • замедление или препятствование эффективному общению • порождение недоверия А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Культурные различия: отношения между пациентом и врачом и доверие • Культурные предубеждения, стреотипирование и предрассудки могут существуют на уровне пациента, профессионалов и систем • Они являются результатом • дискриминационного отношения и практики внутри систем (почти всегда) • профессионального выгорания из-за трудностей в межкультурном общении (часто) • сознательного преднамеренного расизма (редко) Кроули, Кагава Сингер , Рутман.Калифорнийский фонд здравоохранения, 2007 г. А. Сурбоун, доктор медицины, Нью-Йоркский университет
Межкультурные аспекты общения КУЛЬТУРНЫЕ РАЗЛИЧИЯ В ОБЩЕНИИ
А. Сурбоун, доктор медицины, Нью-Йоркский университет
Метафоры A.Доктор медицины Сурбона, Нью-Йоркский университет
Метафоры А. Сурбоун, доктор философии, Нью-Йоркский университет
Метафоры А. Сурбон, доктор медицины, Нью-Йоркский университет
Эволюция коммуникации с больными раком wordwide • picture SCC Правдивая информация о диагнозе стала обычной практикой. Сохранение частичного раскрытия диагноза. Сохранение неразглашения информации о прогнозе и рисках. A. Surbone, доктор медицинских наук, Нью-Йоркский университет,
.Surbone MD PhD, Нью-Йоркский университет
Эволюция общения с онкологическими больными в мировом масштабе • Коммуникационные предпочтения и потребности онкологических больных схожи • Коммуникационные потребности меняются со временем и в зависимости от стадии заболевания • Информированные пациенты демонстрируют более высокое согласие и удовлетворение • Информированность Ценность пациентов: • Содержание (точность, полнота) • Благоприятные аспекты (настройки) • Поддерживающие аспекты (психологические и эмоциональные) А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Развитие коммуникации с онкологическими больными во всем мире Неизбежная предвзятость? А.Surbone MD PhD, Нью-Йоркский университет
Эволюция общения с онкологическими больными во всем мире • Правдивые различия во всем мире в зависимости от • возраста • пола • уровня образования • географического положения • лечебных учреждений Пациенты из Южной Италии знают, что у них рак, тем не менее, некоторые отказываются писать «рак» в анкетах. Bracci et al, 2008 A. Surbone, доктор медицины, Нью-Йоркский университет
Эволюция общения с онкологическими больными во всем мире A.Surbone MD PhD, Нью-Йоркский университет
Развитие общения с онкологическими больными Пациенты из южной Италии лучше осведомлены о своем лечении, чем о других аспектах • Пациенты, которые отрицают, имеют нереалистичные надежды выборочно сосредотачиваются на информации, связанной с лечением • Врачи неохотно общаться сосредоточиться на обсуждении вариантов лечения прятаться за «нейтральной» статистической информацией. Bracci et al, 2008 г. А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Культура и этические нормы • Культура влияет на этические нормы в клинической практике.• Принципы автономии и благотворительности коррелируют, а не противоречат друг другу • Индивидуальная автономия высоко ценится в западных культурах Pellegrino ED, JAMA 1992; Surbone A, JAMA 1992 и Lancet Oncol 2006 A. Surbone MD PhD, Нью-Йоркский университет
Культура и этические нормы Во многих культурах автономия воспринимается онкологическими больными как синоним изоляции, а не расширения прав и возможностей A. Surbone MD PhD , Нью-Йоркский университет
Истина — это не Статический объект Нейтральный объект Что-то, что мы говорим Что-то, что мы навязываем Истина — это динамическая реальность Ценностная сущность Что-то, что мы делаем Что-то, что мы разделяем Межкультурное общение: что является правдой ? А.Surbone MD PhD, Нью-Йоркский университет
Множественные аспекты болезни: • объективные • субъективные • межличностные и отношения • социокультурные • Они развиваются со временем под • влиянием взаимодействий между: и социальный контекст • фармакологические переменные • факторы окружающей среды А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Межкультурные аспекты коммуникации ПОСТОЯННЫЕ И ВОЗНИКАЮЩИЕ ПРОБЛЕМЫ
Межкультурная коммуникация: сохраняющиеся и возникающие проблемы • Обсуждение • прогноза • участия семьи в общении • предварительных указаний • неминуемой смерти • медицинских ошибок A.Surbone MD PhD, Нью-Йоркский университет
Межкультурная коммуникация: обсуждение прогнозов A. Surbone MD PhD, Нью-Йоркский университет
Межкультурные аспекты коммуникации КУЛЬТУРНЫЕ РАЗЛИЧИЯ И СЕМЬЯ
0253
53 Предоставлено профессором Леа Байдер, доктором философии А. Сурбон, доктор медицины, Нью-Йоркский университет
Культура и участие семьи Рак — это болезнь всей семьи Процесс лечения и ухода за больными раком зависит от взаимного взаимодействие пациентов, членов семьи и специалистов-онкологов в рамках функциональной системы.Байдер Л., Купер К.Л., Де-Нур К. (редакторы) «Рак и семья». 2000 А. Сурбоун, доктор медицины, Нью-Йоркский университет
Культура и участие семьи • * общение • * принятие решений • * вопросы, связанные с окончанием жизни • * уход за больными А. Сурбон, доктор медицины, Нью-Йоркский университет
Межкультурное общение: семейные запросы о скрытии информации 57% из 122 MD, 1 или> семейных запросов (средне-пасхальные, испаноязычные, кавказские, афро-американские, азиатские / тихоокеанские островитяне) MD присутствовали: иногда 37 % никогда 36% всегда 1.5% Культурные нормы пациента и семьи Эмоциональное состояние пациентов Выраженные пациентом пожелания Опасения по поводу разрушения надежды Семья выразила желание Больше докторов медицины, желающих скрыть прогноз A. Surbone, доктор медицинских наук, Нью-Йоркский университет
Культура и участие семьи: уроки клиника • Не создавайте стереотипов в отношении семейной реакции родственников на рак на основе культурного / этнического происхождения • Оценивайте и выявляйте семьи, подверженные риску особого стресса и дисфункции, которые могут нуждаться в консультировании • Понимать и обсуждать проблемы членов семьи, пока развитие автономии пациентов A.Surbone MD PhD, Нью-Йоркский университет
Культура и участие семьи: уроки для клиники • Удовлетворение особых информационных потребностей пациентов и их семей • Обеспечение профессионального руководства и поддержки семьям, которые столкнулись с трудными решениями члены семьи в качестве переводчиков с учетом динамики семьи и возможных конфликтов А. Сурбон, доктор медицины, Нью-Йоркский университет
Культурные различия и роль семейных переводчиков • Пожилые члены семьи • Дети и подростки • Члены с конфликтующими или разными проблемами цели • Члены с разной степенью аккультурации A.Surbone MD PhD, Нью-Йоркский университет
Межкультурные аспекты коммуникации КУЛЬТУРНАЯ КОМПЕТЕНТНОСТЬ
Культурная компетентность и неравенство в отношении здоровья Ориентированная на пациента помощь и обучение культурной компетенции являются средствами повышения качества медицинской помощи для все и устранение расового и этнического неравенства в сфере здравоохранения. Институт медицины (IOM): преодоление пропасти качества и неравного обращения А. Сурбон, доктор медицинских наук, Нью-Йоркский университет
Культурное соответствие или культурная компетентность? • Культурное соответствие между пациентом и врачом или медсестрой может • повысить удовлетворенность • улучшить общение • избежать недоразумений у постели больного • уменьшить неравное лечение Культурная компетентность позволяет всем нам оказывать оптимальное лечение рака всем нашим пациентам. .Surbone MD PhD, Нью-Йоркский университет
Искусство заботы
Десять советов для онкологов • Не делайте предположений на основе расы, национальности, языка, возраста, пола, уровня образования и SES • Попросите пациентов кратко описать свое культурное и религиозное происхождение • При необходимости укажите свой собственный опыт Surbone A, Supp Care Cancer 2003 A. Surbone MD PhD, Нью-Йоркский университет
Десять советов для онкологов • Спросите пациентов, что к типу семьи они принадлежат (нуклеарная или расширенная) и кому они доверяют • Спросите пациента, на каком языке он говорит дома • Предложите профессиональный перевод, не забывая рассматривать переводчика как «культурного посредника» • Дважды проверьте, чтобы гарантировать перевод родственник или друг указаны правильно и покрывают всю соответствующую информацию Surbone A, Supp Care Cancer 2003 A.Surbone MD PhD, Нью-Йоркский университет
Десять советов для онкологов • Никогда не предполагайте, что пациенты не хотят получать информацию, обсуждать прогноз и смерть или проходить лечение • Спросите пациентов, насколько информированными они хотят быть, разъяснение этических норм и законов страны, в которой они проходят лечение • Спросите пациентов, как они понимают болезнь и меняются ли потребности и предпочтения в общении с течением времени Surbone A, Supp Care Cancer 2003 A.Surbone MD PhD, Нью-Йоркский университет
Загрузить больше …
Диагностика рака: роль патологии
Перейти к основному содержанию
Мемориальный онкологический центр им. Слоуна Кеттеринга
Институт Слоана Кеттеринга
Давать
Локации
Врачи
Назначения
Связаться с нами
Поиск
Закрыть поиск
Меню
Закрыть меню
- Взрослые пациенты
▼- Обзор взрослых пациентов
- Онкологическая помощь
- Типы рака
- Оценка риска и скрининг
- Диагностика и лечение
- Клинические испытания
- Ваш опыт
- Поддержка пациентов
- Наше местонахождение
- Нью-Джерси
- Город Нью-Йорк
- Штат Нью-Йорк
- Страхование и помощь
- Информация о страховании
- Финансовая помощь
- Информация о MSK
- Обзор пациентов-детей и подростков
- Детское онкологическое лечение
- Наше лечение в MSK Kids
- Детское онкологическое лечение
- Лечение
- Педиатрические клинические испытания
- Ваш опыт
- Наши пациенты
- Послушайте 9015 MSK от наших пациентов 9015 Дети
- Поступление в MSK Kids
- Стационарное лечение
- Амбулаторное лечение
- Жилье
- Страхование и помощь
- Информация о страховании
- 9015 Информация о приеме на прием к врачу
- Медицинские работники
▼- Обзор специалистов здравоохранения
- Клинические ресурсы
- Направление пациента
- Взаимодействие с врачом
- Клинические испытания
- Клинические обновления и аналитика
- Инструменты для прогнозирования
- Образование и обучение
- Стажировка
Медицинское образование
- Возможности для студентов-медиков
- Департаменты и отделения
- Анестезиология и реанимация Медицина
- Лабораторная медицина
- Медицинская физика
- Медицина
- Неврология
- Нейрохирургия
Поддержка пациентов
Назначение визита 9025
Пациенты-дети и подростки
▼
.
